HMORRAGIE SOUS ARACHNOIDIENNE Dr Virginie GrandJean Cours DES


























































- Slides: 80

HÉMORRAGIE SOUS ARACHNOIDIENNE Dr Virginie Grand-Jean Cours DES anesthésie réanimation 19 Mars 2007

HÉMORRAGIE SOUS ARACHNOIDIENNE Épidémiologie v Diagnostic clinique v Traitement v Complications et leur traitement v Conclusion v Bibliographie v

HÉMORRAGIE SOUS ARACHNOIDIENNE Prévalence : 1 à 5 % v Incidence: 11/ 100 000 hab v 2 à 7 % des accidents vasculaires cérébraux v Morbi-mortalité de 30 % v 25 % retrouvent leur « état antérieur » v Patients jeunes 50 ans, 60 % femmes. v Coût v


Incidence selon localisation v v v v Carotide interne et communicante postérieure: 3040 % Communicante antérieure: 25 -30 % Cérébrale moyenne: 20 -25 % Tronc basilaire: 5 -9 % Péricalleuse: 4% PICA: 4% Autres 4%

Facteurs de risques v v v v Femmes 60 - 70 % Tabac : Risque X 3 HTA: risque X 2, 5 Alcool > 150 g/semaine: risque X 1, 5 Antécédent familial: risque X 6 Sporadique dans 90 % des cas Formes familiales; polykystoses; maladie d’Ehler. Danlos; gênes.

Diagnostic « Coup de tonnerre dans un ciel serein »

v Erreur de diagnostic dans 30 %

Signes cliniques v Céphalée intense, à début brutal, « horaire » – Inhabituelle et durable – Isolée dans 12 à 40 % des cas – Episode analogue dans les jours ou semaines précédentes: « épistaxis méningée » ou « céphalée sentinelle » – Résistant au traitement

Signes cliniques v v v Crises convulsives 15 %: plus spécifiques Vomissements 70 % Perte de connaissance 30 % (mauvais pronostic si prolongée > 1 h) Syndrome méningé Atteinte du III, atteinte du VI, baisse de l’acuité visuelle.

Échelles de coma v Glasgow – Y 1: aucune • 2 À la douleur • 3 À la demande • 4 Spontanée – V 1: aucune • • 2 incompréhensible 3 inappropriée 4 confuse 5 orientée – M 1: aucune • • • 2 extension à la douleur 3 flexion à la douleur 4 évitement non adapté 5 localise la douleur 6: obéit aux ordres v Glasgow liège – Réflexes du tronc cérébral • 5/ Fronto orbiculaires • 4/ Oculo céphaliques vertical • 3/ Photomoteur • 2/ Oculo céphalique horizontal • 1/ Oculo cardiaque – Additionné au glasgow • 3 à 20

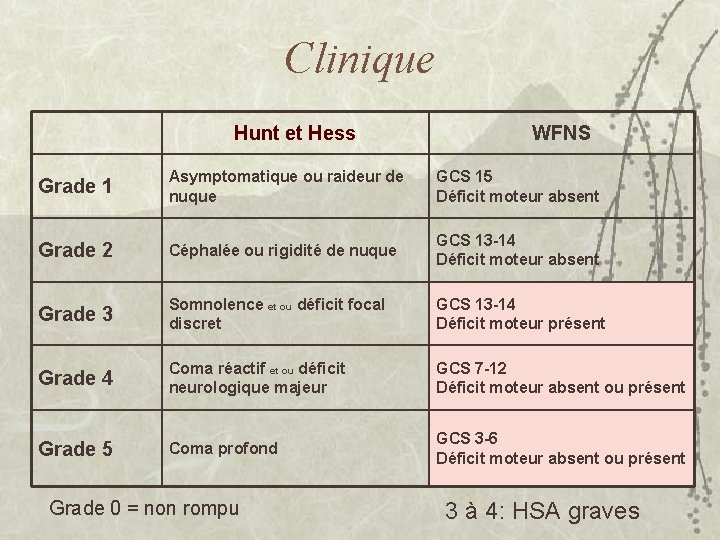
Clinique Hunt et Hess WFNS Grade 1 Asymptomatique ou raideur de nuque GCS 15 Déficit moteur absent Grade 2 Céphalée ou rigidité de nuque GCS 13 -14 Déficit moteur absent Grade 3 Somnolence et ou déficit focal discret GCS 13 -14 Déficit moteur présent Grade 4 Coma réactif et ou déficit neurologique majeur GCS 7 -12 Déficit moteur absent ou présent Grade 5 Coma profond GCS 3 -6 Déficit moteur absent ou présent Grade 0 = non rompu 3 à 4: HSA graves

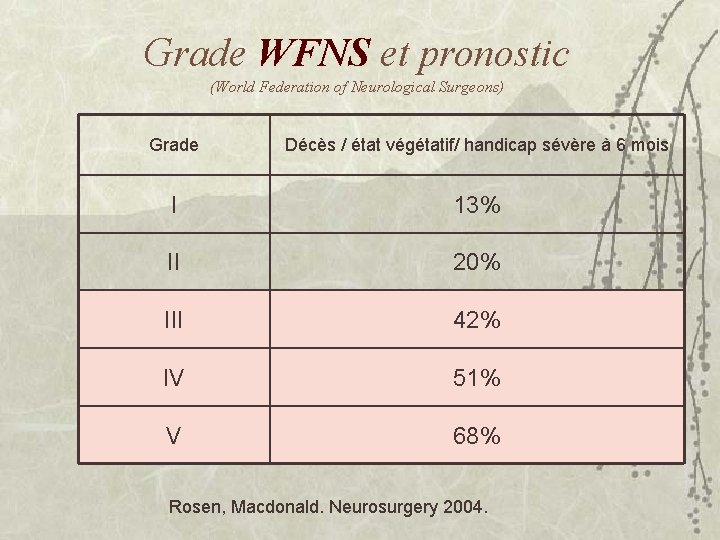
Grade WFNS et pronostic (World Federation of Neurological Surgeons) Grade Décès / état végétatif/ handicap sévère à 6 mois I 13% II 20% III 42% IV 51% V 68% Rosen, Macdonald. Neurosurgery 2004.

Conduite à tenir Tomodensitométrie cérébrale sans injection v En urgence v Diagnostic dans 85 % des cas v Conséquences v Puis transfert dans un centre spécialisé v PL quand le scanner est normal (formes moins graves) v

Diagnostic positif v Diagnostic positif d’HSA: – TDM: • Oriente sur l’origine • Différence avec post-traumatique – PL – IRM • (Se 100% à 12 h et à J 3) • anévrysmes rompus thrombosés (>TDM)

Diagnostic positif v Diagnostic de l’anévrysme: – Angiographie intra artérielle avec soustraction digitalisée : la méthode de référence • Permet le diagnostic anatomique précis (artère porteuse, sac, collet, vascularisation loco régionale) • Détecte le vasospasme • Thérapeutique – Angio TDM multibarrette – Angio IRM

Diagnostic positif v Diagnostic du vasospasme: – – DTC (limites) Angiographie Angio. TDM multibarette (sans anesthésie) TDM de perfusion: • Localisation anatomique, sévérité et risque d’ischémie • Perfusion du parenchyme en code couleur: – Temps de transit moyen (MTT), – volume sanguin cérébral régional (r. CBV), – flux sanguin cérébral (r. CBF) • Zone de pénombre • Effet dynamique du vasospasme sur le parenchyme – IRM de diffusion • Corrélation entre vasospasme (y compris non symptômatique) et anomalie du signal.

Échelle de Fischer modifiée GRADE CRITERES Risques d’infarctus cérébral 0 Ø HSA Ø hémorragie ventriculaire (HV) 0% 1 HSA minime, Ø d’HV dans les VL 6% 2 HSA minime, HV dans les 2 VL 14 % 3 HSA importante, Ø d’HV dans les deux VL 12 % 4 HSA importante, HV dans les deux VL 28 %

Attention v v La prédiction du devenir sur les seules données cliniques et paracliniques à l’admission aboutirait à arrêter le traitement de 30 % des patients qui ont un devenir favorable. Cesarini et coll. Improved survival after aneurysmal subarachnoid hemorrhage: review of case management during a 12 years period. J. Neurosurg 1999; 90: 664 -72.

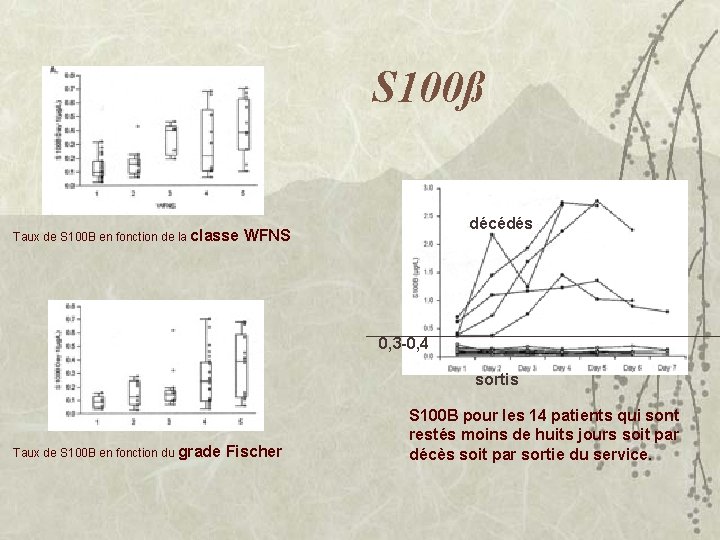
Protéine S 100ß v Calcium-binding protein: – cytosol, deux sous-unités , des cellules gliales et de schwann centrales et periphériques. v Taux normal < 0, 15 g/ml – Demi-vie deux heures. v Taux augmente si – – – Grade WFNS et Fischer élevés Survenue d’un vasospasme Pronotic sombre Troponine Ic élevée ACM > ACo. A > CI ou post Chirurgie > coiling

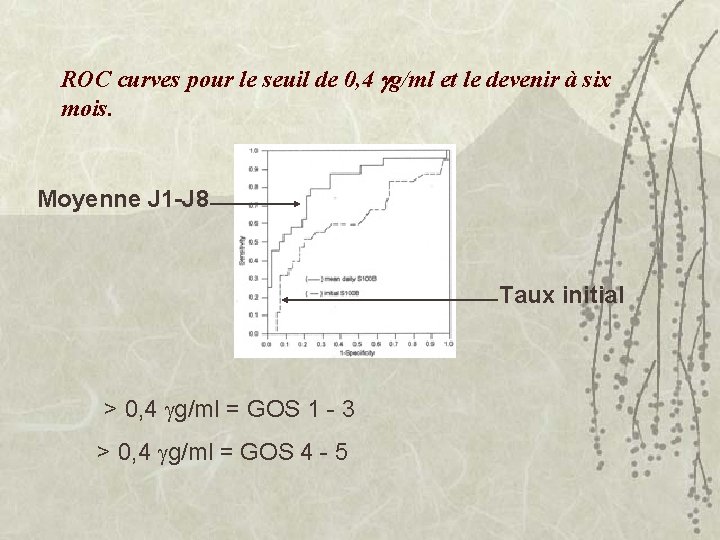
ROC curves pour le seuil de 0, 4 g/ml et le devenir à six mois. Moyenne J 1 -J 8 Taux initial > 0, 4 g/ml = GOS 1 - 3 > 0, 4 g/ml = GOS 4 - 5

S 100ß décédés Taux de S 100 B en fonction de la classe WFNS 0, 3 -0, 4 sortis Taux de S 100 B en fonction du grade Fischer S 100 B pour les 14 patients qui sont restés moins de huits jours soit par décès soit par sortie du service.

Protéine S 100ß v Corrélée à – Devenir lors de la sortie – Devenir à 6 mois v Le devenir à six mois est lié à – ge – WFNS – S 100ß v Design imprécis pour vasospasme – Dosages rapprochés et pendant au moins 14 j.

HÉMORRAGIE SOUS ARACHNOIDIENNE Diagnostic parfois difficile v Importance de la prise en charge initiale précoce et « agressive » v Des complications redoutables v Traitement endovasculaire v Traitement chirurgical v Traitement médical v

Traitement étiologique: chirurgie ou radiologie interventionnelle ?

Incision pour artère communicante postérieure Incision cutanée: trait plein Craniotomie: pointillés



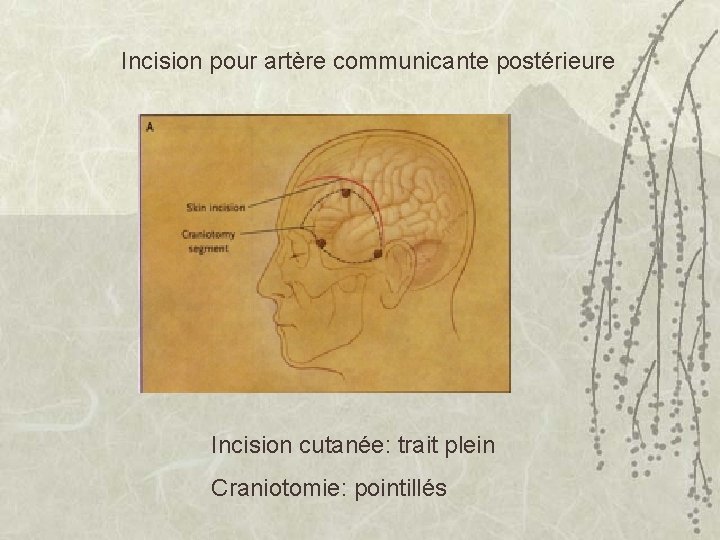
exclusion

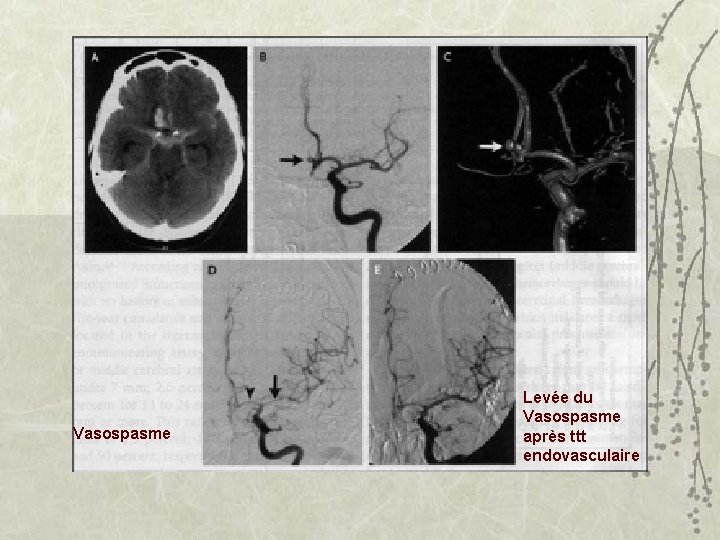
Vasospasme Levée du Vasospasme après ttt endovasculaire

ISAT study 2002 - 2005 v La première étude randomisée de grande envergure sur le traitement étiologique des anévrysmes artériels intracrâniens rompus. – 88 % WFNS 1 ou 2 – 95 % circul antérieure – 90 < 10 mm v Assortie d’un suivi de type « cohorte » pendant 4 ans.

ISAT study 2002 - 2005 v v 2143 patients inclus de 1997 à 2002. Inclusion: – HSA de moins de 28 jours prouvée par TDM – Anévysme intracrânien prouvé responsable du saignement. – Etat clinique ET caractéristiques anatomiques de l’anévrysme permettant les deux stratégies – Pas de préférence pour l’une ou l’autre des stratégies – Consentement du patient ou ses proches

ISAT study 2002 - 2005 v Exclusion: – HSA de plus de 28 jours – L’un des traitements ne convient pas – Non consentement – Autre protocole en cours

ISAT study 2002 - 2005 v Critère de jugement principal: – Diminution de 25 % de la proportion des patients dépendants ou décédés à un an, en faveur du ttt endovasculaire (puissance 90%, = 0, 01%). Nombre de patients calculé: 2500. v Autres : – – – v Taux de resaignement Qualité de vie Épilepsie Coût Séquelles neuro-psychologiques Devenir à cinq ans Une étude intermédiaire.

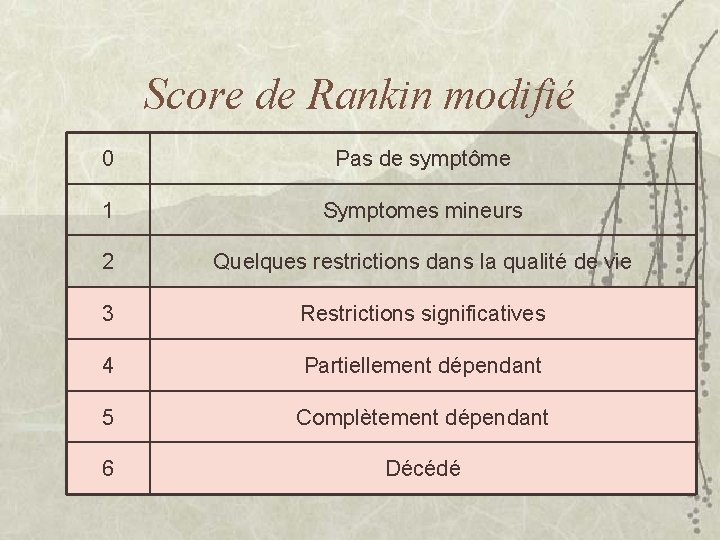
Score de Rankin modifié 0 Pas de symptôme 1 Symptomes mineurs 2 Quelques restrictions dans la qualité de vie 3 Restrictions significatives 4 Partiellement dépendant 5 Complètement dépendant 6 Décédé

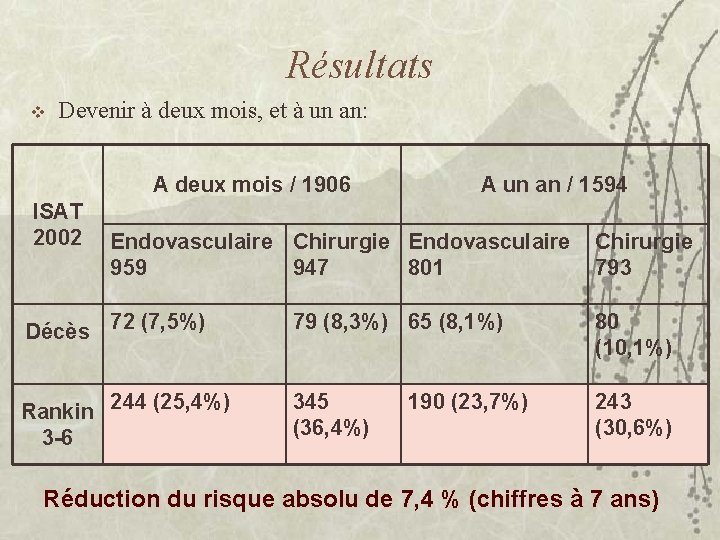
Résultats v Devenir à deux mois, et à un an: A deux mois / 1906 A un an / 1594 ISAT 2002 Endovasculaire Chirurgie 959 947 801 793 Décès 72 (7, 5%) 79 (8, 3%) 65 (8, 1%) 80 (10, 1%) Rankin 244 (25, 4%) 3 -6 345 (36, 4%) 243 (30, 6%) 190 (23, 7%) Réduction du risque absolu de 7, 4 % (chiffres à 7 ans)

Critères secondaires RESAIGNEMENT confirmé par TDM n(décès dans 30 j) Avant la première procédure Dans les 30 jours De 30 j à un an Total à un an Après un an Groupe Endovasculaire 1073 Groupe Chirurgie 1070 17 (7) 20 (9) dont 3 complètement exclus 8 (6) id 28 (19) 8 (4) id 3 (1) 2 exclus 45 (22) 39 (21) 7 (2) 2 (2) La technique endovasculaire doit être préférée pour la diminution du risque de morbi-mortalité. La plupart des resaignements existent à un an.

Critères secondaires EXCLUSION ANÉVRYSMALE Endovasculaire 988 Neurochirurgie 965 survivants à un an Exclusion complète 584 (66%) 370 (82%) Subtotale 228 (26%) 370 (82%) Incomplète 69 (8%) 25 (6%) Contrôle non fait 107 (11%) 515 (53%)

Critères secondaires Survenue de CONVULSIONS N (associée à resaignement) Endovasculaire 988 survivants à un an Neurochirurgie 965 Avant traitement 3 (3) 11 (6) Après traitement avant 16 (2) sortie 33 (2) De la sortie à un an 27 (1) 44 Après un an 14 (1) 24 Analyses détaillées: à paraître.

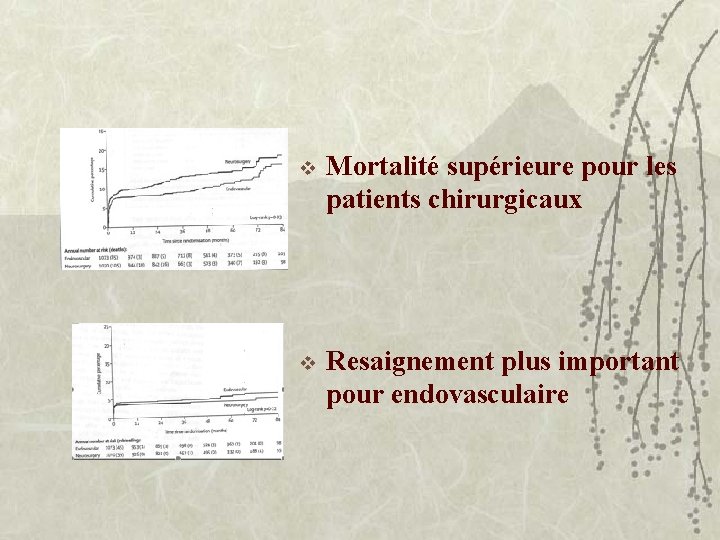
v Mortalité supérieure pour les patients chirurgicaux v Resaignement plus important pour endovasculaire

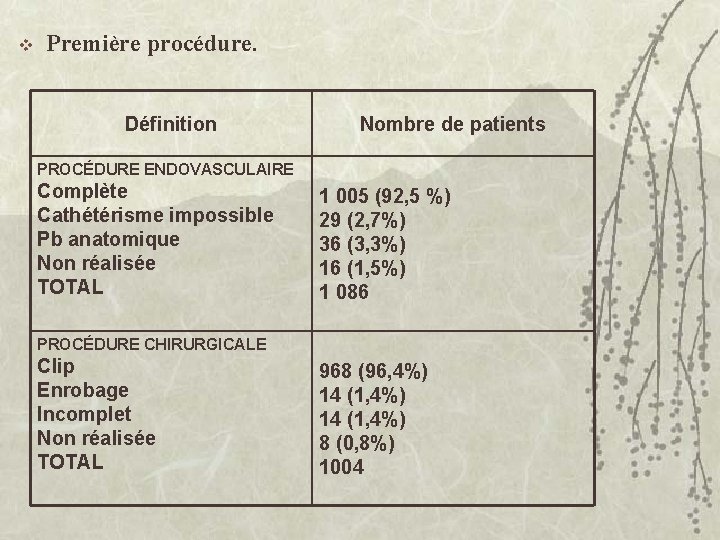
v Première procédure. Définition Nombre de patients PROCÉDURE ENDOVASCULAIRE Complète Cathétérisme impossible Pb anatomique Non réalisée TOTAL 1 005 (92, 5 %) 29 (2, 7%) 36 (3, 3%) 16 (1, 5%) 1 086 PROCÉDURE CHIRURGICALE Clip Enrobage Incomplet Non réalisée TOTAL 968 (96, 4%) 14 (1, 4%) 8 (0, 8%) 1004

Les critiques v Technique endovasculaire – Plus sûre ? • Rupture perprocédurale = 19% (124 de 989) avec 30% de mortalité pour la chirurgie, et 5% (53 de 1061) pour l’angiographie. • Mais mortalité 23 / 30 % – mais pas plus efficace ? 15 à 46 % d’obturations incomplètes – Biais de recrutement : 78% exclus du protocole sur 9559 elligibles, dont 69% par les praticiens: quel est leur devenir ? v Il reste de la place pour la microchirurgie

Conclusion de l’ISAT study v Pour les anévrysmes de 10 mm ou moins, qui ont une anatomie favorable au coiling, cette technique est associée significativement à moins de morbidité et moins de mortalité.

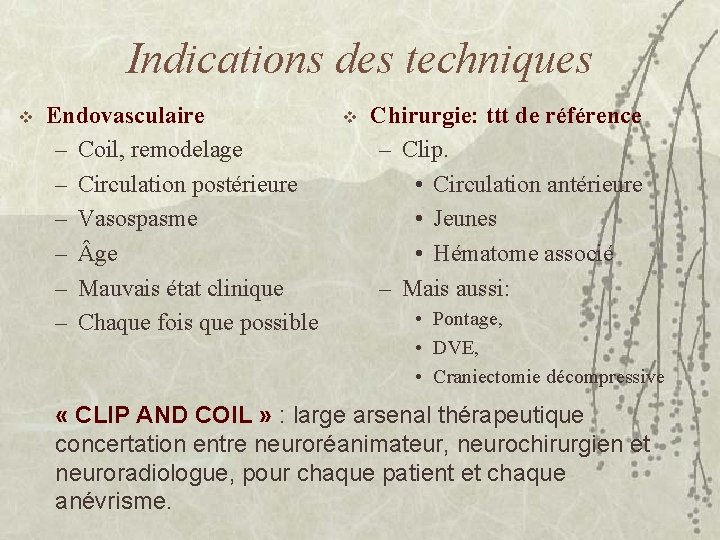
Indications des techniques v Endovasculaire – Coil, remodelage – Circulation postérieure – Vasospasme – ge – Mauvais état clinique – Chaque fois que possible v Chirurgie: ttt de référence – Clip. • Circulation antérieure • Jeunes • Hématome associé – Mais aussi: • Pontage, • DVE, • Craniectomie décompressive « CLIP AND COIL » : large arsenal thérapeutique concertation entre neuroréanimateur, neurochirurgien et neuroradiologue, pour chaque patient et chaque anévrisme.

Complications de l’HSA HTIC v Vasospasme v Resaignement v Hyponatrémies v SIADH v Systémiques v

HTIC v À la phase aiguë: – PC: arrêt circulatoire cérébral – PIC et PPC : thrombus et arrêt du saignement – Réflexe de cushing HTA (PPC) Hydrocéphalie v Œdème v Vasospasme v Resaignement v

Hydrocéphalie aiguë (72 h) v v v Augmentation de la résistance à l’écoulement du LCR: trouble de sa résorption 25 % tous grades, 45% grade IV Diagnostic : TDM cérébrale cornes temporales « trop » visibles. Index bi-caudé > 95 p en fonction de l’âge v v Peut être masquée par œdème cérébral Les signes peuvent manquer au tout début Facteurs prédictifs: âge, hémorragie intra ventriculaire, HSA importante, localisation postérieure. Dérivation ventriculaire externe (avant embolisation)

Index bi-caudé v Rapport de la largeur des cornes frontales au niveau des noyaux caudés sur le diamètre cérébral au même niveau. B Age A/B < 30 ans 50 60 80 100 < 0, 16 < 0, 18 < 0, 19 < 0, 21 < 0, 25 A

HYDROCEPHALIE tardive v v v 20 % des patients Une partie des hydrocéphalies précoces Fibrose des espaces sous-arachnoidiens Prolifération inflammatoire des cellules Traitements: – Les HSA de grade III à IV sont responsables des 2/3 des hydrocéphalies tardives. – Nécessitant un shunt définitif: DVP, DLP, ventriculocisternostomie per opératoire.

VASOSPASME v Réduction réversible de la lumière. – Entre J 4 et J 14. v v v Déficit neurologique ischémique retardé Éliminer une autre cause d’aggravation Clinique: – – Trouble de la conscience Déficit neurologique Hyperthermie, hyperleucocytose, SIRS HTA

Vasospasme (2) v DTC – – – V = Q/S. Si S alors V si Q stable Vitesses > 120 cm/s et indice de Lindegaard > 3 = VPP 87 % Vitesses > 200 cm/s et IL > 3 = VPN 94 % Accroissement des vitesses de 50 cm/s jour Faux négatifs ! v Artério: identifiable dans 17 à 40 % des cas v IRM, scanner de perfusion.

Vasospasme (3) v v v Traitements préventif : – Nimodipine per os 360 mg/j pdt 21 jours • Ou IVSE 1 à 2 mg/h • la calcitoxicité intracellulaire • Améliore la circulation collatérale Correction de l’hypotension et de l’hypovolémie, – HTA (anévrysme exclu), normovolémie, Hte > 33 %. – PAM 12 O mm. Hg (KTPA, KTC) – PAM 100 si infarctus – noradrénaline ou dobutrex selon cas (faibles doses). Balance énergétique du cerveau.

Traitements du Vasospasme (4) v Angiographie cérébrale – Traitement PRECOCE: • nimodipine in situ, corotrope, • angioplastie, • évolution, situation. v Avenir… – Anti-endothéline. Etude CONSCIOUS

Traitements du Vasospasme (5) v v Statines: pravastatine 40 mg / j pendant 14 jours – – – Moins de vasospasme sévère Altération de l’autorégulation plus brève. Diminution de l’incidence du déficit ischémique différé Diminution spectaculaire des déficits majeurs (73%) et du taux de décès (80%).

RESAIGNEMENT v Survient avant le traitement de l’anévrysme – – – v v 77 % dans les deux premières heures 92 % dans les six premières heures La plupart avant le diagnostic de certitude Cause de décès et de handicap sévère 13, 6 % des patients admis FDR: PAS > 160 Associé aux cas les plus graves – grade H H élevé (inopérabilité, pronostic péjoratif) – mortalité de 70 %.

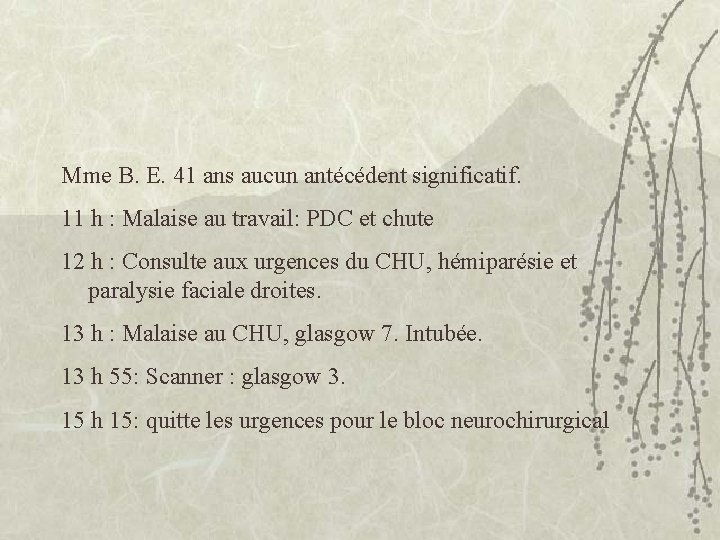
Mme B. E. 41 ans aucun antécédent significatif. 11 h : Malaise au travail: PDC et chute 12 h : Consulte aux urgences du CHU, hémiparésie et paralysie faciale droites. 13 h : Malaise au CHU, glasgow 7. Intubée. 13 h 55: Scanner : glasgow 3. 15 h 15: quitte les urgences pour le bloc neurochirurgical


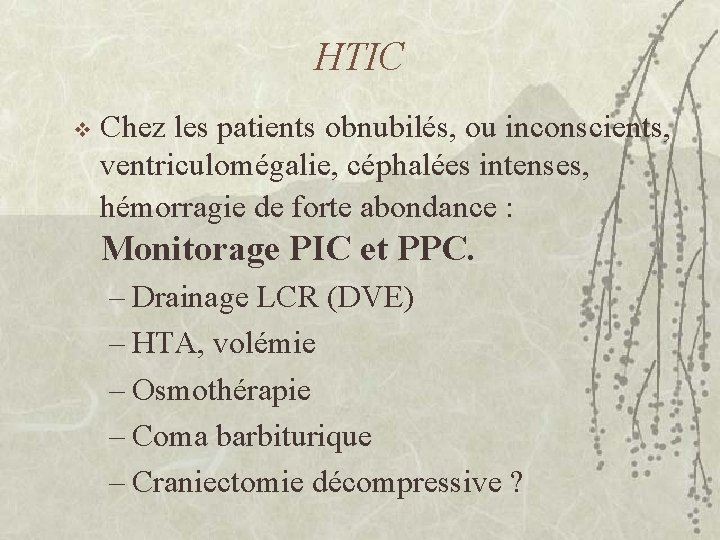
HTIC v Chez les patients obnubilés, ou inconscients, ventriculomégalie, céphalées intenses, hémorragie de forte abondance : Monitorage PIC et PPC. – Drainage LCR (DVE) – HTA, volémie – Osmothérapie – Coma barbiturique – Craniectomie décompressive ?

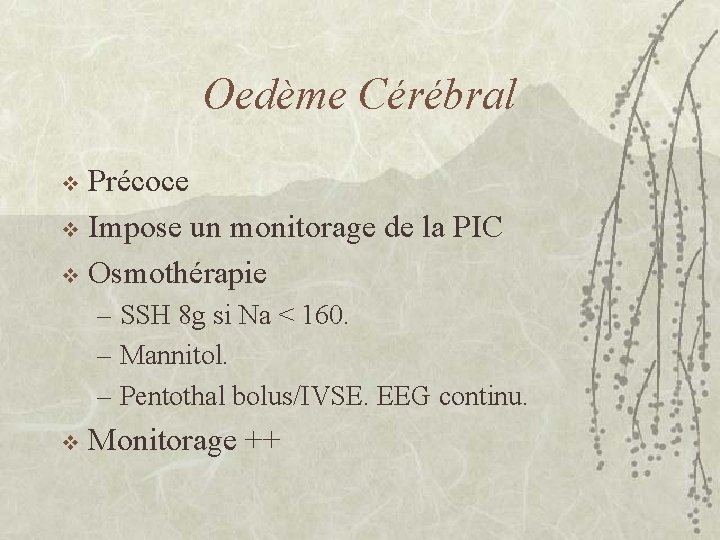
Oedème Cérébral Précoce v Impose un monitorage de la PIC v Osmothérapie v – SSH 8 g si Na < 160. – Mannitol. – Pentothal bolus/IVSE. EEG continu. v Monitorage ++

Hématome intra-cérébral v v v 20% des HSA Responsable d’un mauvais grade clinique Amélioration après évacuation Si HTIC sévère => chirurgie combinée de l’hématome et de l’anévrysme en urgence Si l’état clinique le permet : Coiling + chirurgie seconde. TTT par r. TPA d’un hématome intraventriculaire (4 mg).

Epilepsie Convulsions précoces: mauvais pronostic v Prophylaxie ? ? v – Pas de réponse formelle – Si • • Sang dans les citernes Infarctus cérébral Lésion focale Hématome sous-dural

Conséquences systémiques Fièvre 54 %, SIRS (HSA, vasospasme) v Anémie 36 % v Hyperglycémie 30 % v Cardiovasculaires et pulmonaires 10 à 50 % v Infections v – Pnp 20% – Urinaires 13% – Méningites sur DVE : après 5 j +++ (Korinek) v Hyponatrémies 14 à 40 %.

Syndrome de perte de sel Cerebral Salt Wasting Syndrome v v v « Syndrome de natriurèse adaptée ou non à l’état hydro électrolytique du patient » . Fréquent Risque: hyponatrémie, œdème cérébral, hypovolémie, PPC. Volume extra-cellulaire diminué. Diurèse conservée

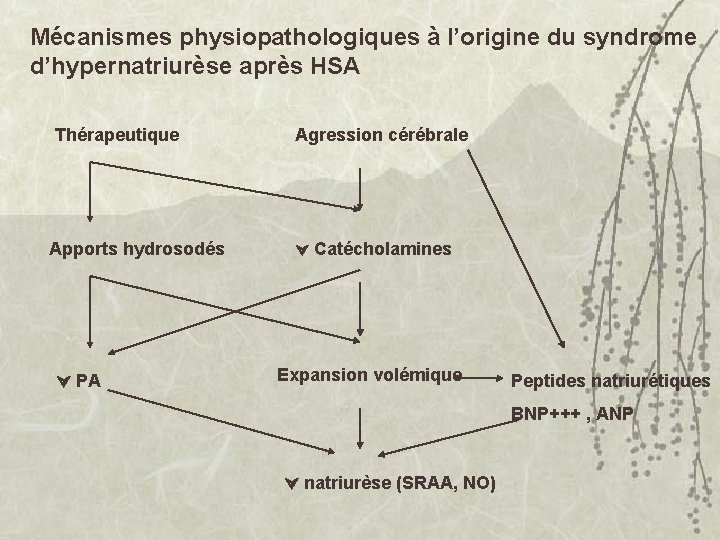
Mécanismes physiopathologiques à l’origine du syndrome d’hypernatriurèse après HSA Thérapeutique Apports hydrosodés PA Agression cérébrale Catécholamines Expansion volémique Peptides natriurétiques BNP+++ , ANP natriurèse (SRAA, NO)

Traitement v Compensation des pertes sodées – Hypertonique dans le cas d’une hyponatrémie sans hypovolémie – Expansion volémique si hypovolémie et vasospasme associé v Hypernatriurèse adaptée à la volémie et aux entréessorties d’eau et de sel – Le rein peut s’adapter avec un délai – On peut tolérer une hyponatrémie passagère (125? ? ) v Hypernatriurèse non adaptée: Na < 125 – Fludro ou hydrocortisone 300 mg X 4 /j. – Urée si SIADH: 1 g/kg/j.

Cas clinique JH 38 ans v Céphalées et cervicalgies inhabituelles à J 1. Consulte aux urgences: ttt niveau 1. v Persistant les jours suivants: ttt antalgique/ paracétamol, AINS. v J 6: céphalées violentes avec obnubilation, syndrome méningé, convulsions généralisées. H&H 4 v Rapidement: Glasgow 4, Mydriase gauche => scanner ! H&H 5 v

Cas clinique v v v SCANNER: Fischer 4 Hématome temporal gauche , HSD aigu Hémorragie intraventriculaire Prise en charge initiale: – Artériographie: deux anévrismes carotide gauche – Chirurgie pour évacuation de l’hématome et clip sur l’anévrisme

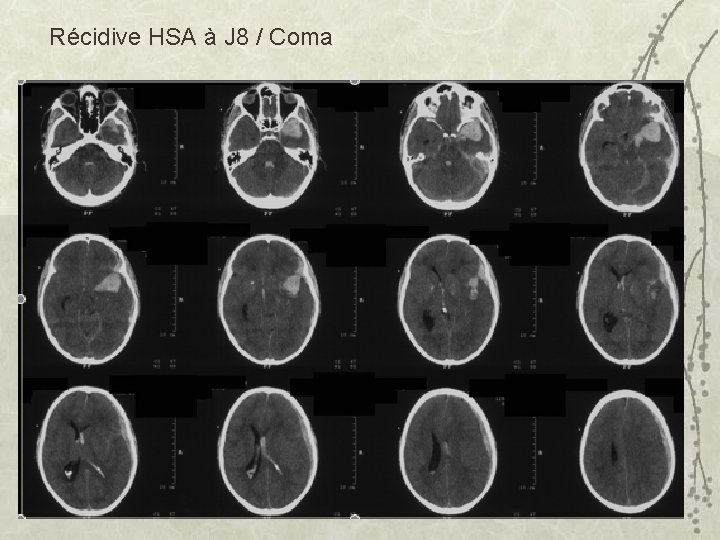
Récidive HSA à J 8 / Coma

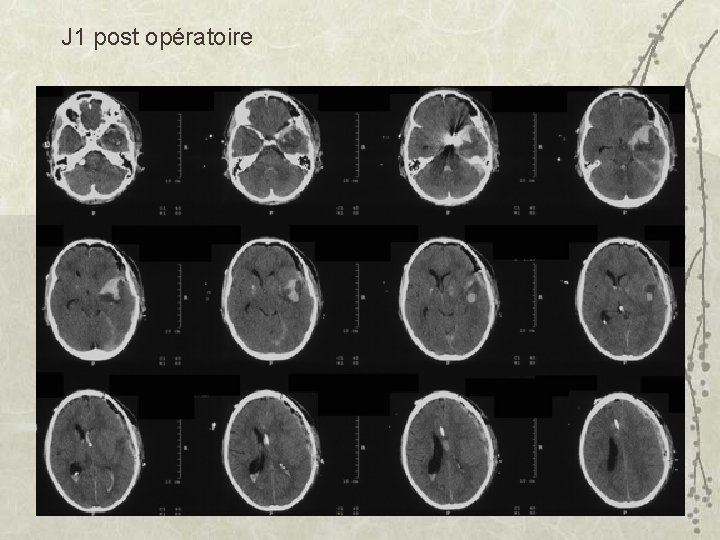
J 1 post opératoire

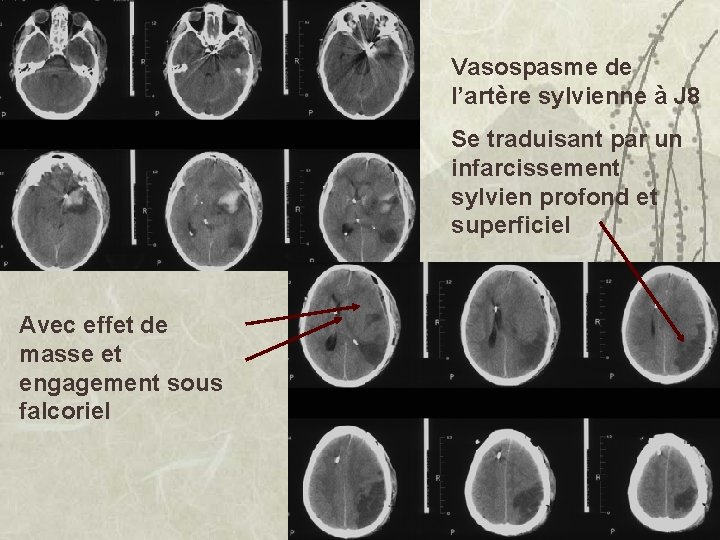
Vasospasme de l’artère sylvienne à J 8 Se traduisant par un infarcissement sylvien profond et superficiel Avec effet de masse et engagement sous falcoriel

Suivi et pronostic v v Proteine S 100 ß, statines, hypothermie? , complications intercurrentes. Monitorage de la PIC – DVE avec contre pression de 15 cm. H 20 v Monitorage métabolique – Microdialyse, Sv. JO 2, capteur d’oxygénation tissulaire ? v v v DTC Potentiels évoqués Imagerie – TDM de diffusion, IRM

Treatment guidelines for subarachnoid hemorrhage NEJM 2006; 354(4): 387 -96. Management of condition Général mesures Airway and cardiovascular system Environment Pain Gastro intestinal prophylaxis Veinous thrombosis prophylaxis Blood pressure Serum glucose Core body temperature Calcium antagonists Anitifibfynolitic therapy Anticonvulsants Fluids and hydratation Nutrition Other treatments Surgical clipping Endovascular coiling recommandations Monitor closely in ICU or preferable in neurologic critical care unit Reduced noise level and limit visitors until treated Morphine sulfate or codéine Ranitidine or lanzoprazole Stockings and sequential compression pneumatic devices, heparine Systolic 90 -140 before treatment, then < 200 mm. Hg 0, 8 -1, 2 g/l < 37, 2, acetaminophene, cooling devices Nimodipine 60 mg/ 4 h, for 21 days Aminocaproic acid Phenytoine 3 -5 mg/kg/day or valproic acid 15 -45 mg/kg/day Maintain euvolemia, hypervolemia Oral take or enteral feeding Within the 72 hr

Treatment guidelines for subarachnoid hemorrhage NEJM 2006; 354(4): 387 -96. Management of condition Common complications Hydrocephalus Rebleeding Vasospasm Seizures Hyponatremia Myocardial injury, arrythmias Pulmonary oedema recommandations External ventricular or lombar drain Supportive care and emergency treatment of aneurysm Hypervolémia or induced hypertension with phenylephrin, norepinephrin, or dopamine; endovascular treatment Lorazepam, phenytoin SIADH: restrict fluids; CSWS: replace fluids with saline solutions Metoprolol, evaluate ventricular function, treat arrythmias Oxygen, mechanical ventilation, monitor, distinguish cardiogenic or neurogenic Long term care Rehabilitation Neuropsychological evaluation Depression Chronic headaches Physical, occupationnal, and speech therapies Global and domain specific testinf, cognitive rehabilitation Antidepressant medications psychotherapies NSAID, antidepressants

Conclusion Maladie grave v Conséquences lourdes v DIAGNOSTIC ET TRAITEMENT MAXIMAL PRECOCE v Prévenir et traquer le vasospame v A suivre: v – Traitement des anévrysmes non rompus – Vasospasme et IRM, anti-endothéline – Étude IHAST

Inspiré de… 1. 2. 3. 4. 5. 6. 7. 8. 9. 10. Hiroki Ohkum et al. Incidence and significance of early aneurysmal rebleeding before neurosurgical or neurological management. Stroke 2001; 32: 1176 -80. Ming-Yuan Tseng et al. Effects of acute treatment with pravastatine on cerebral vasospasm, autorégulation and delayed ischemic deficits after aneurysmal subarachnoid hemorrhage: a phase II randomized palcebo-controlled trial. Stroke 2005; 36: 1627 -1632. Hémorragie sous-arachnoïdienne grave. Conférence d’experts 2004. SFAR, ANARLF, sociétés de neurochirurgie et de neuroradiologie. Hémorragie sous-arachnoïdienne. Congrès de l’ANARLF 2006. Jan Claassen et al. Effect of cisternal and ventricular blood on risk of delayed cerebral ischemia after subarachnoid hemorrhage. The fischer scale revisited. Stroke 2001; 32: 2012 -20. Jonathan L. Brisman et al. Cerebral aneurysms. NEJM 2006; 355(31): 928 -939. Jose I. Suarez et al. Aneurysmal subarachnoid hemorrhage. NEJM 2006; 354(4): 38796. Nicolas Weiss et al. Prognosis value of plasma S 100ß protein levels after subarachnoid aneurysmal hemorrhage. Anesthesiology 2006; 104: 658 -66. Editorial in: Anesthesiology 2006; 104: 629 -30. RS. Maurice-Williams. Aneurysm surgery after the International Subarachnoid Aneurysm Trial (ISAT). JNNP 2004; 75: 807 -8. Cesarini et coll. Improved survival after aneurysmal subarachnoid hemorrhage: review of case management during a 12 years period. J. Neurosurg 1999; 90: 664 -72.

Inspiré de… 11. 12. 13. 14. 15. 16. 17. 18. 19. 20. AJ. Molyneux et al. International subarachnoid aneurysm trial (ISAT) of neurosurgical clipping versus endovascular coiling in 2143 patients with ruptured intracranial aneurysms: a randomised comparison of effects on survival, dependency, seizures, rebleeding, subgroups, and aneurysm occlusion. The Lancet 2005; 366: 809 -17. Editorial in The Lancet 2005; 366: 783 -85. Controverses in The lancet 2003; 361: 430 -33. ISAT collaborative group. International subarachnoid aneurysm trial (ISAT) of neurosurgical clipping versus endovascular coiling in 2143 patients with ruptured intracranial aneurysms: a randomised trial. The lancet 2002; 360: 1767 -74. G. Lanzino. Treatment of ruptured intravranial aneurysms since the ISAT: practice utilizing clip ligation and coil embolization as individual or complementary therapies. J Neurosurg 2006; 104: 344 -49. Editorial in 341 -43. American society of neuroradiology. The ISAT: a position statement from the executive committee and therapeutic neuroradiology and the american society of neuroradiology. AJNR; 2003; 24: 1404 -8. LM. Flett. Aneurysmal subarachnoid hemorrhage: management strategies and clinical outcomes in a regional neuroscience center. AJNR 2005; 26: 367 -72. JF. Fraser. Treatment of ruptured intracranial aneurysms: looking to the past to register the future. Neurosurgery 2006; 59(6): 1157 -67. S. Condette-Auliac. Vasospasm after subarachnoid hemorrhage: interest in diffusionweighted MRImaging. Stroke 2001; 32: 1818 -24. Anévrismes intracraniens rompus: occlusion par voie endovasculaire versus exclusion par microchirurgie. Rapport de l’ANAES 2000.




Prise en charge pré exclusion (6) HTIC HYDROCEPHALIE Fréquente 25 % des patients v Diagnostic : TDM cérébrale v cornes temporales visibles Peut être masquée par œdème cérébral « Ventricules trop visibles » Pose de dérivation ventriculaire externe v Avant exclusion drainage prudent v
 Virginie grandjean
Virginie grandjean Image en miroir ecg
Image en miroir ecg Des des des
Des des des Réponse
Réponse La gestion internationale des ressources humaines
La gestion internationale des ressources humaines Traitement automatique des langues
Traitement automatique des langues La tectonique des plaques - cours
La tectonique des plaques - cours Virginie pare
Virginie pare Virginie czernecki
Virginie czernecki Chirality
Chirality Virginie tellier
Virginie tellier Virginie buvry
Virginie buvry Diaporamasalacon
Diaporamasalacon Virginie blum tamu
Virginie blum tamu Critères de jones modifiés
Critères de jones modifiés Incision mediane sous ombilicale
Incision mediane sous ombilicale Cascade sous marine maurice
Cascade sous marine maurice La propagande sous vichy
La propagande sous vichy Sous minage plaie
Sous minage plaie Cargo sous terrain
Cargo sous terrain Ecrire sous forme scientifique
Ecrire sous forme scientifique Unnel sous la manche
Unnel sous la manche Aspect texte descriptif
Aspect texte descriptif Sous vide kypsennysajat
Sous vide kypsennysajat Sous couche mac
Sous couche mac Le lexique de la une d'un journal
Le lexique de la une d'un journal Malleole de destot
Malleole de destot Billot sous les épaules
Billot sous les épaules Classe grammaticale de chaque
Classe grammaticale de chaque Bandes d'atélectasie
Bandes d'atélectasie Pelvimetrie externe
Pelvimetrie externe Croquis l'eau en espagne une ressource rare sous pression
Croquis l'eau en espagne une ressource rare sous pression Evaporateur encrassé
Evaporateur encrassé Planification sous contrainte
Planification sous contrainte Voie proprioceptive consciente
Voie proprioceptive consciente Protozoaire sous-ordres
Protozoaire sous-ordres Syndrome interstitiel micronodulaire
Syndrome interstitiel micronodulaire Toux moniliforme
Toux moniliforme 23 avenue de lattre de tassigny
23 avenue de lattre de tassigny Tableau régime alimentaire sous avk
Tableau régime alimentaire sous avk Complete mobility guetertransport
Complete mobility guetertransport Transport sous température dirigée definition
Transport sous température dirigée definition Ne te sous-estime pas
Ne te sous-estime pas Sous forme de jeu
Sous forme de jeu Engagement sous falciforme
Engagement sous falciforme Différenciation cortico-sous-corticale
Différenciation cortico-sous-corticale Foramen sous labral
Foramen sous labral Micronodules sous pleuraux
Micronodules sous pleuraux Adp sous digastrique
Adp sous digastrique Les accessoires vocabulaire
Les accessoires vocabulaire Surveillance du drain de redon
Surveillance du drain de redon Venez a moi vous qui peinez paroles
Venez a moi vous qui peinez paroles Classification de duparc et alnot
Classification de duparc et alnot Ac grenoble
Ac grenoble Tableau cuisson sous vide
Tableau cuisson sous vide Ethmoidite
Ethmoidite Fracture bimalléolaire classification
Fracture bimalléolaire classification Otto dix assaut sous les gaz analyse
Otto dix assaut sous les gaz analyse Vmax ______________________:
Vmax ______________________: Baillement tibio astragalien
Baillement tibio astragalien Grand complexus
Grand complexus La foi fait tomber sous nos yeux les plus fortes murailles
La foi fait tomber sous nos yeux les plus fortes murailles Nature sous la pluie
Nature sous la pluie Muscle subclavier
Muscle subclavier Sous le haut patronage
Sous le haut patronage Tégestophilie
Tégestophilie Le volume d'un corps
Le volume d'un corps Mode verbal
Mode verbal Robin des bois des alpes
Robin des bois des alpes Mesure des liquides
Mesure des liquides Affiche propagande guerre froide
Affiche propagande guerre froide Des attack
Des attack Cartographie des flux de valeur
Cartographie des flux de valeur La diffusion des idées des lumières
La diffusion des idées des lumières Diversification des espaces et des acteurs de la production
Diversification des espaces et des acteurs de la production Je t'offrirai des fleurs et des nappes en couleurs
Je t'offrirai des fleurs et des nappes en couleurs Budget des ventes méthode des moindres carrés
Budget des ventes méthode des moindres carrés Il existe des personnes qui sont des lumières pour tous
Il existe des personnes qui sont des lumières pour tous Cours traitement de texte
Cours traitement de texte Tableur grapheur excel
Tableur grapheur excel Cours virtualisation
Cours virtualisation