Patologa tiroidea Patologa Mdica II Dra M A












































- Slides: 49

Patología tiroidea Patología Médica II Dra. M. A. Tomé Servicio de Endocrinología y Nutrición

PATOLOGÍA TIROIDEA 1. Introducción: Fisiopatología Tiroidea 2. Alteraciones en la morfología tiroidea: Bocio Simple, uninodular y multinodular 3. Alteraciones en la función tiroidea: Hipertiroidismo. Tormenta Tiroidea 4. Alteraciones en la función tiroidea: Hipotiroidismo. Coma Mixedematoso 5. Tiroiditis Aguda, Subaguda y Crónica 6. Cáncer de Tiroides 7. Trastornos por Déficit de Yodo. TDY Embarazo y Tiroides

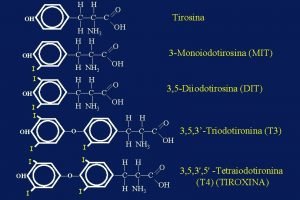
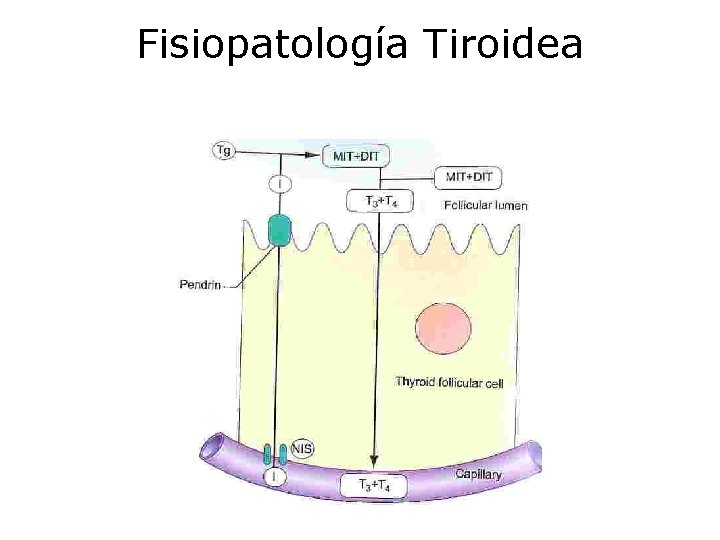
Fisiopatología Tiroidea Ø Glándula tiroidea fetal comienza a desarrollarse: durante la 4ª semana de vida intra útero “Este proceso supone la diferenciación celular y migración a su lugar en el adulto y está regulado por factores de trascripción: PAX-8, FOXE-1 y NKX 2” Ø Folículos tiroideos: se identifican a la 10ª semana de gestación Ø Producción de hormonas tiroideas a la 12ª semana de gestación “Hasta la 12 semana depende de las hormonas tiroideas maternas” Ø Los folículos tiroideos están alineados en una capa de células que rodean al coloide, el cual contiene la tiroglobulina, soporte para la síntesis de hormonas tiroideas Ø Los espacios ínter foliculares contienen tejido conectivo, vasos sanguíneos y células C que secretan Calcitonina Ø La síntesis de hormonas requiere yodo que tras organificación se concentra en el tiroides. El SIS (ioduro sodico transportador) controla la captación de iodo El yodo oxidado se combina con la tiroglobulina, estimulada por la peroxidada tiroidea y forma MIT y DIT. Estas son liberadas a la circulación tras digestión proteo lítica de la tiroglobulina. La TSH controla varios pasos de este proceso. La T 4 y T 3 son conducidas a los tejidos diana unidas a las proteínas TBG (60 -70%), Transtiretina (15%) , Albúmina (10%) y lipoproteínas (HDL) Ø DIT + DIT = Tetraiodotirosina: T 4: TIROXINA MIT + DIT = Triiodotirosina: T 3

Fisiopatología Tiroidea

Proteínas transportadoras de Hormonas Tiroideas Las Hormonas Tiroideas circulan ligadas a las proteínas: Ø Ø Ø - Globulina unida a tiroxina (Tiroxine Binding Globuline (TBG): 60 -70% Transtiretina (Prealbumina TBPA): 15% Albúmina: 10 % T 4 libre 0. 03% y T 3 libre 0. 3% Los efectos metabólicos de las Hs. Ts son mediados por la LT 3 (LT 3 procedente de T 4 por acción de las desyodasas (solo 5 -10% de FT 3 es secretada por el tiroides). La LT 3 se une a receptores nucleares (receptor de la hormona tiroidea α 1 y receptores de la hormona tiroidea β 1 y β 2) los cuales actúan bajo la respuesta de elementos que controlan la expresión génica - Las Hs. Ts ejercen acciones no genómicas: regulación de canales iónicos y función mitocondrial. - La disfunción tiroidea puede ocurrir como consecuencia de alteraciones en los distintos niveles de la síntesis de Hs. Ts

EXCESO DE TBG Ø Embarazo Ø Administración de Estrógenos o Tumores productores de Estrógenos Ø Hepatitis aguda, y crónica Ø Porfiria hepática aguda intermitente Ø Drogas: Heroína, Metadona Ø Fármacos: Perfenacina, Clofibrato Ø Idiopático Ø Hereditario

DEFECTOS DE TBG Ø Administración de Andrógenos Ø Tumores productores de Testosterona Ø Corticoides a dosis altas Ø Nefrosis Ø Hipoproteinemia Ø Enfermedad hepática crónica Ø Hereditaria

Factores que inhiben el Metabolismo de T 4 y T 3 Ø Enfermedades sistémicas: agudas o crónicas Ø Deprivación calórica: ayuno, AN, Malnutrición Ø Cirugía Ø Recién nacido Ø Senectud Ø Glucocorticoides Ø Propranolol Ø Amiodarona, Contrastes yodados Ø Propiltiouracilo.

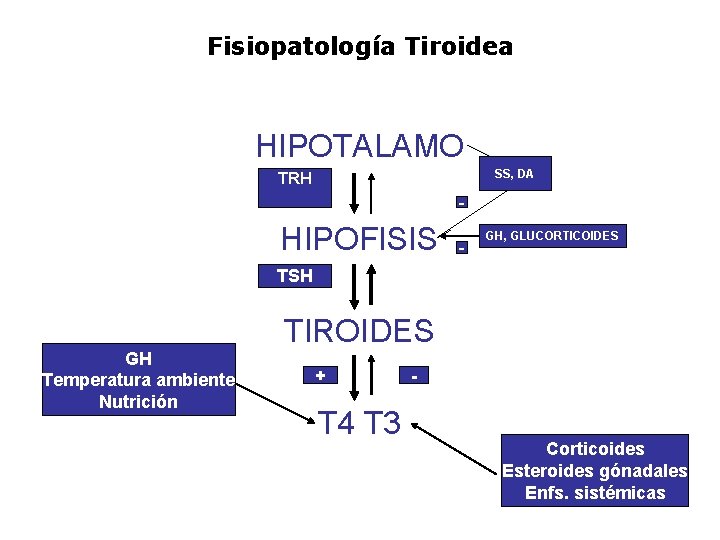
Fisiopatología Tiroidea HIPOTALAMO SS, DA TRH - HIPOFISIS - GH, GLUCORTICOIDES TSH TIROIDES GH Temperatura ambiente Nutrición + T 4 T 3 - Corticoides Esteroides gónadales Enfs. sistémicas

BOCIO SIMPLE DEFINICIÓN Aumento del tamaño de la glándula tiroides Peso Normal en el adulto: 15 -20 gr. No se acompaña ni de disfunción tiroidea, ni de patología neoplásica inflamatoria o autoinmune Es la patología más prevalente del tiroides. ATA: Clasificación Bocio difuso o No Tóxico morfología: - difuso - nodular - multinodular Epidemiológico: - endémico - esporádico

BOCIO SIMPLE DEFINICIÓN OMS Clasificación por tamaño del tiroides. Grado 0 a: Grado 0 b: Grado II: Grado III: No palpable o de < tamaño pulpejo del pulgar del paciente 0 Palpable de > tamaño que el pulpejo del paciente. No visible ni en hiperextensión del cuello. Bocio Ia Palpable y visible en hiperextensión Ib Visible a corta distancia II Visible a gran distancia III

BOCIO SIMPLE Ø La prevalencia varia según la zona geográfica Ø Prevalencia en zonas no endémicas: 4 -7%: M/H 7 -13/ 1 Ø Prevalencia en zonas endémicas: > 10%, en zonas de endemia grave se iguala entre hombres y mujeres y suele aparecer en la infancia. Ø Prevalencia de bocio en Galicia: 13% (Thyroid 17 num 2. 2007) Ø Los programas de yodación de la sal han disminuido la prevalencia Ø Todavía existe bocio por déficit de yodo en países del primer mundo y sobretodo en países subdesarrollados con alimentación deficiente en yodo y otros nutrientes ( > 300 millones de personas)

BOCIO SIMPLE Etiología 1. Alteraciones de la hormonogénesis tiroidea, por defecto intrínseco y/o factores extrínsecos producen una disminución de la síntesis hormonal y por ello un aumento de la TSH que lleva al bocio y mantiene el eutiroidismo 2. Inmunoglobulinas estimulantes del crecimiento. Factores de crecimiento: FC fibroblastico, epidermico, IGF-1 Ø Esporádico: Déficit o exceso de yodo. Bociógenos, defectos en la hormonogénesis no familiar Ø Congénito: - Familiar: Autosomico recesivo. Bocio disenzimático - Esporádico: Utilización de bociógenos en la gestación, ATS o Déficit de yodo Ø Endémico: Déficit o exceso de yodo. Bociogénos: género brasica: grelos, berzas, mandioca (inhibición de la captación del yodo)

BOCIO SIMPLE diagnostico Historia clínica: Ø Edad, sexo, lugar de nacimiento Ø Antecedentes familiares Ø Síntomas de compresión loco-regional. Síntomas de disfunción tiroidea Ø Ingesta de sal yodada o compuestos yodados. Ø Antecedentes de radiación en tórax o cuello Examen Físico: Ø Palpación y tamaño del bocio: características Ø Examen general: AC, AP, …etc Estudios bioquímicos y de imagen Ø Hormonas tiroideas: FT 4, FT 3, TSH, TGAb, TPOAb Ø Gammagrafía tiroidea : captación difusa del trazador, sin nódulos Ø Ecografía tiroidea o TAC cérvico-torácico: Si bocio grande intra toracico con signos de compresión.

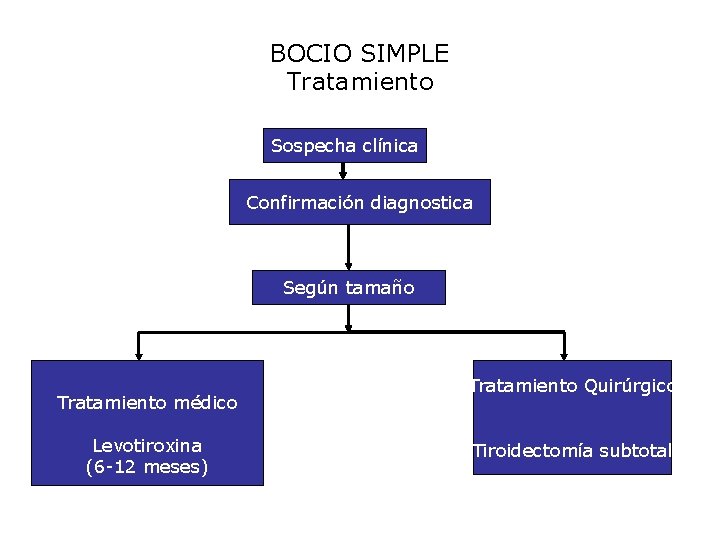
BOCIO SIMPLE Tratamiento Sospecha clínica Confirmación diagnostica Según tamaño Tratamiento médico Levotiroxina (6 -12 meses) Tratamiento Quirúrgico Tiroidectomía subtotal

BOCIO SIMPLE Tratamiento profiláctico Ø El tratamiento con sal yodada de forma profiláctica está indicada en áreas de déficit de yodo: Lucha contra el bocio y el cretinismo endémico. Ø Requerimiento mínimos para reponer las pérdidas urinarias: 50 μg/día. Ø Embarazo y lactancia 200 -250 μg/ día Ø Tomar sal yodada siempre. Ø Evitar: alimentos bociógenos: harina de soja, aceite de girasol, coles, nabos, mijo. . etc Ø Fármacos: Antitiroideos, sulfonilureas, amiodarona, expectorantes, isoniacidas, salicilatos, resorcinol.

HIPOTIROIDISMO DEFINICIÓN “Déficit de secreción de hormonas tiroideas, producida por una alteración orgánica o funcional de la secreción glandular o por un déficit en la estimulación hipofisaria (TSH) o hipotalamica (TRH)” Ø Enfermedad muy frecuente Ø Incidencia anual: 1 -2 /mil habitantes Ø Muy superior en sexo femenino

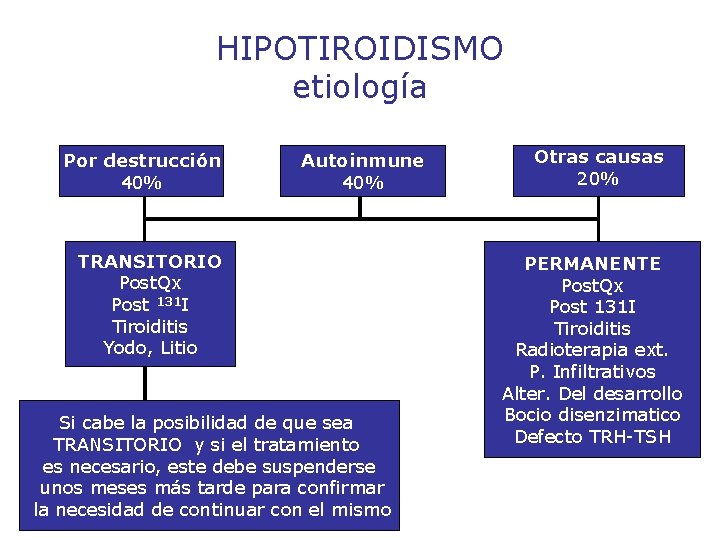
HIPOTIROIDISMO etiología 1. Tiroprivo: - Posquirúrgico Post tto 131 I Post radioterapia externa Procesos infiltrativos H. Primario Idiopático 2. Bocioso: - Tiroiditis crónica autoinmune Tiroiditis: subaguda, silente o postparto Drogas: yodo, litio, ATS, Fenilbutazona Bociogenos: G. brassicae, cassava Dishormonogénesis 3. Trofoprivo: - Déficit de TSH

HIPOTIROIDISMO etiología Por destrucción 40% Autoinmune 40% TRANSITORIO Post. Qx Post 131 I Tiroiditis Yodo, Litio Si cabe la posibilidad de que sea TRANSITORIO y si el tratamiento es necesario, este debe suspenderse unos meses más tarde para confirmar la necesidad de continuar con el mismo Otras causas 20% PERMANENTE Post. Qx Post 131 I Tiroiditis Radioterapia ext. P. Infiltrativos Alter. Del desarrollo Bocio disenzimatico Defecto TRH-TSH

HIPOTIROIDISMO clínica Ø Cuadro general: Astenia, apatía, intolerancia al frío, ganancia de peso, aspecto mixedematoso (abotargado), edema palpebral, piel seca y descamativa, pálido-amarillenta (tinte carotinoide). Pelo seco y áspero, caída de pelo sobretodo en “cola de cejas”. Voz grave, ronca. Ø Sistema Nervioso y Neuromuscular: Letargia, depresión, somnolencia, ataxia cerebelosa, calambres, sd túnel carpiano, disminución de la memoria, y de la atención, bradilalia, demencia, parestesias, hiporreflexia Ø Sistema Cardio-respiratorio: Disminución tolerancia al ejercicio, bradicardia, derrame pleural, derrame pericardico, disnea de esfuerzo. Ø Sistema digestivo: Estreñimiento, macroglosia, nauseas, ascitis Ø Sistema Reproductor: Alteraciones menstruales, disminución de la libido y fertilidad






HIPOTIROIDISMO diagnostico Historia clínica: - edad, sexo, lugar de nacimiento AF: bocio disenzimático. AP: Cirugía tiroidea, tto con 131 I, tto con litio, amiodarona, patología auto inmune tiroidea, parto reciente, patología hipofisaria…etc, ingesta de sal yodada o compuestos yodados , radiación en tórax o cuello Examen Físico: - Palpación y tamaño del bocio: consistencia, sensibilidad, clínica previa de hiperfunción tiroidea, datos de patología hipofisaria previa. - Examen general: AC, AP, …etc Estudios bioquímicos y de imagen - Hormonas tiroideas: TSH N o elevada con Hs. Ts libres disminuidas. Tg. Ab, TPOAb: elevados. - Gammagrafia tiroidea : captación baja captación, alteraciones morfológicas( hemiagenesia), parcheada (T. subaguda) - PAAF: Infiltración linfocitaria.

HIPOTIROIDISMO diagnostico Ante la sospecha de clínica de Hipotiroidismo, siempre debe confirmarse bioquímicamente determinando: T 4 libre y TSH Debe hacerse screening de disfunción tiroidea sin sospecha clínica? El screening está justificado en las siguientes situaciones: 1. 2. 3. Para descartar hipotiroidismo congénito En el primer trimestre del embarazo en mujeres con DMID En pacientes con tto crónico con Litio o Amiodarona

HIPOTIROIDISMO tratamiento Levotiroxina sódica ( Eutirox, Levothroid) Dosis de inicio: 25 -50 -100 µg/día La dosis debe de ser tanto menor cuanto mayor sea: 1. 2. 3. La duración del hipotiroidismo La severidad La edad del paciente Ø Ajustar la dosis control analítico de la TSH cada 4 -6 semanas con incrementos de 25 -50 µg Ø Ø Ø Si el paciente es anciano o padece cardiopatía isquémica: Dosis de inicio: 25 µg/día La dosis final será aquella que consiga mantener en cifras normales la FT 4, FT 3 y TSH normal-baja Ø Ø El seguimiento una vez ajustada la dosis, esta se mantendrá constante Excepto: embarazo que aumentan los requerimiento en ± 50 µg/día y varía según las medicaciones Ø Control cada 4 semanas en el embarazo y anual en el resto cuando ya está estabilizada la dosis

HIPOTIROIDISMO SUBCLINICO tratamiento ¿Hay que tratar el hipotiroidismo subclínico? Asintomático FT 3, FT 4: normales, TSH: elevada (<10 m. UI/l) Prevalencia: 2 -8 % de la población Entre el 20 -50 % evolucionan a hipotiroidismo clínico a los 5 -8 años más tarde El 80% de los mayores de 65 años que tienen Ac antitiroideos positivos, tienen un hipotiroidismo clínico 8 años más tarde. Independientemente de la edad: Si los Ac antitiroideos son positivos: el 5%/ año evolucionan a hipotiroidismo clínico Si los Ac antitiroideos son negativos: <3%/año evolucionan a hipotiroidismo clínico Tratar si: Si el seguimiento va a ser inadecuado Si hay datos de autoinmunidad sobre todo en el grupo de más edad Los restantes seguimiento sin tratamiento

SCREENING PARA ENFERMEDAD TIROIDEA Ø Antecedentes de Enfermedad Tiroidea/cirugía o Disfunción tiroidea postparto Ø Bocio Ø DM tipo 1 Ø Otras Enfermedades Endocrinas Auto inmune Ø Tratamiento con fármacos: Amiodarona, Litio, INF-a etc Ø Enfermedad Hipotálamo-Pituitaria Ø Síndrome de Ovario Poliquistico Ø Síndrome de Down Ø Síndrome de Turner Ø Radiación de cabeza y cuello Ø Hipertensión Pulmonar Primaria Ø DM tipo 2 Screening en la consulta pregestacional: llegará a ser practica de rutina Screening de hipotiroidismo neonatal: es de rutina en muchos países.

TRASTORNOS ASOCIADOS A TIROIDITIS DE HASHIMOTO Trastornos Endocrinos: Ø Ø Ø Enfermedad de Graves Diabetes mellitus Enfermedad de Addison idiopática Orquitis u ooforítis auto inmune Hipoparatiroidismo idiopático Hipofisítis(? ) Trastornos Auto inmunes órgano específicos no endocrinos Ø Ø Ø Ø Ø Anemia Perniciosa Vitíligo Artritis Reumatoide Púrpura Trombocitopenica Idiopática Miastenia Gravis Síndrome de Sjögren Hepatitis Crónica Activa Lupus Eritematoso Sistémico Cirrosis Biliar Primaria Otros Trastornos Ø Ø Acidosis Tubular Renal Síndrome de Down Síndrome de Turner ¿Síndrome de Klinefelter?

ENFERMEDAD AUTOINMUNE TIPO 1: Gene AIRE Ø Ø Ø Ø Vitíligo Alopecia Autoinmune Hipoparatiroidismo Enfermedad de Addison Candidiasis Mucocutanea Enfermedad hepatica Autoinmune Anemia Perniciosa TIPO 2: HLA: Síndrome de Schmidt Ø Ø Ø Hipotiroidismo de Hashimoto Enfermedad de Graves Diabetes Mellitus tipo 1 Enfermedad de Addison Candidiasis TIPO 3: Defecto B 12 Ø POF (fallo ovárico primario)

COMA MIXEDEMATOSO Ø El coma mixedematoso es un síndrome caracterizado por la disminución del nivel de conciencia en pacientes con hipotiroidismo avanzado no tratado Ø Mortal si no se identifica y trata a tiempo Ø Con el advenimiento de medidas de sostén y el uso de tiroxina endovenosa ha disminuido el número de fallecimientos por este trastorno, describiéndose en la literatura cifras de mortalidad entre un 50 y un 80%. Ø Frecuencia muy baja, se han descrito menos de 200 casos en la literatura Ø El coma mixedematoso es característico de la población anciana, en mujeres con frecuencia durante los meses de invierno. Ø Más del 95% de los hipotiroidismos son de origen tiroideo (primarios) Ø En caso de hipotiroidismos secundarios (hipotálamo-hipofisario) puede asociarse a otros déficits hormonales (Insuficiencia suprarrenal) Ø Se han descrito casos de coma mixedematoso por litio y amiodarona

COMA MIXEDEMATOSO ANAMNESIS, SÍNTOMAS Y SIGNOS Es importante interrogar a familiares o acompañantes por antecedentes de enfermedad o cirugía tiroidea previa, radiación del cuello, uso de radioyodo, hipopituitarismo y consumo previo o actual de hormona tiroidea o antitiroideos. Factores precipitantes en pacientes hipotiroideos son: infecciones, frío, administración de narcóticos, sedantes o anestésicos, traumatismos, intervenciones quirúrgicas, ACV, IAM y el abandono del tratamiento sustitutivo del hipotiroidismo Los pacientes con hipotiroidismo severo suelen mostrar un deterioro progresivo de su estado intelectual, llegando a presentar apatía, negligencia, labilidad emocional, confusión, obnubilación y coma. La infiltración mucoide de la lengua y laringe provoca cambios en el tono de voz llegando a franca ronquera. Es común la hipotonía del tracto gastrointestinal, llegando a ser tan severa que ocasione cuadros pseudooclusivos Exploración Física: es frecuente objetivar el bajo nivel de conciencia (quizás no exista coma, pero siempre hay una disminución de la agudeza mental), así como el aspecto mixedematoso. Es muy característica la presencia de piel fría y seca, existiendo en ocasiones una coloración cutánea amarillenta pajiza debido al acumulo de carotenos. La hipotermia es prácticamente constante en estos pacientes, habiéndose descrito una relación entre el grado de hipotermia y la severidad del hipotiroidismo. La hipotermia puede llegar a pasar desapercibida ya que los termómetros convencionales suelen medir hasta 34ºC La facies mixedematosa es característicamente edematosa y pálida, con edema periorbitario notable, pérdida del tercio distal de las cejas, macroglosia y pelo ralo. La macroglosia puede ser causa de apnea obstructiva del sueño. En ocasiones puede ponerse de manifiesto una facies pletórica y cianótica debido a la hipoxemia e hipercapnia. En el cuello pueden verse cicatrices de cirugía tiroidea previa. La auscultación cardíaca muestra bradicardia con tonos apagados, en ocasiones en relación con la presencia de derrame pericárdico. La auscultación pulmonar se caracteriza por una hipoventilación generalizada. Las extremidades muestran un edema duro que no suele dejar fóvea a la presión

Clínica Exploración Física: Objetivar el bajo nivel de conciencia (quizás no exista coma, pero siempre hay una disminución de la agudeza mental), así como el aspecto mixedematoso. Es muy característica la presencia de piel fría y seca, existiendo en ocasiones una coloración cutánea amarillenta pajiza debido al acumulo de carotenos. La hipotermia es prácticamente constante en estos pacientes, habiéndose descrito una relación entre el grado de hipotermia y la severidad del hipotiroidismo. La hipotermia puede llegar a pasar desapercibida ya que los termómetros convencionales suelen medir hasta 34ºC La facies mixedematosa es característicamente edematosa y pálida, con edema periorbitario notable, pérdida del tercio distal de las cejas, macroglosia y pelo ralo. La macroglosia puede ser causa de apnea obstructiva del sueño. En ocasiones puede ponerse de manifiesto una facies pletórica y cianótica debido a la hipoxemia e hipercapnia. En el cuello pueden verse cicatrices de cirugía tiroidea previa. La auscultación cardíaca muestra bradicardia con tonos apagados, en ocasiones en relación con la presencia de derrame pericárdico. La auscultación pulmonar se caracteriza por una hipoventilación generalizada. Las extremidades muestran un edema duro que no suele dejar fóvea a la presión

COMA MIXEDEMATOSO SÍNTOMAS Y SIGNOS El coma mixedematoso es una situación clínica extrema del hipotiroidismo que viene caracterizada por la presencia de los síntomas del hipotiroidismo en su grado más severo Ø Ø Ø Ø Disminución de las funciones psíquicas Debilidad y cansancio progresivos Intolerancia al frío Estreñimiento Cambios en el tono de voz Aumento de peso progresivo Situación precipitante coexistente (1) Piel fría, seca y pálida Macroglosia Facies mixedematosa Hipotermia Bradicardia y/o hipotensión Hipoventilación ROT: hiporeflexia osteotendinosa (1) Semiología de infección respiratoria, infarto agudo de miocardio, accidente cerebrovascular o sangrado gastrointestinal

COMA MIXEDEMATOSO DIAGNÓSTICO T 4 L (FT 4) baja e TSH elevada Si los niveles de T 4 L están bajos con TSH normal o baja habrá que considerar la posibilidad de un hipotiroidismo secundario Básicos En determinadas situaciones TSH, T 4 L Cortisol Hemograma Bioquímica Gasometría arterial Radiografía de Tórax ECG Ecocardiograma Cultivos: orina, sangre

COMA MIXEDEMATOSO TRATAMIENTO El coma mixedematoso es una urgencia médica y, por tanto, la instauración del tratamiento debe aplicarse lo más rápidamente posible. Todos los pacientes requieren monitorización electrocardiográfica continua y acceso venoso para administración de fluidos y fármacos Los pacientes en coma mixedematoso requieren ingreso en unidades de cuidados intensivos.

COMA MIXEDEMATOSO TRATAMIENTO 1) Asegurar adecuada oxigenación. Ventilación asistida si hipoventilación grave. 2) Glucosa intravenosa si hipoglucemia. 3) Restricción acuosa y suero salino hipertónico si existe severa hiponatremia 4) Calentamiento pasivo para la hipotermia. 5) Administrar 300 -500 mg T 4 iv directos. Continuar con 50100 mg T 4/día por vía iv 6) Administrar 100 mg de hidrocortisona iv cada 8 horas 7) Tratamiento de la hipotensión 8) Tratar infecciones u otras enfermedades subyacentes. 9) Evitar sedantes, hipnóticos y narcóticos.

COMA MIXEDEMATOSO TRATAMIENTO Ø El deterioro de la función respiratoria es a menudo tan severo que muchos pacientes suelen requerir ventilación asistida. Ø La neumonía, sepsis de otro origen y la anemia agravan la hipoxia. Ø La hipoglucemia sugiere hipopituitarismo o insuficiencia suprarrenal coexistente y debe ser corregida rápidamente Ø La hiponatremia leve suele corregirse con restricción moderada de líquidos (1 litro al día). Ø La hiponatremia severa (sodio sérico menor de 110 meq/L) puede originar cambios en el estado psíquico, necesitándose en tales casos la administración cautelosa de suero salino normal o hipertónico (Na. Cl al 3%) junto con diuréticos de asa, como la furosemida, con la finalidad de obtener un balance hídrico negativo, vigilando estrechamente la tensión arterial que suele ser baja Ø Debe prestarse especial atención a la hipotermia, por lo que el paciente debe permanecer en una habitación a adecuada temperatura (20 -22º C) y cubierto con mantas. Ø Evitar el calentamiento activo ya que puede originar vasodilatación periférica y shock. Ø Es conveniente tratar la hipotensión con soluciones de cristaloides o con sangre completa y, en caso de hipotensiones refractarias, con el empleo de dopamina. Ø Si se sospecha infección es obligado al uso de antibioterapia de amplio espectro. Ø El tratamiento de otros factores precipitantes tales como el IAM, IC, hemorragia digestiva, etc. . se realizará de forma específica en cada caso

COMA MIXEDEMATOSO TRATAMIENTO Ø El tratamiento específico del coma mixedematoso consiste en la administración de hormonas tiroideas Ø La mayoría de los autores recomiendan el empleo de 300 -500 µg T 4 iv en bolo, seguido de 50 -100 µg de T 4 al día por la misma vía hasta que el paciente pueda ingerir el medicamento Ø Por último, casi todos los autores recomiendan usar grandes dosis de glucocorticoides en sujetos con coma por mixedema para evitar el desencadenamiento de una crisis suprarrenal en quienes tienen insuficiencia suprarrenal coexistente. Ø Para ello, antes de tratar, se recomienda extraer cortisol plasmático y, si está elevado, se puede interrumpir el uso de hidrocortisona

TIROIDITIS 1. AGUDA 2. SUBAGUDA: A. SUBAGUDA VIRICA B. INDOLORA 3. CRÓNICA: A. T. DE HASHIMOTO B. T. RIEDEL

TIROIDITIS AGUDA Ø ETIOLOGÍA: Bacteriana: Staphylococcus aureus, s. haemolyticus, s. pneumoniae, anaerobios, salmonela, E. Coli. Hongos: Coccidiomicosis Infección por treponema pallidum Extensión por vía hemática o linfática (traumatismo, o p. de conducto tirogloso) Ø CLINICA: Fiebre, escalofríos, picos febriles absceso. Signos inflamatorios locales: dolor cervical anterior, tumor, rubor y calor con irradiación a mandíbula y oído Ø EXPLORACION FISICA: Absceso con rubor, fluctuación y dolor intenso Ø ANALITICA: Leucocitosis y d. izquierda. FT 3 y FT 4 y TSH: normales Ø GAMMAGRAFÍA TIROIDEA: área “fría” por defecto de captación. Captación Tc-99: N. Ø PAAF: Frotis con cultivo y antibiograma Ø DIAGNOSTICO DIFERENCIAL: Tiroiditis subaguda, celulitis ant del cuello, hemorragia aguda en nódulo tiroideo, infección del compartimento ant profundo de cuello. Quiste conducto tirogloso infectado y quiste branquial infectado Ø TRATAMIENTO: Precoz y agresivo. Antibióticos y Antiinflamatorios.

TIROIDITIS SUBAGUDA T. VIRICA, T GRANULOMATOSA, T. DE “DE QUERVAIN”, T. DE CÉLULAS GIGANTES Proceso viral autolimitado (6 s a 6 m) infiltrado inflamatorio con formación de pseudo células gigantes y destrucción del epitelio folicular tiroideo. Fibrosis y regeneración posterior Ø ETIOLOGÍA: Virus de las paperas, Coxsackie, adenovirus, ECHO, influenza, Epstein-Barr Ø EPIDEMIOLOGÍA: Cursa por brotes y pródromos de virasis. Distribución estacional: verano y otoño. Predisposición genética: asociación HLA-BW 35 Ø CLINICA: Dolor unilateral anterior cuello, irradiación ipsilateral oído precedido por mialgias, febrícula, malestar general y dolor de garganta. Disfagia. Síntomas de hipertiroidismo: 33 -50%. Dolor migratorio al lado contrario Ø EXPLORACION FISICA: Aumento nodular del tiroides, muy duro e intensamente doloroso, unilateral. Piel caliente y sudorosa, taquicardia y pulso fuerte con hipertiroidismo. Ø ANALITICA: Leucocitosis leve y fórmula leucocitaria: N. VSG: aumentada FT 3 y FT 4: ligeramente aumentadas y TSH: baja. Ø GAMMAGRAFÍA TIROIDEA: “parcheada” y Captación Tc-99: baja o suprimida Ø DIAGNOSTICO DIFERENCIAL: Tiroiditis aguda piógena, celulitis ant del cuello, hemorragia aguda en nódulo tiroideo, faringitis, esofagitis, otitis media, abscesos dentales, Enf de Graves ( con bocio doloroso), Tiroiditis de Hashimoto (con bocio doloroso), Carcinoma anaplásico de tiroides y Sd de la art temporo-maxilar Ø TRATAMIENTO: Precoz y agresivo. Antibióticos y Antiinflamatorios.

TIROIDITIS SUBAGUDA Curso clínico y Tratamiento CLINICAFISIOPATOLOGIA ANALITICA TRATAMIENTO Fase inicial aguda. Bocio doloroso y firme HIPERTIROIDISMO (ruptura del epitelio folicular) Leucocitos y fórmula : N VSG: ↑ ↑ FT 3 y FT 4 ↑ ↑ y TSH ↓ ↓ Captación ↓ ↓ Tg ↑ ↑ Salicilatos 500 mg/4 horas Prednisona 50 mg/día/ 14 d 50 mg/48 h/14 d y descenso β-bloqueantes: Propranolol: 20 -40 mg/vo/c/8 h Fase Eutiroidea Captación: suprimida pero se va recuperando Fase de hipotiroidismo HIPOTIROIDISMO (Depleción tiroidea de I , T 3 y T 4. Inicio de regeneración con fibrosis variable) FT 3 y FT 4 ↓ y TSH ↑ Captación variable ↓, N, ↑ Gammagrafía: “parcheada” Tiroxina? , si se da, debe suspender periódicamente Fase de recuperación NORMALIZACIÓN EUTIROIDISMO CONTROL (5% Hipotiroidismo permanente)

TIROIDITIS CRONICA T. DE HASHIMOTO, T LINFOCITICA CRONICA, T. LINFOMATOSA Ø ETIOLOGÍA: Auto inmune, órgano especifica. Una anomalía en los linfocitos T supresores, permite a los linfocitos T colaboradores interaccionar con los antígenos específicos dirigidos contra la célula tiroidea. Frecuente asociación con HLA-DR 5 Ø CLINICA: Desde ausencia de síntomas hasta síntomas de hipotiroidismo franco. Bocio pequeño o grande de crecimiento insidioso y asintomático Ø EXPLORACION FISICA: Bocio firme y agrandado simétricamente, a veces modular y ocasionalmente nódulo tiroideo único. En personas mayores existe un cuadro de TH sin bocio Entre un 2 -4% cuadro de Hipertiroidismo: HASHITOXICOSIS con IGg estimulantes del receptor de la TSH Ø ANALITICA: FT 3 y FT 4: N en un 80 % y bajas con TSH elevada en el resto y Tg. Ab y TPOAb: positivos en 80% Ø GAMMAGRAFÍA TIROIDEA: Patrón de captación irregular, parcheada. Captación Tc-99: baja, N o aumentada Ø PAAF: Infiltración linfocitaria

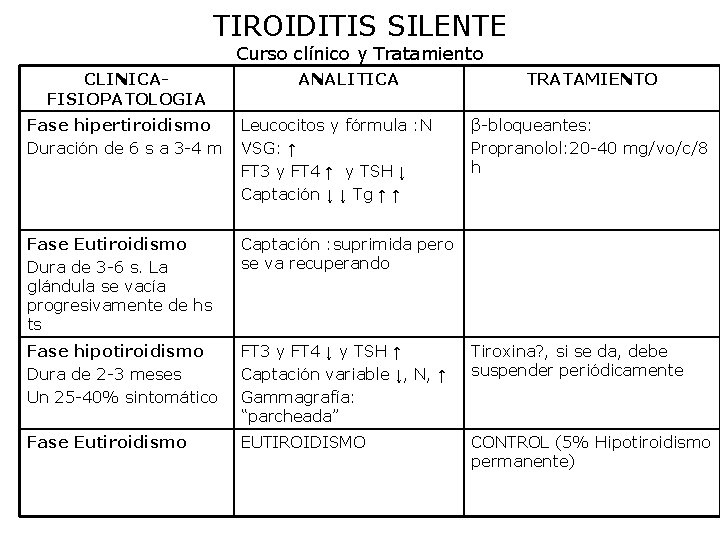
TIROIDITIS INDOLORA T. SILENTE, T. LINFOCITARIA T. SUBAGUDA SILENTE, T. POSTPARTO Ø ETIOLOGÍA: Predisposición genética probable ya que existe una prevalencia significativa de antígenos HLA-DRw 3 y HLA DRw 5. El curso clínico de la TS y de la TSA es similar por lo que se ha sugerido etiología vírica. Ø CLINICA: Comienzo abrupto de síntomas de hipertiroidismo y bocio indoloro Ø EXPLORACION FISICA: Clínica de hiperfunción tiroidea con síntomas que varían de leves a moderados. Ø ANALITICA: VSG: ligeramente aumentada. FT 3 y FT 4: Aumentadas. Tg-Ab y TPO-Ab: positivos en un 50% Ø GAMMAGRAFÍA TIROIDEA: Captación Tc-99: baja Ø DIAGNOSTICO DIFERENCIAL: Con los hipertiroidismos con baja captación: TSA, Jod. Basedow, EG con exposición aguda al yodo, Estruma ovarii, carcinoma folicular metastático, tirotoxicosis facticia Ø TRATAMIENTO: betabloqueantes

TIROIDITIS SILENTE Curso clínico y Tratamiento CLINICAFISIOPATOLOGIA ANALITICA TRATAMIENTO Fase hipertiroidismo Duración de 6 s a 3 -4 m Leucocitos y fórmula : N VSG: ↑ FT 3 y FT 4 ↑ y TSH ↓ Captación ↓ ↓ Tg ↑ ↑ β-bloqueantes: Propranolol: 20 -40 mg/vo/c/8 h Fase Eutiroidismo Dura de 3 -6 s. La glándula se vacía progresivamente de hs ts Captación : suprimida pero se va recuperando Fase hipotiroidismo Dura de 2 -3 meses Un 25 -40% sintomático FT 3 y FT 4 ↓ y TSH ↑ Captación variable ↓, N, ↑ Gammagrafía: “parcheada” Tiroxina? , si se da, debe suspender periódicamente Fase Eutiroidismo EUTIROIDISMO CONTROL (5% Hipotiroidismo permanente)

TIROIDITIS RIEDEL Ø ETIOLOGÍA: Trastorno inflamatorio, muy raro de etiología incierta y pudiera tratarse de una variante fibrosa de la Tiroiditis de Hashimoto Ø CLINICA: Síntomas de compresión local Ø EXPLORACION FISICA: Se palpa una glándula tiroidea inmóvil y extremadamente dura Ø ANALITICA: FT 3 y FT 4 : disminuidas en un 25%. Anticuerpos TG Ab, TPO Ab: negativos Ø GAMMAGRAFÍA TIROIDEA: captación disminuida en las áreas afectada Ø DIAGNOSTICO DIFERENCIAL: Tiroiditis subaguda, celulitis anterior del cuello, hemorragia aguda en nódulo tiroideo, infección del compartimento anterior profundo de cuello. Quiste conducto tirogloso infectado y quiste branquial infectado Ø TRATAMIENTO: Quirúrgico para los pacientes con síntomas compresivos locales. Tratamiento con LT 4 si hipotiroidismo
 Tiroidectomia
Tiroidectomia Cejas ralas hipotiroidismo
Cejas ralas hipotiroidismo Nucleos del hipotalamo
Nucleos del hipotalamo Hipoplasia de tiroides
Hipoplasia de tiroides Tireotossicosi da hamburger
Tireotossicosi da hamburger Tormenta tiroidea tratamiento
Tormenta tiroidea tratamiento Funzione tiroidea
Funzione tiroidea Gmn tiroide
Gmn tiroide Cas orbitopatia tiroidea
Cas orbitopatia tiroidea Hormona tiroidea
Hormona tiroidea Tormenta tiroidea
Tormenta tiroidea Dra pilar del prado
Dra pilar del prado Dra verena
Dra verena Dra carla gikovate opiniões
Dra carla gikovate opiniões Dra carolina psicologa
Dra carolina psicologa Maria cristina purini
Maria cristina purini Dra rosane psiquiatra
Dra rosane psiquiatra Dra teacher observation guide
Dra teacher observation guide Vicios de refracción
Vicios de refracción Holliday segar
Holliday segar Hipotala
Hipotala Cromidin 0 1
Cromidin 0 1 Jorge salas orta
Jorge salas orta Semiologia
Semiologia Dra margarita villar
Dra margarita villar Mir4 clasificacion
Mir4 clasificacion Guiselle vindas
Guiselle vindas Enunciados con dra dre dri dro dru
Enunciados con dra dre dri dro dru Dra. ana carro martínez
Dra. ana carro martínez Glaucoma congenito triada
Glaucoma congenito triada Dra silvia pereira
Dra silvia pereira Dra irene miura
Dra irene miura Tipos de cateter
Tipos de cateter Modificación de histonas
Modificación de histonas Dra b
Dra b Guiselle vindas
Guiselle vindas Dra martha delia sirvent cancino
Dra martha delia sirvent cancino Dra rosa celia botafogo
Dra rosa celia botafogo 10 ejemplos de posdata
10 ejemplos de posdata Roberta demichelis
Roberta demichelis Dra norma naval tucumán
Dra norma naval tucumán Dra comparison chart
Dra comparison chart Dra camila dermatologista
Dra camila dermatologista Dra survivors
Dra survivors Marinela zarzuela
Marinela zarzuela Konsep growth pole
Konsep growth pole Tumor vasoproliferativo
Tumor vasoproliferativo Rumus membaca cepat
Rumus membaca cepat Escala de hunt y hess
Escala de hunt y hess Dra. marta torres
Dra. marta torres