DERMATITIS ATOPICA Dra Lilian Prez JULIO 2011 Dermatitis














































- Slides: 54

DERMATITIS ATOPICA Dra. Lilian Pérez JULIO 2011

Dermatitis = eccema • • • Inflamación cutánea Pruriginosa Eritema con o sin descamación Vesículas y costras Aguda, subaguda y crónica Histología: espongiosis

Clasificación dermatitis • Exógenas: - de contacto (alérgica e irritativa) - fotodermatitis • Endógenas: - dermatitis atópica - dermatitis seborreica - dishidrosis (pompholix)

Dermatitis atópica

Atopia (diferente, fuera de lugar) • Paciente atópico: individuo que tiene tendencia a desarrollar hipersensibilidad a algunos alergenos y que se manifiesta clínicamente como: - Asma - Rinitis - Dermatitis

DEFINICION • • • Dermatosis inflamatoria genéticamente determinada prurito *** xerosis (piel seca) y eritema Curso crónico, reactivaciones Importante morbilidad

Subtipos de DA 1. Extrínseco: 80%, Ig E elevada, precoz, asma asociada, empeora con alergenos, mas severa, evolución tórpida 2. Intrínseco , “no atopica“ “atopiforme”: no asociado a sensibilización alérgica , tardía, mas frecuente en mujeres, puede ir a Ig. E +.

ETIOLOGIA • Eccema: enfermedad cutánea multifactorial • Relación entre factor genético y exposición ambiental GENETICA AMBIENTE

GRUPOS DE GENES IMPLICADOS 1. genes que codifican proteínas estructurales epidérmicas (FLG y SPINK 5) 2. genes que codifican para elementos del sistema inmune: IL-4, IL-5, IL-13, relacionados con la inmunidad innata y adaptativa

SISTEMA INMUNE • INMUNIDAD INNATA • INMUNIDAD ADAPTATIVA

Inmunidad innata • • Es la que “no se aprende”, congénita Requiere la barrera cutánea intacta Es inmediata Secreción de péptidos antimicrobianos Queratinocito Células dendríticas Linfocitos

Inmunidad adaptativa • Se “aprende” • Mecanismos de defensa adquiridos frente a patógenos o cualquier estructura proteica • Mejora con exposiciones repetidas • Es mas lenta • Es específica (clones diferentes )

Andreas Wollenberg , Helen-Caroline Räwer, Jürgen Schauber. 2010

BARRERA CUTANEA E INMUNIDAD • Es el elemento mas importante de la inmunidad innata • Alterada en DA • Consecuencia: sensibilización alérgica

Teorías patogenia dermatitis atópica “Inside- outside” “Outside-inside”

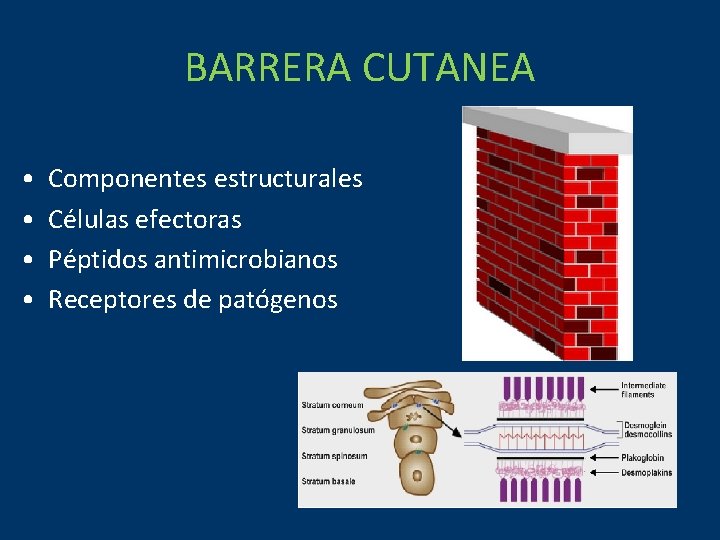
BARRERA CUTANEA • • Componentes estructurales Células efectoras Péptidos antimicrobianos Receptores de patógenos

Componente lipídico de la barrera cutánea Ceramidas, colesterol, ac grasos libres

DISFUNCION DE BARRERA EN DA 1. Estructural (filagrina) 2. Desequilibrio entre proteasas e inhibidores de proteasas (funcional) 3. Alteración en composición lipídica (cambios en lípidos epidérmicos altera el estrato corneo)

Defecto de barrera en DA • Herencia: mutaciones en gen filagrina. Es el principal factor de riesgo para DA • DA e ictiosis vulgar mismos genes implicados • Otros trastornos de queratinización

Funciones de Filagrina - Agregación de filamentos en citoesqueleto - Parte esencial del Factor Humectación Natural --Mantiene el p. H cutáneo - Contribución a formación del manto ácido

FACTOR AMBIENTAL • TABACO relación con asma es clara, no así con DA • Contaminación ambiental • Ácaros • pólenes • Alimentos • Agentes infecciosos

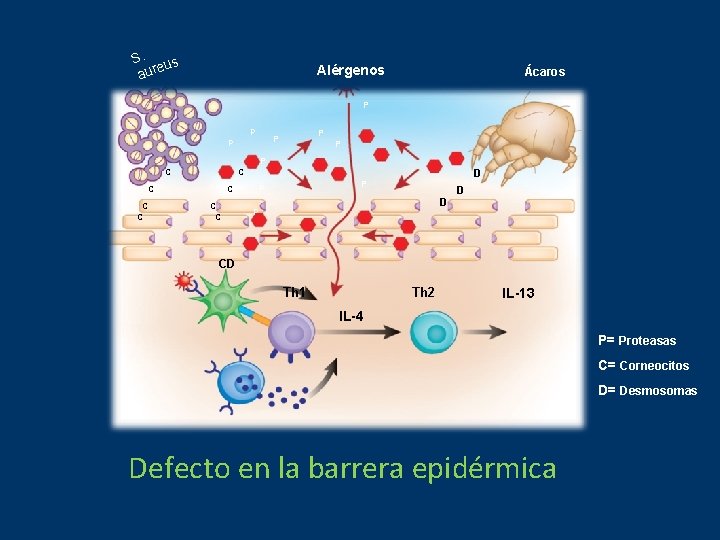
S. us aure Alérgenos Ácaros P P P P C C C C D P P D CD Th 1 Th 2 IL-13 IL-4 P= Proteasas C= Corneocitos D= Desmosomas Defecto en la barrera epidérmica

Clínica • Inicio durante la infancia • Historia familiar o personal de atopia • Impacto negativo en la vida familiar • Recaídas frecuentes: Stress y cansancio en los padres

EPIDEMIOLOGIA • • Afecta 10 -20% niños, en aumento Zonas urbanas Contaminación ambiental, dieta 35 - 60 % presentan signos durante el 1º año de vida • 47 -85% antes del 5º año

FISIOPATOLOGIA • Familiar (genética) • Ambientales • Alteración barrera cutánea • Alteraciones regulación inmunológica

Desregulación inmunológica • Ig E elevada • Alteración subpoblaciones de linfocitos T • Predominio Th 2 (aumento de producción de IL 4 e Ig. E, eosinofilia) • Célula de Langerhans: receptores para Ig. E

Inmunología • Humoral: 70% aumento de Ig. E • Celular: Linfocito T, rel CD 4/CD 8 disminución hipersen. Retardada • degranulación de mastocito

DIAGNOSTICO • Criterios diagnósticos de Hanifin y Rajka (en revisión) • Mayores • Prurito • Distribución y morfología de las lesiones • Evolución crónica • Historia personal o familiar de atopia

DIAGNOSTICO criterios menores • Xerosis • Ictiosis, hiperlinealidad palmar o queratosis pilar • Ig E • Edad temprana de inicio • Tendencia a infecc. • Eccema de pezones • Queilitis • Conjuntivitis crónica • Pliegue de Dennie-Morgan • Queratocono • Cataratas subcapsular anterior • Hiperpigmentación periocular • Palidez o eritema facial • Pitiriasis alba • Prurito por sudor • Intolerancia a la lana • Acentuación perifolicular • Intolerancia a los alimentos • Curso influenciado por el ambiente y situaciones emocionales • Dermografismo blanco

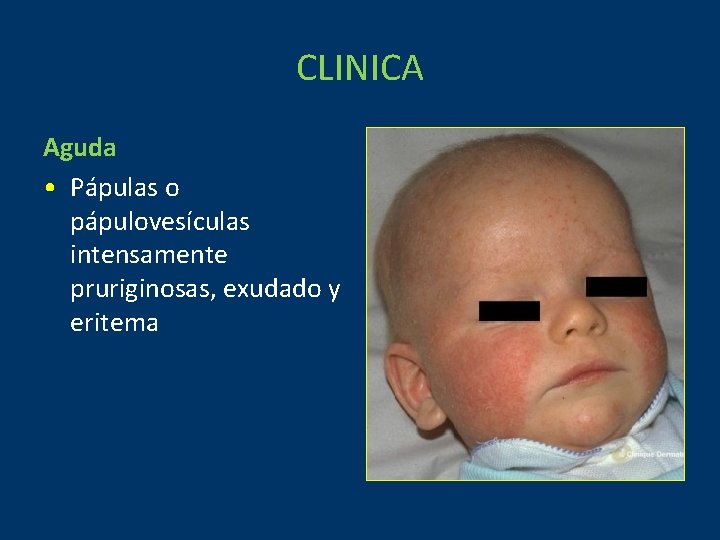
CLINICA Aguda • Pápulas o pápulovesículas intensamente pruriginosas, exudado y eritema

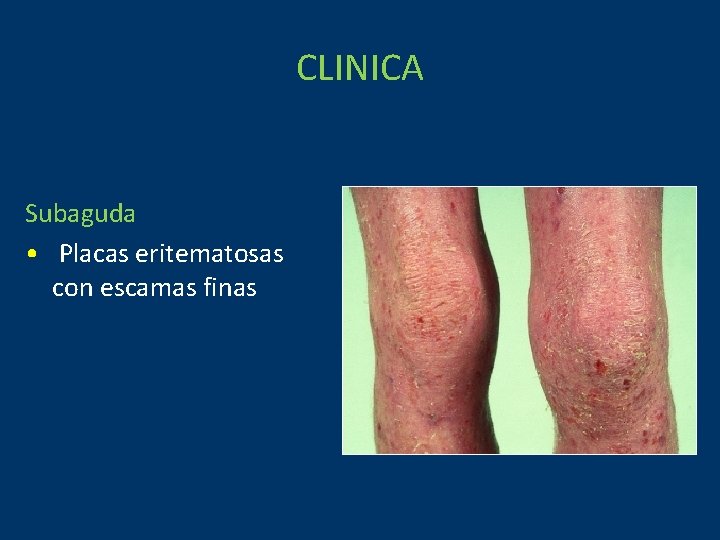
CLINICA Subaguda • Placas eritematosas con escamas finas

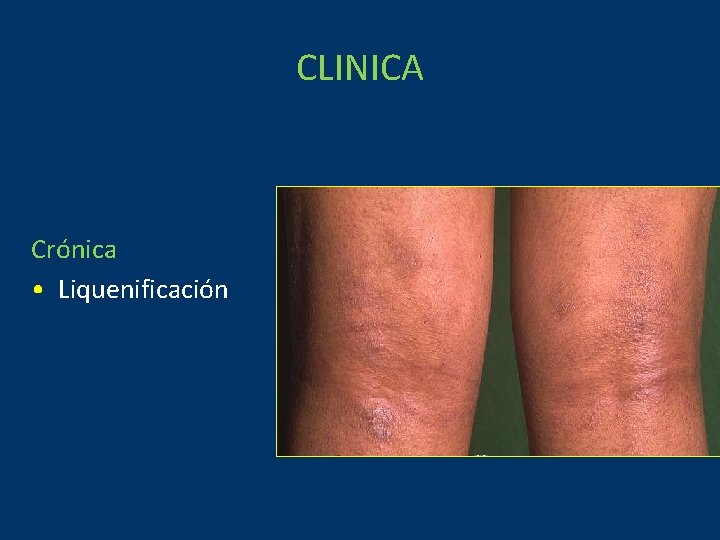
CLINICA Crónica • Liquenificación

• Bebés y niños pequeños • Cara y cuero cabelludo, tronco, superficies extensoras • Pápulas eritematosas, vesículas, exudación • Prurito intenso • Niños mayores (4 -10 a) • Superficies flexoras: pliegues cuello, antecubital y poplíteo, rodillas y codos • Excoriaciones y liquenificación • Adolescentes y adultos • Dorso de manos, párpados, superficies de flexión • Liquenificación

DIAGNOSTICO criterios menores • Xerosis • Ictiosis, hiperlinealidad palmar o queratosis pilar • Ig E • Edad temprana de inicio • Tendencia a infecc. • Eccema de pezones • Queilitis • Conjuntivitis crónica • Pliegue de Dennie-Morgan • Queratocono • Cataratas subcapsulares anteriores • Hiperpigmentación periocular • Palidez o eritema facial • Pitiriasis alba • Prurito por sudor • Intolerancia a la lana • Acentuación perifolicular • Intolerancia a los alimentos • Curso influenciado por el ambiente y situaciones emocionales • Dermografismo blanco

COMPLICACIONES • Infecciones bacterianas, virales y micóticas • Alteraciones psicosociales y del crecimiento

Diagnóstico diferencial • • Dermatitis seborreica (niños) Dermatitis pañal Dermatitis de contacto (adultos) Fitofotodermatitis Prúrigo insectario Sarna Pompholix (dishidrosis)

Gatillantes • • Irritantes tópicos Aeroalergenos Alimentos Bacterias y hongos Estrés Sudoración Clima Radiación UV

Barrera cutánea y alergia alimentaria • Muchos están sensibilizados pero no todos tienen alergia propiamente tal • ALERGIA = Sensibilización + actividad sintomática por el alimento dentro de 2 - 4 horas de ingerido

Dañan la barrera cutánea • Agentes irritantes • Alergenos: proteasas del acaro del polvo o de s aureus. • Esto produce inflamación y eccema Prurito excoriaciones inflamación daño en la barrera • Trauma : activan la secreción de citokinas inflamatorias por el QC

AGENTES INFECCIOSOS • • • Ácaros Cucarachas Hongos Staphylococcus aureus otros

Xerosis • Signo clínico muy frecuente , (asociado a prurito) • Expresión clínica de la anormalidad en la barrera cutánea • Elemento diagnóstico y de monitorización del tto

Estrés • Altera la respuesta inmune de células T • Altera la inmunidad antimicrobiana • Induce prurito -> excoriaciones • Aumento endógeno de glucocorticoides : inhibirían la sintesis de lipidos epidermicos

• • • Contactantes Jabones Detergentes Lavado excesivo Dureza del agua Ropa de cama, almohadas, colchones colorantes, preservantes Perfumes Cloro: disminuye la capacidad de retención de agua

Humedad ambiental • El ambiente seco predispone a brotes (calefacción) • El ambiente húmedo : sudoración • La proteólisis de la filagrina es regulada por cambios en la humedad externa ( ) • Humedad ideal: 45 -55% • Tº ideal: 20 -24º

TRATAMIENTO • Cuidados generales de la piel • Tratamientos tópicos • Tratamientos sistémicos

Tratamiento • Eliminar los gatillantes específicos e inespecíficos • Antimicrobiano • Prevenir el daño de la barrera cutánea • EMOLIENTES en toda la piel y por tiempo prolongado, aplicación frecuente • Inmunomoduladores tópicos

CUIDADOS DE LA PIEL • • • Baños cortos, agua tibia evitar jabones Jabón blanco para la ropa No suavizante, doble enjuague Toallas algodón, no frotar Humectación cutánea (después del baño) Ropa de algodón No cosméticos ni perfumes Evitar abrigo excesivo Evitar exposición a ácaros

Fallas en el tratamiento • • • Mal diagnostico Lubricación deficiente No se eliminan todos los gatillantes Mala relación medico paciente Considerar realidades individuales Corticofobia

ROL EN PREVENCION • Prevenir la marcha atópica con intervenciones precoces ¿reparación de barrera cutánea? • Inmunoestimulación estimularía la tolerancia alergénica • Diversas drogas ; inhaladores, antihistamínicos

TRATAMIENTO TOPICOS • Lubricantes • Antibióticos locales • Corticoides locales • Baja potencia • Mediana potencia • No alta potencia ni fluorados

TRATAMIENTOS SISTEMICOS • Antihistamínicos (hidroxicina, clorfenamina, ceterizina, fexofenadina) • Antibióticos • Ciclosporina, Gamma globulina EV, interferon, fototerapia

INMUNOMODULADORES • Tacrolimus 0, 03% , 0, 1% (PROTOPIC, CROMIDIN, T-INMUN) • Pimecrolimus 1% (ELIDEL)

MECANISMO DE ACCION • Se unen a proteínas citoplasmáticas específicas e inhiben la actividad de la calcineurina • Impiden la activación de los linfocitos T luego de ser estimulados por células presentadoras de antígenos

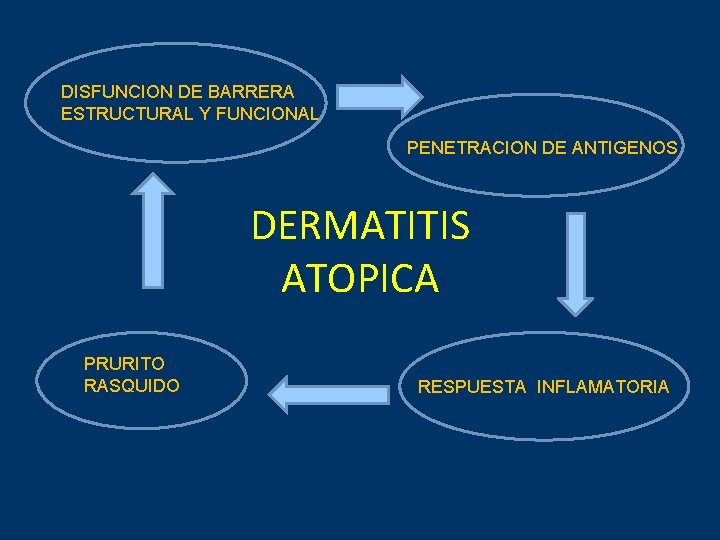
DISFUNCION DE BARRERA ESTRUCTURAL Y FUNCIONAL PENETRACION DE ANTIGENOS DERMATITIS ATOPICA PRURITO RASQUIDO RESPUESTA INFLAMATORIA