Auditora Mdica es Garanta de Calidad en Salud












































- Slides: 48

“Auditoría Médica es Garantía de Calidad en Salud” Dr. José Leonardo Piscoya Arbañil Iquitos, 19 de Septiembre del 2003

1. Auditoría del Proceso de Atención Varón de 16 años, jugando fútbol le fracturan la pierna derecha, en emergencia bota de yeso, regresa a las 06 horas por dolor, 06 horas después con cianosis pie derecho, cirugía radical. · ¿Qué se hizo? · ¿Cómo se hizo? · ¿Qué debió hacerse? José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

2. Error en Medicina : Panorama * · Yatrogenia Severa en 3. 7% de hospitalizados. · Reacción de los médicos ante el error. · 2/3 prevenibles. · Más de la mitad por medicación. · Muertes = 3 accidentes de jumbo cada 02 días. · UCI = 1. 7 errores día paciente = pericia 99%. · 1% muy alto = 02 aterrizajes peligrosos diarios. · Control de calidad en incidentes no en individuos. * Leape, L. L. JAMA (ed. esp. ), vol. 4, núm. 7, 1995 José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

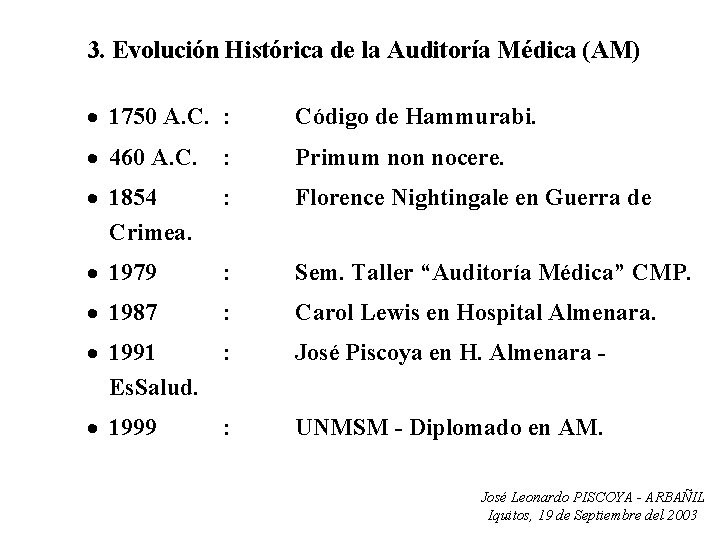
3. Evolución Histórica de la Auditoría Médica (AM) · 1750 A. C. : Código de Hammurabi. · 460 A. C. : Primum non nocere. · 1854 Crimea. : Florence Nightingale en Guerra de · 1979 : Sem. Taller “Auditoría Médica” CMP. · 1987 : Carol Lewis en Hospital Almenara. · 1991 : Es. Salud. José Piscoya en H. Almenara - · 1999 UNMSM - Diplomado en AM. : José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

4. Bases Legales de la Auditoría Médica Ley General de Salud N° 26842 (17 de Julio de 1997) - Título preliminar : XIV “La información en salud es de interés público”. - Título I: Artículo 15 b) Reserva de información con excepciones. Artículo 15 i) Informe de alta, copia de epicrisis e historia clínica (HC). Artículo 29 copia de HC al paciente o su representante. Artículo 42 : Auditorías internas y externas. José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

5. Visión de la Auditoría “Auditoría es el proceso crítico del cuidado de la salud, identificando deficiencias para proponer soluciones” (Crombie I. K. , 1993). José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

6. Auditoría Médica : Objetivos * 1. Evaluar calidad de atención médica. 2. Actualizar el conocimiento y la información. 3. Actualizar y reeditar las normas y protocolos. 4. Analizar y evaluar la función y ejercicio de la medicina. 5. Preservar derechos de los pacientes. 6. Estudiar y analizar quejas y denuncias. 7. Estudiar de oficio situaciones anormales. * Rodríguez - Uribe: “Auditoría en Salud”, 1998 José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

7. Auditoría Médica : Objetivos * 8. Dar a conocer conclusiones y recomendaciones. 9. Contribuir a mayor eficiencia. 10. Evaluar grado de coordinación entre servicios. 11. Evaluar mecanismos de transferencia. 12. Velar por debida reserva de historias clínicas. 13. Determinar pertinencia de tratamientos. * Rodríguez - Uribe: “Auditoría en Salud”, 1998 José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

8. Modalidades de Auditoría A) Primera, Segunda, Tercer Parte. B) Interna, Externa. C) Médica, de Salud. D) Prospectiva, Retrospectiva. José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

9. Implementando el cambio con ISO 9000 (NTP - ISO 10011 - 1, 1993) A. Objetivos y responsabilidades. B. Auditoría. a) b) correctivas. c) Inicio. d) No conformidades: mayor, menor. Documentos. e) Solicitud de acciones Hallazgos. Seguimiento. f) José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

10. Auditoría de Salud y Auditoría Médica A. Auditoría de Salud · Diseñar, implantar y garantía de calidad. desarrollar · Establecer hospitales. de · Diseñar indicadores y estándares de calidad. · Evaluar eficiencia, eficacia y efectividad de la administración. · Evaluar calidad de la atención médica impactos. criterios sistemas acreditación de de y sus José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

11. Auditoría de Salud y Auditoría Médica B. Auditoría Médica · Evaluar calidad de las historias clínicas. · Evaluar calidad de atención contra protocolos. · Lograr uso racional de medicamentos. · Utilización adecuada de cama hospitalaria. José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

12. Definiendo un proceso a auditar Niño de 08 años, dos días de congestión faringea, un día de fiebre, atendido en Hospital I, examen clínico normal; diagnóstico faringoamigdalitis aguda. Recibe acetaminofén y penicilina benzatinica intramuscular. A los 10 minutos regresa con malestar, claudicación y cianosis miembro inferior derecho, es remitido a Hospital II, manejado como “shock anafiláctico”, con esteroides y líquidos endovenosos, mala evolución. Es transferido a Hospital IV, evaluado 09 horas después y por dos días, se desarticuló el miembro inferior derecho. José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

13. Auditando el proceso: Registro · Historia Clínica inconsistente en todos los Hospitales. · Letra ilegible, falta identificación del profesional. · Posología no especificada. · Evoluciones médicas escuetas. · Ausencia de fecha y hora en repetidos registros. · Uso reiterado de formatos inadecuados. · Secuencia arbitraria de hojas de la historia clínica. José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

14. Auditando el proceso: Hallazgos · Diagnóstico inicial inconsistente con historia clínica. · Manejo inicial, utiliza protocolo del Seguro Escolar discutible en uso parenteral y sin evaluación de sensibilidad a penicilina. · Manejo de emergencia con procesos lentos y no enmarcados en protocolos y estándares. · Imprecisión en diagnóstico y conducta a seguir en Hospital de mayor nivel de complejidad, falta de trabajo en equipo. José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

15. No conformidades mayores · Diagnóstico inicial inconsistente. · Manejo inadecuado por diagnóstico impreciso. · Retraso en toma de decisiones en Hospital II. · Insatisfactoria evaluación multiespecializada en Hospital de mayor nivel de complejidad. · Todos los déficit de registro señalados (cada uno es una no conformidad menor). José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

16. Solicitudes de acción correctiva · Enmarcar al acto médico en estándares de atención. · Uso de protocolos de diagnóstico y tratamiento actualizados en todos los niveles de complejidad. · Revisión de procesos de transferencia ante situaciones críticas. · Evaluación pluriespecializada documentada, en forma oportuna y protocolizada. · Privilegiar relación médico paciente (familia). · Aplicación de normas y disposiciones legales vigentes. José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

17. Conclusiones · Acto médico realizado en subestándares internacionales. · Lentitud de procesos asistenciales en Hospital II y Hospital IV. · Ausencia de criterio multiespecializado en abordaje de emergencias médicas. · Revisión de procesos y protocolos asistenciales en diferentes niveles. José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

18. ¿Cómo hacer una Auditoría en la práctica? · Seleccionar el tópico. · Precisar los problemas reales. · Priorizar los problemas. · Contrastar con los estándares. · Proponer el cambio. · Aplicar propuestas. José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

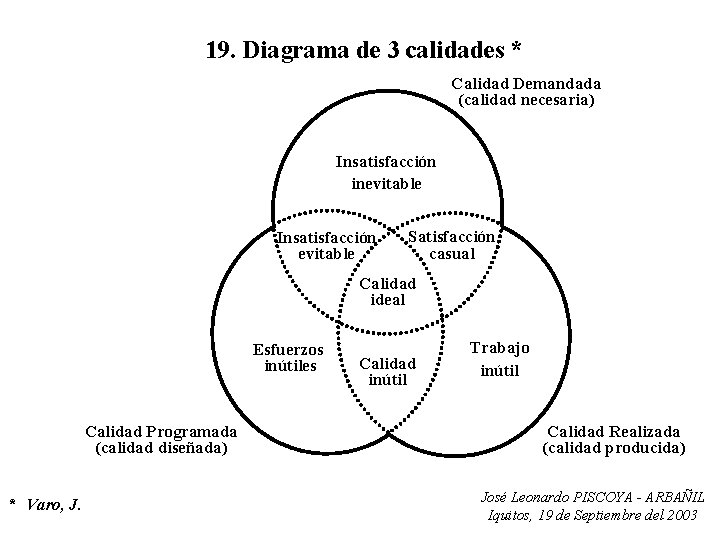
19. Diagrama de 3 calidades * Calidad Demandada (calidad necesaria) Insatisfacción inevitable Insatisfacción evitable Satisfacción casual Calidad ideal Esfuerzos inútiles Calidad Programada (calidad diseñada) * Varo, J. Calidad inútil Trabajo inútil Calidad Realizada (calidad producida) José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

20. ¿Qué es la calidad? • “Satisfacción de necesidades del consumidor” - Teoría económica, mercadeo, psicología, economía de la salud. - ISO (International Organization for Standarization) 8402. · Política de calidad Mejora de la calidad · Gestión de calidad Sistema de calidad · Planificación de la calidad Manual de calidad · José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

21. Calidad de la atención médica Diferencias terminológicas · Aseguramiento o garantía de calidad (Quality Assurance). · Control de calidad (Quality Control). · Control total de la calidad (Total Quality Management). José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

22. Jerarquía de un sistema documentado de calidad Organización y funciones Manual de calidad Procedimientos del Sistema de Calidad Documentos de Calidad Protocolos y Estándares Historia Clínica José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

23. Estándares de Buena Asistencia * Suficiencia (s) =Criterios establecidos que se cumplen x 100 Todos los criterios que están establecidos Eficiencia (e) = Criterios establecidos que se cumplen x 100 Todos los criterios que están registrados Competencia (S= x E / 100) + S 2 Criterio * Vuori = Estándar + Excepciones José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

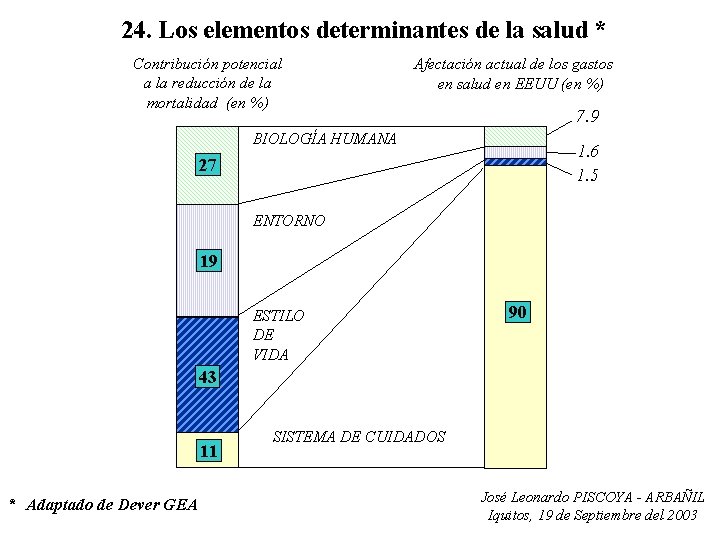
24. Los elementos determinantes de la salud * Contribución potencial a la reducción de la mortalidad (en %) Afectación actual de los gastos en salud en EEUU (en %) 7. 9 BIOLOGÍA HUMANA 1. 6 1. 5 27 ENTORNO 19 ESTILO DE VIDA 90 43 11 * Adaptado de Dever GEA SISTEMA DE CUIDADOS José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

25. Auditoría Médica : Problemática A. ¿Cómo se inicia? B. ¿Cuál es la confiabilidad? C. ¿Cuál es el destino de resultados? D. Auditoría Externa José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

26. Tópicos selectos de Auditoría · Estructura: Física, equipamiento, apoyo, diagnóstico. · Procesos : Admisión, diagnóstico, tratamiento, cuidados de enfermería. · Resultados: Mortalidad, incapacidades, satisfacción del paciente. José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

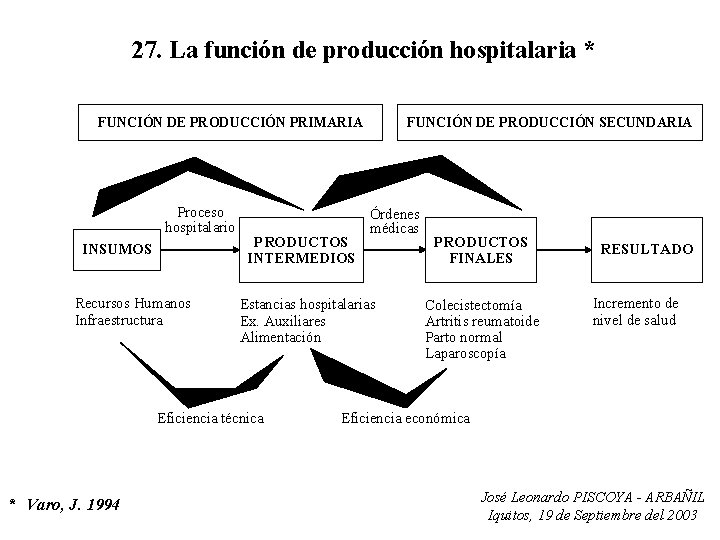
27. La función de producción hospitalaria * FUNCIÓN DE PRODUCCIÓN PRIMARIA Proceso hospitalario INSUMOS Recursos Humanos Infraestructura PRODUCTOS INTERMEDIOS Órdenes médicas Estancias hospitalarias Ex. Auxiliares Alimentación Eficiencia técnica * Varo, J. 1994 FUNCIÓN DE PRODUCCIÓN SECUNDARIA PRODUCTOS FINALES Colecistectomía Artritis reumatoide Parto normal Laparoscopía RESULTADO Incremento de nivel de salud Eficiencia económica José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

28. Auditoría en Cirugía Paciente varón de 65 años, prostatectomía suprapúbica el 31 de Diciembre (19: 00 horas), 6 horas después malestar general, somnolencia, evaluación por internista: observación (glucosa, creatinina, hemograma), fallece: 10 horas después de cirugía. Al día siguiente se recibe glicemia 325 mg % José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

29. Auditoría en Cirugía Pediátrica Niño de 3 meses con Tetralogía de Fallot, ingresa a Sala de Operaciones, fallece en inducción anestésica, discordancia de pre anestésicos, dosis de anestésicos y tipo no especificados en detalle en la ficha anestésica casi ilegible (copia con papel carbón gastado). José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

30. No conformidades más frecuentes · Epicrisis en subestándares. · Evoluciones en subestándares. · Interconsultas inconsistentes. · Notas de enfermería desubicadas. · Ficha de anestesia ilegible. · Hojas utilizadas incorrectamente. · Desorden en secuencia de procesos. · Exámenes auxiliares no comentados. · Ausencia de protocolos y estándares. José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

31. Tópicos para Auditoría · ¿Qué facilidades hay? = Estructura. · ¿Qué se hizo por el paciente? = Proceso. · ¿Cuál fue el impacto final? = Resultado. José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

32. La necesidad de auditar · Sobre utilización del hospital. · Limitación de recursos. · Evitar deficiencias en la atención. · Monitorear la calidad de la atención. · Avance tecnológico y educación médica. José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

33. Auditoría de la Prescripción · Error en medicina (más de la mitad por medicación). · Dispositivos y normas legales. · Concentración de medicamentos en plasma como guía de tratamiento. · Reacciones adversas a drogas. · Farmacovigilancia. José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

34. Ley General de Salud 26842 (15 de Julio de 1997) Título II Capítulo I. · De los productos farmacéuticos y galénicos, y de los recursos terapéuticos naturales. · Art. 26 : sólo los médicos, y con denominación común internacional (DCI). · Art. 33 : los Químico-farmacéuticos dispensan · Art. 34 : deben comunicarse las reacciones adversas a medicamentos (RAM). José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

35. Ley General de Salud 26842 (15 de Julio de 1997) Título II Capítulo III. · Art. 49 : la Autoridad de Salud es responsable. · Art. 50 : todos deben tener registro sanitario y basarse en farmacopeas autorizadas. · Art. 51 : Formulario Nacional de Medicamentos. · Art. 59 : Control de Calidad. · Art. 70 y 71 : regulan publicidad. · Art. 75 : Uso racional y provisión de medicamentos esenciales. José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

36. El Registro Sanitario: De la realidad a la utopía * · Explosión farmacológica en tres últimas décadas. · Fármaco política y farmacología social. - Desnutrición y mortalidad infantil. - Elevada deuda externa. - Ingresos per cápita paupérrimos. - Desempleo y analfabetismo. · Dependencia científica, cultural y tecnológica. · Sistema educacional inconexo, retórico, desordenado. · Ley del Medicamento. * Edgard Samaniego, Presidente Sociedad Latinoamericana de Farmacología 1990 José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

37. El Control de la información de la prescripción * · En Francia altamente regulada, en USA en páginas WEB. · Nueve mil insertos nuevos por año, revisa la Agence Française de Sécurité Sanitaire des Produits de Santé y prohibe menos del 1 %. · Problemas más comunes en cardiología y enfermedades infecciosas. · Posibles soluciones: código de ética de información en internet y consenso internacional de opinión sobre publicidad. * P. Jaillon. Clinical Pharmocology & Therapeutics, volumen 68 N° 6, Diciembre del 2000 José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

38. La revolución farmacológica * · Siglo XX y farmacología clínica. · 1892: Osler, Principles and Practice of Medicine. · 1910: Flexner, poca atención a las bases científicas de la medicina. · 1941: Goodman y Gilman. · Influencia de los fabricantes: conflicto de intereses en la opinión de los médicos. · Physicians’ Desk Reference (PDR) * Spyker, D. Clinical Pharmocology & Therapeutics, volumen 67 N° 3, Marzo del 2000 José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

39. Prescripción de especialidades farmacéuticas genéricas (EFG) * · EFG: Especialidad con la misma forma farmacéutica e igual composición cualitativa y cuantitativa en sustancias medicinales que otra especialidad de referencia, cuyo perfil de eficacia y seguridad este suficientemente establecida por su continuado uso clínico. · Repercusión en el gasto estatal y privado. · Uso infrecuente por los médicos. · En Alemania 39% y en Inglaterra 22% utilizan genéricos. · Reflexión sobre medidas a tomar. * Muñoz, L. Med Clin (Barc) 2001; 116: 416 - 417 José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

40. Ética de la prescripción * · Médico-paciente (“Ausentes: familia, sociedad, entidad gestora, industria farmacéutica”). · Principios de no maleficencia y beneficencia: relación riesgo-beneficio adecuada, ¿se ajusta al estado del arte? . Medicina Basada en Evidencia. · Principio de autonomía: propuesta al paciente en búsqueda de su aceptación. · Simbología de la prescripción: un medicamento para un síntoma. · Ética del uso del placebo. · Relación médico-industria. * Martin, S. Med Clin (Barc) 2001; 116: 299 -306 José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

41. Prescripción racional y por escrito * · · · Establecer diagnóstico específico. Considerar la fisiopatología del diagnóstico. Seleccionar un objetivo terapéutico específico. Seleccionar un fármaco de elección. Determinar el régimen apropiado de dosificación. Diseñar un plan para vigilar la acción del fármaco y determinar un punto terminal del tratamiento. · Planear un programa de educación del paciente. * Lofholm, P. Farmacología Básica y Clínica (Capítulo 66) 2001 José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

42. La prescripción irracional : razones * · Formación inadecuada en farmacología clínica. · Falta de educación continuada, de supervisión y de revisión crítica de la forma de prescribir medicamentos. · Actividades promocionales de la industria. · Deseo de prestigio, carga de pacientes muy grande. · Incertidumbre con relación al diagnóstico. · Tendencia a basarse en experiencia personal y no en evidencia científica. * Naranjo, Claudio. Métodos en Farmacología Clínica, OPS 1992 José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

43. La prescripción incorrecta * · Diagnóstico equivocado o conocimiento inadecuado del medicamento. · Falta de conocimiento sobre indicaciones terapéuticas. · Administración por vía inadecuada. · Preparación incorrecta o condiciones de almacenamiento inadecuadas. * Naranjo, Claudio. Métodos en Farmacología Clínica, OPS 1992 José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

44. La prescripción inadecuada * · Medicamento costoso, raro o escaso en vez de uno menos costoso y/o fácilmente disponible que es igualmente seguro y efectivo. · Vía que no es fácil de administrar y que puede causar problemas por nivel de entrenamiento. · Requerimiento de medición periódica de su concentración en fluídos biológicos y no se dispone de personal o equipo apropiado para tales análisis. · Prescripción excesiva: no se necesita, dosis excesiva, periodo largo. * Naranjo, Claudio. Métodos en Farmacología Clínica, OPS 1992 José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

45. La prescripción múltiple * · Prescripción de dos ó más medicamentos innecesarios. · Uso de otro medicamento para contrarrestar los efectos indeseables producidos por el medicamento principal. · Uso de medicamentos para tratar la condición médica secundaria en vez de la primaria. · La submedicación: dosis inadecuada o cantidad insuficiente de un fármaco o cuando no se prescribe un medicamento necesario. * Naranjo, Claudio. Métodos en Farmacología Clínica, OPS 1992 José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

46. La prescripción : tópicos para auditar * · · · · Evidencia de sobreprescripción. Evidencia de subprescripción. Elección del medicamento efectivo. Elección de régimen efectivo. Monitoreo de costos. Relación entre costo y beneficio. Normatividad. Aprendiendo de los errores. * Marinker, M. Medical Audit and General Practice 1995 José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003

Auditoría Médica es Educación Médica Continua José Leonardo PISCOYA - ARBAÑIL Iquitos, 19 de Septiembre del 2003
 Siperismo significado
Siperismo significado Mujer auditora
Mujer auditora Secss
Secss Salleras sanmartí definicion de salud
Salleras sanmartí definicion de salud Modelo nacional para la competitividad
Modelo nacional para la competitividad Premio deming de calidad
Premio deming de calidad Conceptos básicos
Conceptos básicos Cultura de la calidad
Cultura de la calidad Gestion de calidad uaa
Gestion de calidad uaa Definicion de calidad de crosby
Definicion de calidad de crosby Calidad alimentaria
Calidad alimentaria Crosby calidad
Crosby calidad Ley 9870 nivel inicial
Ley 9870 nivel inicial Armand v. feigenbaum concepto de calidad
Armand v. feigenbaum concepto de calidad Ingenieria de la calidad
Ingenieria de la calidad Los 10 mandamientos de la calidad
Los 10 mandamientos de la calidad Control de calidad off line
Control de calidad off line Patriarcas de la calidad
Patriarcas de la calidad Sistema nacional para la calidad
Sistema nacional para la calidad índice de calidad del aire
índice de calidad del aire Calidad aplicada a la gestion empresarial
Calidad aplicada a la gestion empresarial Métricas de calidad pmbok
Métricas de calidad pmbok Tres pasos hacia la calidad
Tres pasos hacia la calidad Biografia de william edwards deming
Biografia de william edwards deming Calidad lectora
Calidad lectora Edward deming concepto de calidad
Edward deming concepto de calidad Piramide invertida jan carlzon
Piramide invertida jan carlzon Tipos de costos de calidad
Tipos de costos de calidad Consecuencias de la baja calidad educativa
Consecuencias de la baja calidad educativa Micromundos ex
Micromundos ex Conceptos basicos de control de calidad
Conceptos basicos de control de calidad Calidad hc
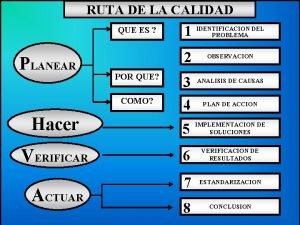
Calidad hc Ruta de la calidad
Ruta de la calidad Modelos de control de calidad
Modelos de control de calidad Máxima de relación ejemplos
Máxima de relación ejemplos Lectura por unidades cortas
Lectura por unidades cortas Modelo spc
Modelo spc Lleve la novedad lleve la calidad acerquese a lo regalado
Lleve la novedad lleve la calidad acerquese a lo regalado Ejemplos de objetivos de calidad
Ejemplos de objetivos de calidad Control estadistico de la calidad
Control estadistico de la calidad Temario de calidad aplicada a la gestion empresarial
Temario de calidad aplicada a la gestion empresarial Calidad superficial
Calidad superficial Calidad total creador
Calidad total creador Servicio al cliente
Servicio al cliente Calidad aplicada a la gestion empresarial
Calidad aplicada a la gestion empresarial Despedida cliente
Despedida cliente Reportes de calidad
Reportes de calidad Peter m. senge aportaciones a la calidad
Peter m. senge aportaciones a la calidad Calidad de vida ejemplos
Calidad de vida ejemplos