Azienda OspedalieroUniversitaria Careggi SOD di Endocrinologia TIROIDE Dr



















- Slides: 48

Azienda Ospedaliero-Universitaria Careggi SOD di Endocrinologia TIROIDE Dr. ssa Cinzia Pupilli

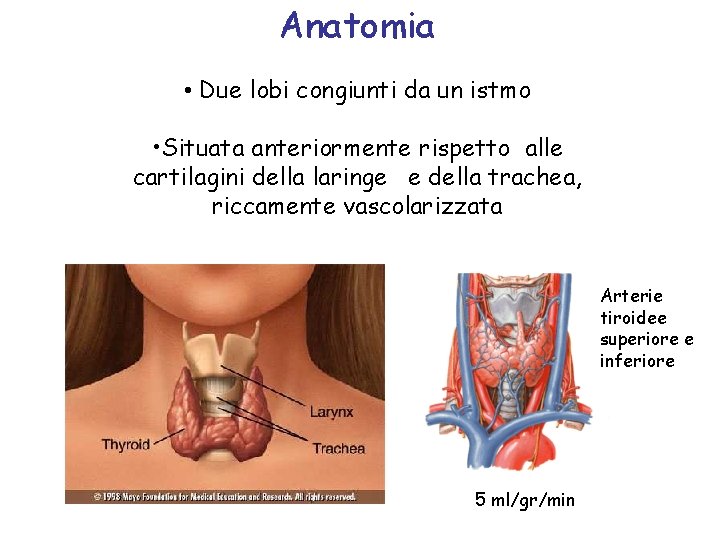
Anatomia • Due lobi congiunti da un istmo • Situata anteriormente rispetto alle cartilagini della laringe e della trachea, riccamente vascolarizzata Arterie tiroidee superiore e inferiore 5 ml/gr/min

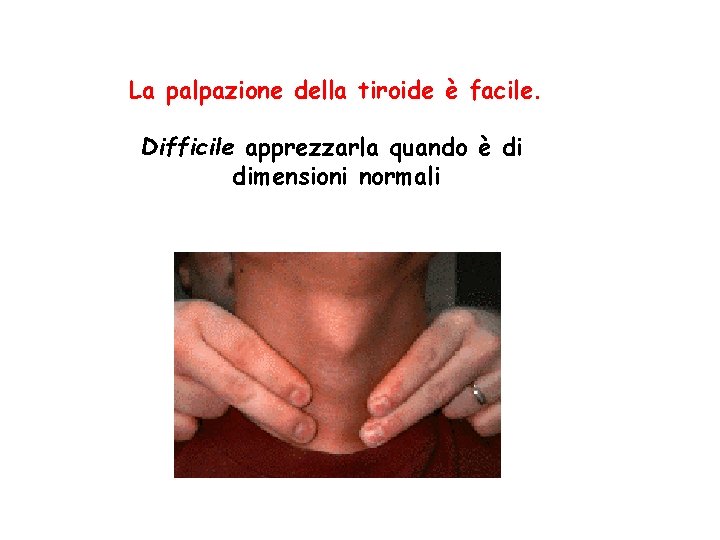
La palpazione della tiroide è facile. Difficile apprezzarla quando è di dimensioni normali

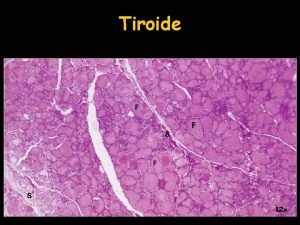
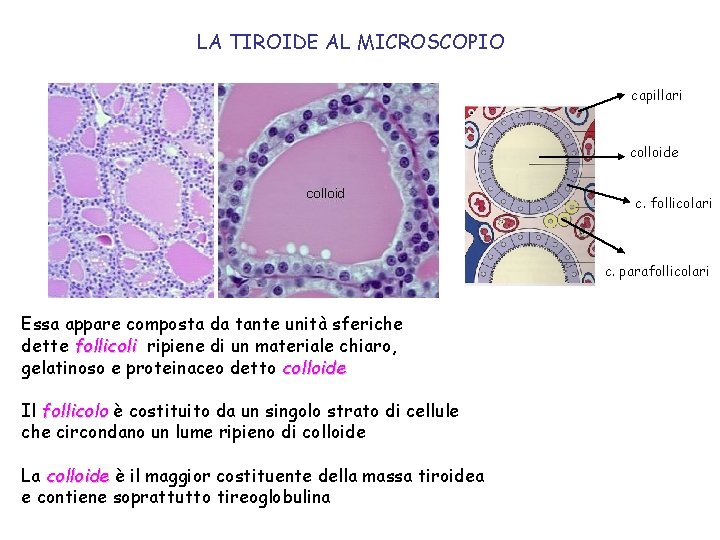
LA TIROIDE AL MICROSCOPIO capillari colloide c. follicolari c. parafollicolari Essa appare composta da tante unità sferiche dette follicoli ripiene di un materiale chiaro, gelatinoso e proteinaceo detto colloide Il follicolo è costituito da un singolo strato di cellule che circondano un lume ripieno di colloide La colloide è il maggior costituente della massa tiroidea e contiene soprattutto tireoglobulina

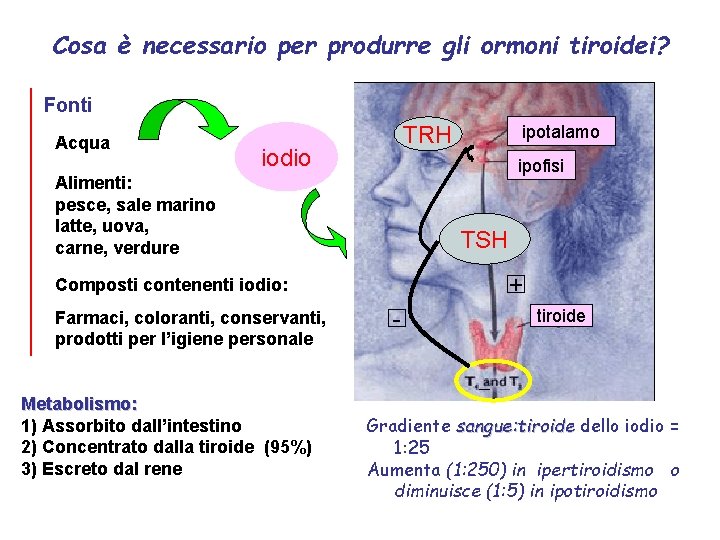
Cosa è necessario per produrre gli ormoni tiroidei? Fonti Acqua TRH iodio ipofisi Alimenti: pesce, sale marino latte, uova, carne, verdure TSH + Composti contenenti iodio: Farmaci, coloranti, conservanti, prodotti per l’igiene personale Metabolismo: 1) Assorbito dall’intestino 2) Concentrato dalla tiroide (95%) 3) Escreto dal rene ipotalamo - tiroide Gradiente sangue: tiroide dello iodio = 1: 25 Aumenta (1: 250) in ipertiroidismo o diminuisce (1: 5) in ipotiroidismo

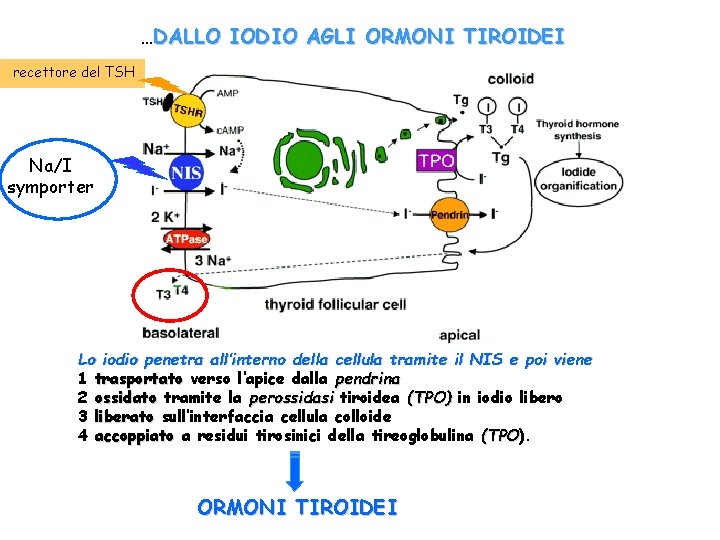
…DALLO IODIO AGLI ORMONI TIROIDEI recettore del TSH Na/I symporter Lo iodio penetra all’interno della cellula tramite il NIS e poi viene 1 trasportato verso l’apice dalla pendrina 2 ossidato tramite la perossidasi tiroidea (TPO) in iodio libero 3 liberato sull’interfaccia cellula colloide 4 accoppiato a residui tirosinici della tireoglobulina (TPO). (TPO ORMONI TIROIDEI

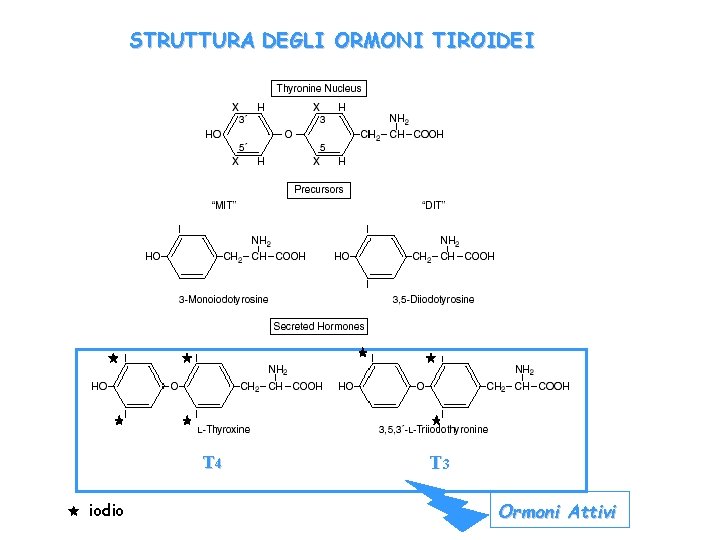
STRUTTURA DEGLI ORMONI TIROIDEI T 4 iodio T 3 Ormoni Attivi

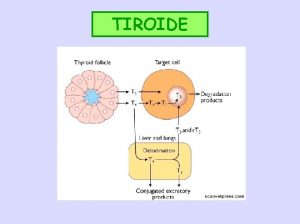
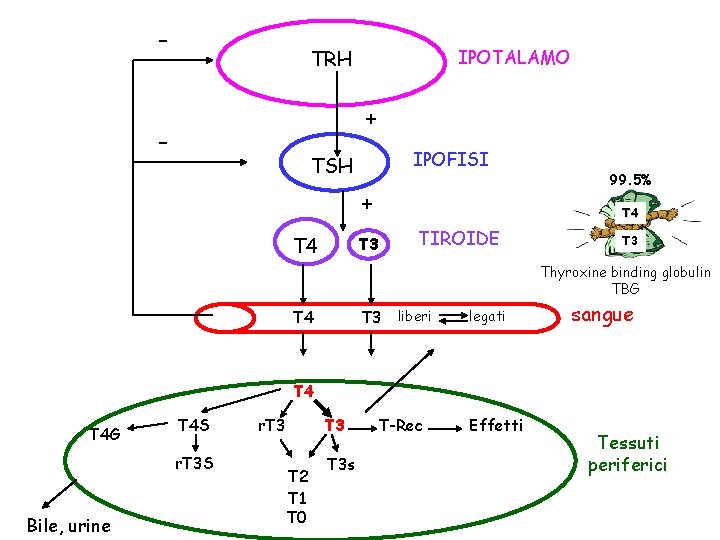
- TRH IPOTALAMO + - IPOFISI TSH + T 4 99. 5% T 4 T 3 TIROIDE T 3 Thyroxine binding globulin TBG T 4 T 3 liberi legati sangue T 4 G T 4 S r. T 3 S Bile, urine r. T 3 T 2 T 1 T 0 T 3 s T-Rec Effetti Tessuti periferici

Effetti biologici degli ormoni tiroidei Crescita e maturazione tissutale Tiroide fetale dalla 11 a settimana di gestazione Fondamentale per lo sviluppo del SNC nella vita fetale (cretinismo) Dopo la nascita contribuisce allo sviluppo del SNC e del sistema scheletrico (cretinismo, ipoevolutismo) Produzione di calore Agiscono sul consumo di O 2 Sistema cardiovascolare Regolano la frequenza e la contrattilità Sistema pilifero Essenziali per lo sviluppo dei peli non sessuali (capelli ciglia sopracciglia) Ricambio di tutti i substrati essenziali Anabolico a concentrazioni fisiologiche Catabolico a concentrazioni elevate Mantengono la temperatura corporea e regolano l’adattamento al freddo Sintesi proteica Gluconeogenesi e glicogenolisi Sintesi, mobilizzazione, e catabolismo del colesterolo

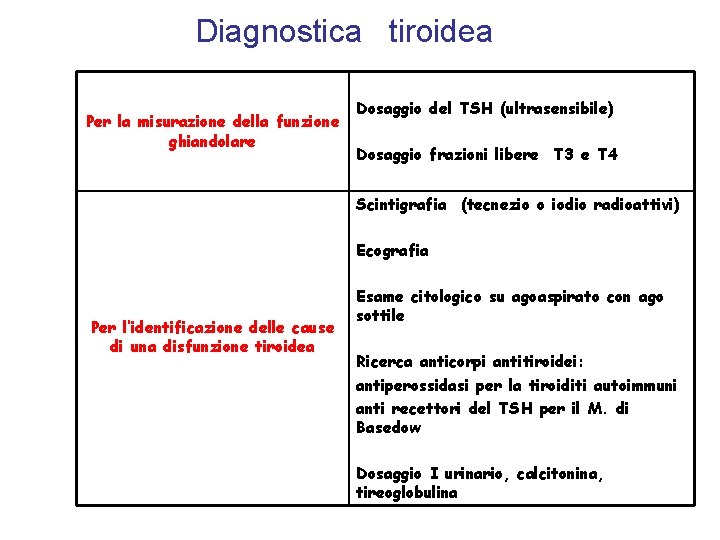
Diagnostica tiroidea Per la misurazione della funzione ghiandolare Dosaggio del TSH (ultrasensibile) Dosaggio frazioni libere T 3 e T 4 Scintigrafia (tecnezio o iodio radioattivi) Ecografia Per l’identificazione delle cause di una disfunzione tiroidea Esame citologico su agoaspirato con ago sottile Ricerca anticorpi antitiroidei: antiperossidasi per la tiroiditi autoimmuni anti recettori del TSH per il M. di Basedow Dosaggio I urinario, calcitonina, tireoglobulina

IPOTIROIDISMO “Condizione clinica che consegue ad un deficit di ormoni tiroidei” Le manifestazioni variano a seconda del periodo d’insorgenza della patologia: -periodo fetale/postnatale cretinismo (1: 4000) -periodo peripuberale nanismo disarmonico, infantilismo sessuale, alterazioni neuropsichiche -età adulta (prevalenza 0. 6 -0. 8 %) manifestazioni cliniche dipendenti da: Più frequente : nelle donne causa dell’ipotiroidismo in età avanzata durata “ nelle aree con carenza iodica gravità “ Ipotiroidismo subclinico coma mixedematoso

CAUSE DI IPOTIRODISMO IPOTIROIDISMO PRIMITIVO Perdita di tessuto tiroideo funzionante Tiroidite cronica linfocitaria (autoimmune) Forme iatrogene (terapia radiometabolica, terapia radiante, chirurgia, farmaci) Tiroidite subacuta, silente, post-partum (fase transitoria) Agenesia/disgenesia tiroidea Malattie infiltrative (amiloidosi, sarcoidosi, emocromatosi) Difetti della biosintesi di ormoni tiroidei Difetti congeniti (irresponsività TSH, difetti: trasporto I, organificazione, desiodasi, tireoglobulina, S. Pendred) Deficit di iodio (ma anche eccesso) Iatrogena (farmaci antitiroidei: litio, amiodarone, interferone) IPOTIROIDISMO CENTRALE -deficit di TRH (congenito, acquisito) -deficit di TSH (congenito acquisito) RESISTENZA AGLI ORMONI TIROIDEI -generalizzata -tissutale

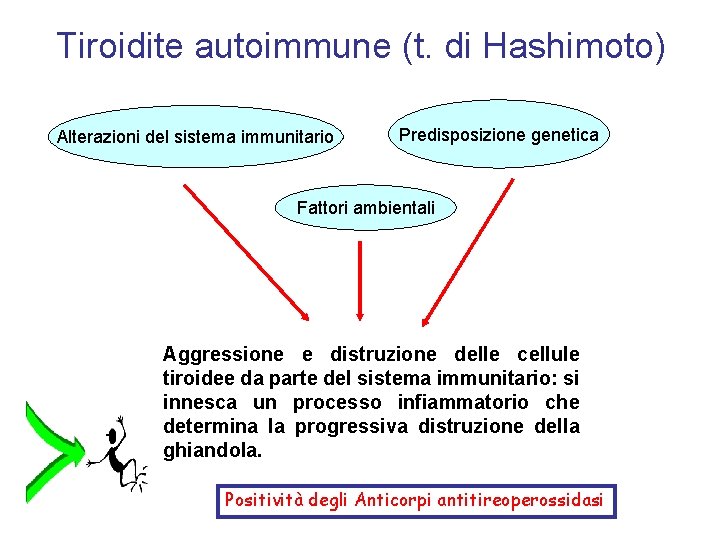
Tiroidite autoimmune (t. di Hashimoto) Alterazioni del sistema immunitario Predisposizione genetica Fattori ambientali Aggressione e distruzione delle cellule tiroidee da parte del sistema immunitario: si innesca un processo infiammatorio che determina la progressiva distruzione della ghiandola. Positività degli Anticorpi antitireoperossidasi

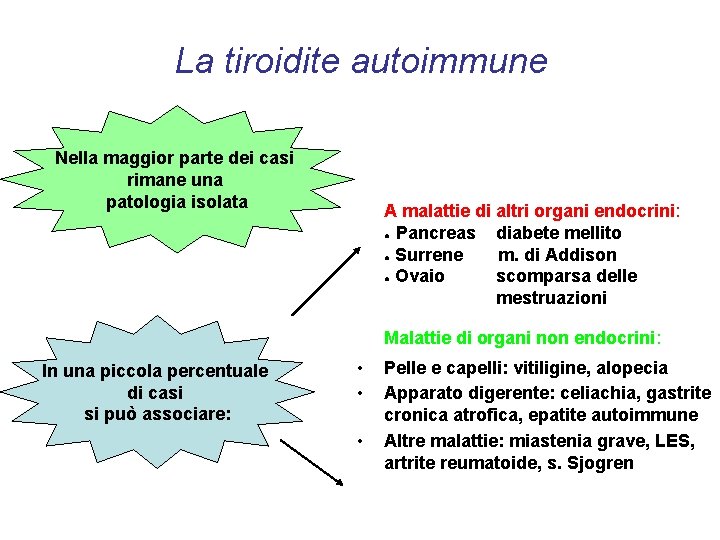
La tiroidite autoimmune Nella maggior parte dei casi rimane una patologia isolata A malattie di altri organi endocrini: ● Pancreas diabete mellito ● Surrene m. di Addison ● Ovaio scomparsa delle mestruazioni Malattie di organi non endocrini: In una piccola percentuale di casi si può associare: • • • Pelle e capelli: vitiligine, alopecia Apparato digerente: celiachia, gastrite cronica atrofica, epatite autoimmune Altre malattie: miastenia grave, LES, artrite reumatoide, s. Sjogren

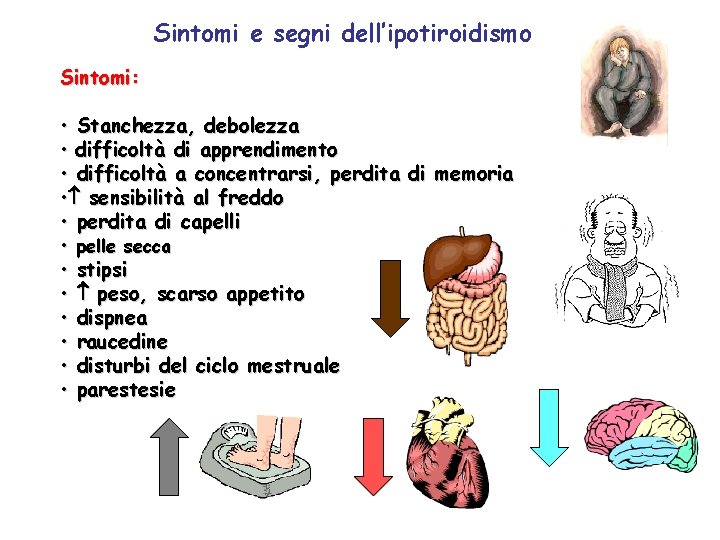
Sintomi e segni dell’ipotiroidismo Sintomi: • Stanchezza, debolezza • difficoltà di apprendimento • difficoltà a concentrarsi, perdita di memoria • sensibilità al freddo • perdita di capelli • pelle secca • stipsi • peso, scarso appetito • dispnea • raucedine • disturbi del ciclo mestruale • parestesie

Segni: • diminuzione dei riflessi • pelle secca, ruvida • estremità fredde • alopecia • bradicardia • edema periferico • mixedema (viso, estremità) • sindrome del tunnel carpale • effusione sierose nelle cavità • ipercolesterolemia • iponatriemia Quadro terminale: Coma mixedematoso

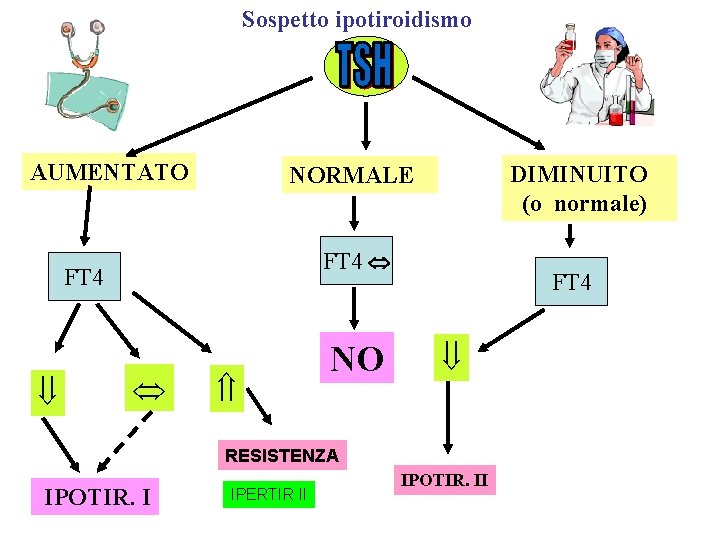
Sospetto ipotiroidismo AUMENTATO FT 4 DIMINUITO (o normale) NORMALE NO FT 4 RESISTENZA IPOTIR. I IPERTIR II IPOTIR. II


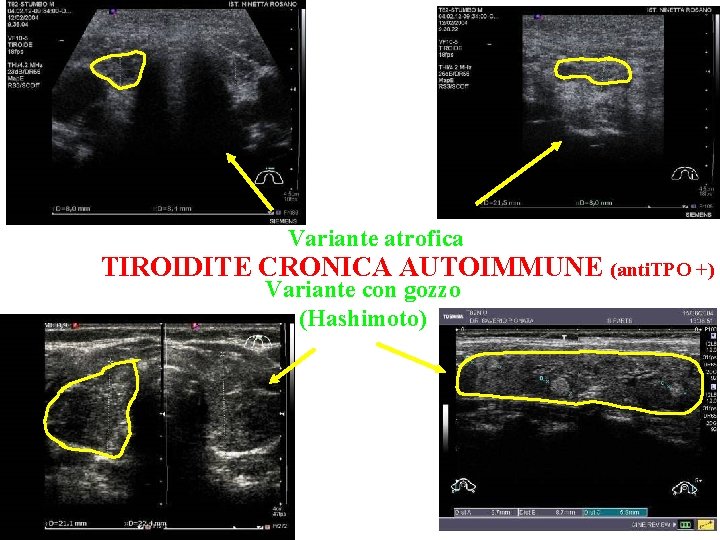
Variante atrofica TIROIDITE CRONICA AUTOIMMUNE (anti. TPO +) Variante con gozzo (Hashimoto)

Dose: 1, 6 μg/Kg peso/die aumento graduale (25 g 150 g). Controllo periodico del TSH In gravidanza si deve dosaggio

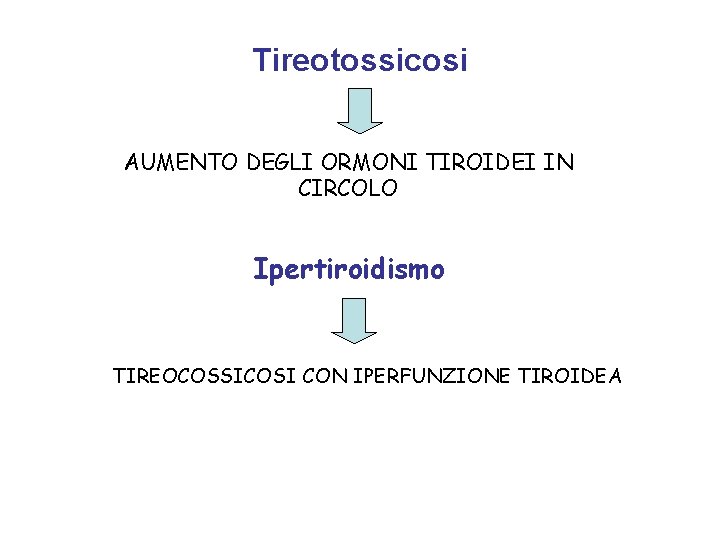
Tireotossicosi AUMENTO DEGLI ORMONI TIROIDEI IN CIRCOLO Ipertiroidismo TIREOCOSSICOSI CON IPERFUNZIONE TIROIDEA

Tireotossicosi 1) Associata ad iperfunzione tiroidea: Morbo di Basedow (gozzo diffuso tossico) Gozzo multinodulare tossico Adenoma tossico Da eccesso di iodio Fase di ipertiroidismo nella tiroidite di Hashimoto Adenoma ipofisario TSH secernente (secondario) Resistenza agli ormoni tiroidei (? ) 2) Senza iperfunzione tiroidea Fase di tireotossicosi nelle tiroiditi subacuta (De Quervain) e silente Tiroidite da radiazioni 3) Tireotossicosi non di origine tiroidea Assunzione factitia di ormoni tiroidei Produzione da tessuto tiroideo ectopico (struma ovarico) Metastasi di tumori tiroidei (rarissimo)

Segni e sintomi dell’ipertiroidismo 1. Manifestazioni cardiovascolari • Tachicardia cardiopalmo • Angina pectoris per riserva coronarica • PA differenziale (differenza tra sistolica e distolica) ECG • Tachicardia sinusale • Tachiaritmia sopraventricolare 2. Manifestazioni gastro-intestinali Ø diarrea e/o frequenza alvo Ø vomito

3. Manifestazioni metaboliche del metabolismo basale, calo ponderale della produzione di calore (febbricola, intolleranza al caldo, sudorazione) catabolismo proteico miopatia ipertiroidea 4. Manifestazioni neuropsichiche e neuromuscolari nervosismo, insonnia agitazione psico-motoria psicosi fini tremori astenia, facile stancabilità retrazione palpebra superiore

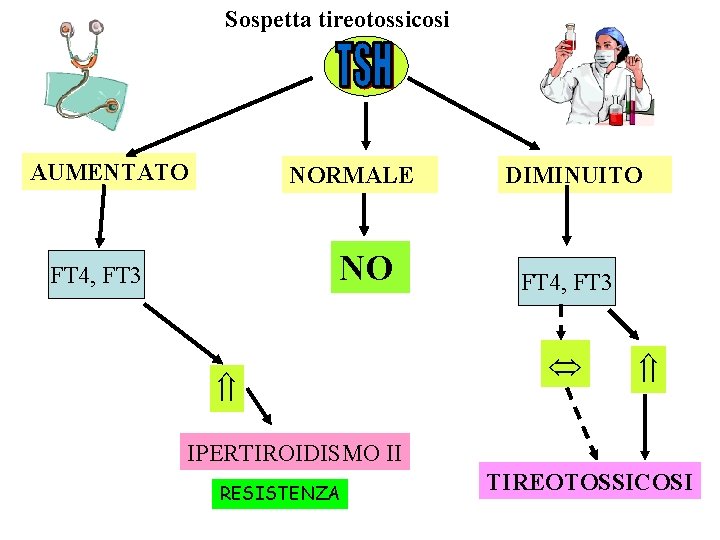
Sospetta tireotossicosi AUMENTATO NORMALE NO FT 4, FT 3 DIMINUITO FT 4, FT 3 IPERTIROIDISMO II RESISTENZA TIREOTOSSICOSI

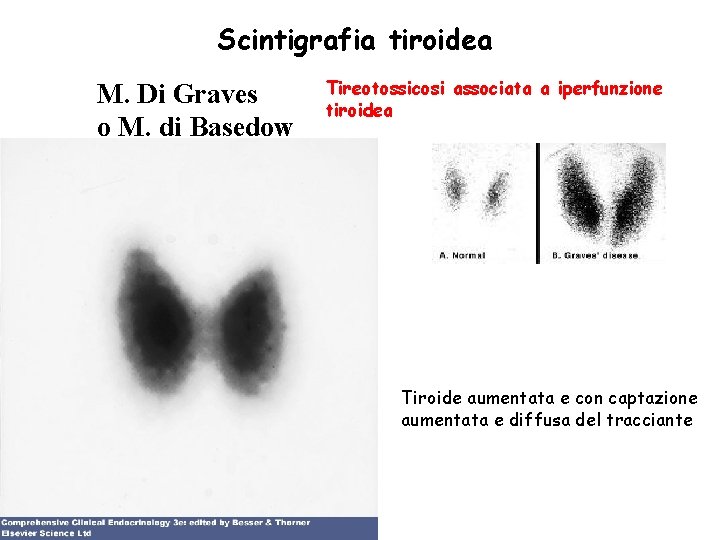
Scintigrafia tiroidea M. Di Graves o M. di Basedow Tireotossicosi associata a iperfunzione tiroidea Tiroide aumentata e con captazione aumentata e diffusa del tracciante

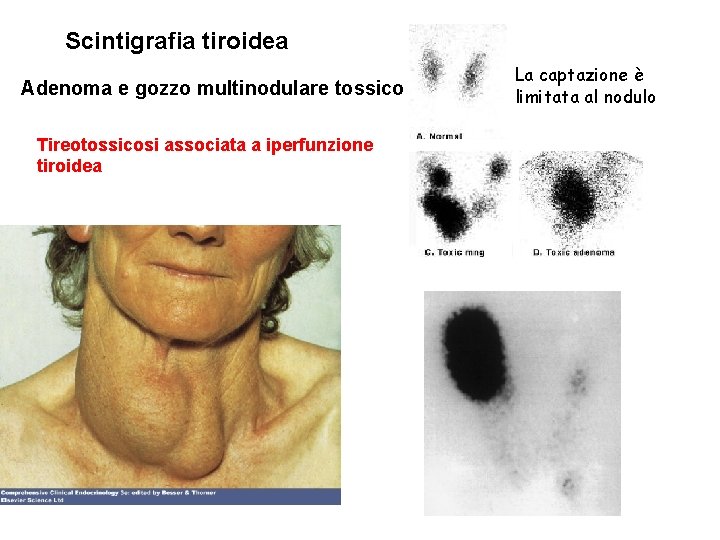
Scintigrafia tiroidea Adenoma e gozzo multinodulare tossico Tireotossicosi associata a iperfunzione tiroidea La captazione è limitata al nodulo

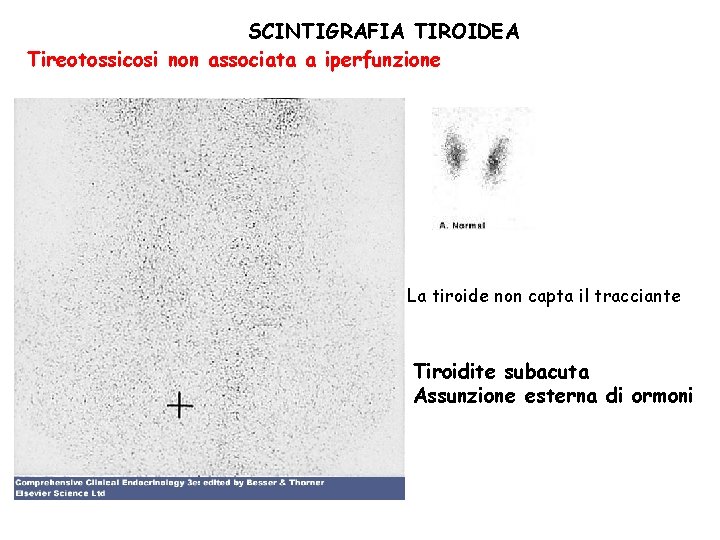
SCINTIGRAFIA TIROIDEA Tireotossicosi non associata a iperfunzione La tiroide non capta il tracciante Tiroidite subacuta Assunzione esterna di ormoni

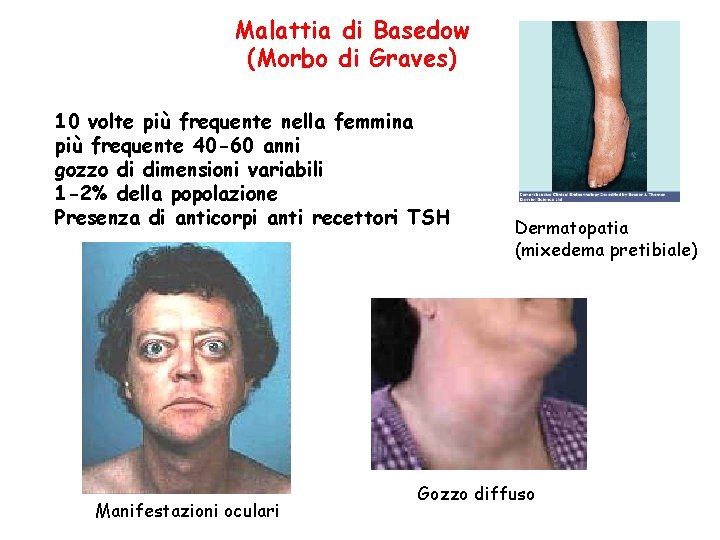
Malattia di Basedow (Morbo di Graves) 10 volte più frequente nella femmina più frequente 40 -60 anni gozzo di dimensioni variabili 1 -2% della popolazione Presenza di anticorpi anti recettori TSH Manifestazioni oculari Dermatopatia (mixedema pretibiale) Gozzo diffuso

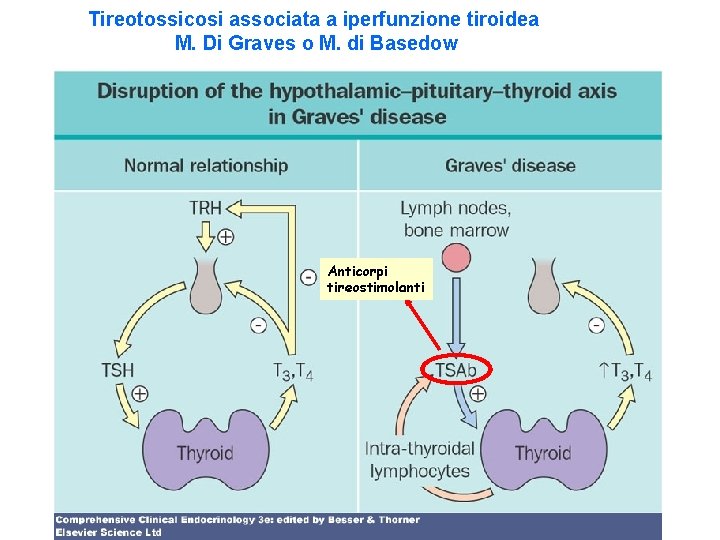
Tireotossicosi associata a iperfunzione tiroidea M. Di Graves o M. di Basedow Anticorpi tireostimolanti

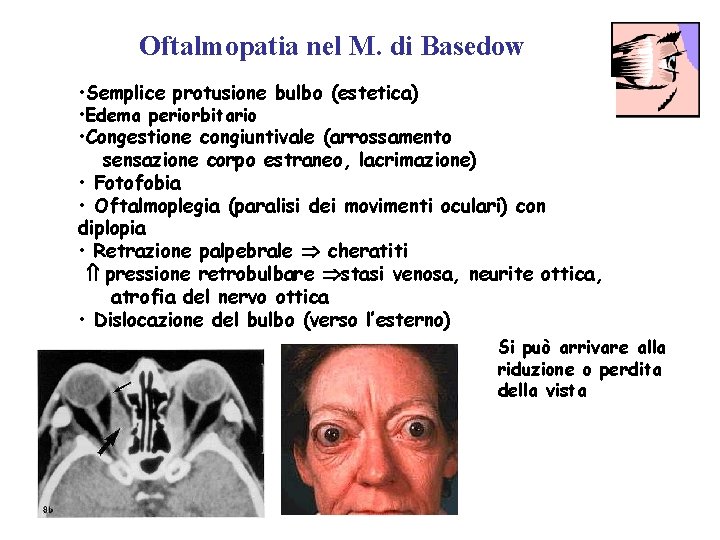
Oftalmopatia nel M. di Basedow • Semplice protusione bulbo (estetica) • Edema periorbitario • Congestione congiuntivale (arrossamento sensazione corpo estraneo, lacrimazione) • Fotofobia • Oftalmoplegia (paralisi dei movimenti oculari) con diplopia • Retrazione palpebrale cheratiti pressione retrobulbare stasi venosa, neurite ottica, atrofia del nervo ottica • Dislocazione del bulbo (verso l’esterno) Si può arrivare alla riduzione o perdita della vista



Terapia ipertiroidismo 1. Medica Tireostatici: metimazolo, propiltiouracile Beta-bloccanti Cortisonici 2. Chirurgica Tiroidectomia totale o parziale possibili danni al nervo laringeo ricorrente o alle paratiroidi 3. Radiometabolica I 131 determina progressiva distruzione delle cellule tiroidee iperattive

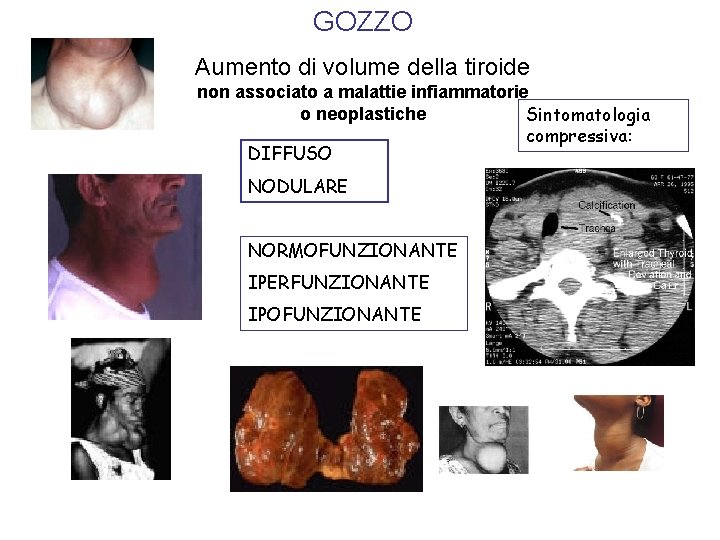
GOZZO Aumento di volume della tiroide non associato a malattie infiammatorie o neoplastiche Sintomatologia compressiva: DIFFUSO NODULARE NORMOFUNZIONANTE IPERFUNZIONANTE IPOFUNZIONANTE

Classificazione del gozzo Gozzo endemico (più del 5% della popolazione) Da carenza iodica (+ agenti gozzigeni) Gozzo sporadico (0. 4 -5% della popolazione) Da fattori genetici predisponenti (+agenti gozzigeni) v. Gozzo diffuso v. Gozzo nodulare Multinodulare Uninodulare

Fabbisogno di iodio: 1) Adulti: 150 g/die 2) Bambini: 90 -120 g/die 3) Gravidanza: 200 g/die 4) Allattamento: 200 g/die CLASSIFICAZIONE DEL GRADO DI DEFICIT DI IODIO in base all’escrezione urinaria giornaliera (secondo OMS) Lieve Moderato Severo 50 -99 μg/l 25 -49 μg/l < 20 μg/l eutiroidismo ipotiroidismo subclinico ipotiroidismo

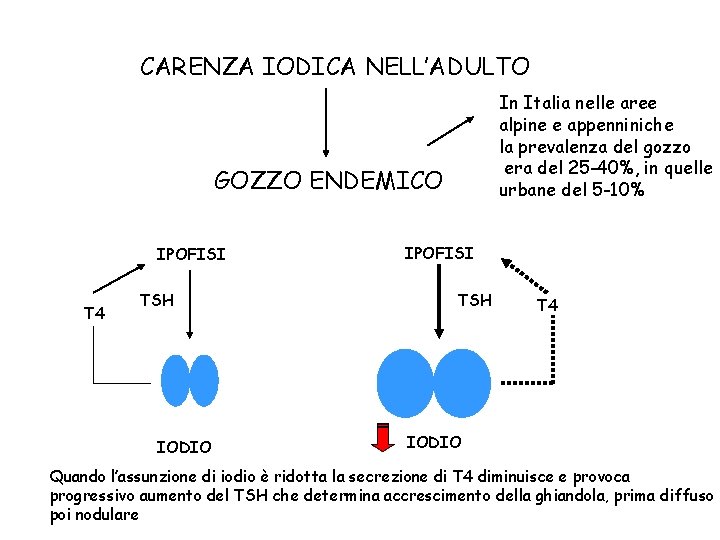
CARENZA IODICA NELL’ADULTO In Italia nelle aree alpine e appenniniche la prevalenza del gozzo era del 25 -40%, in quelle urbane del 5 -10% GOZZO ENDEMICO IPOFISI T 4 TSH IODIO IPOFISI TSH T 4 IODIO Quando l’assunzione di iodio è ridotta la secrezione di T 4 diminuisce e provoca progressivo aumento del TSH che determina accrescimento della ghiandola, prima diffuso poi nodulare

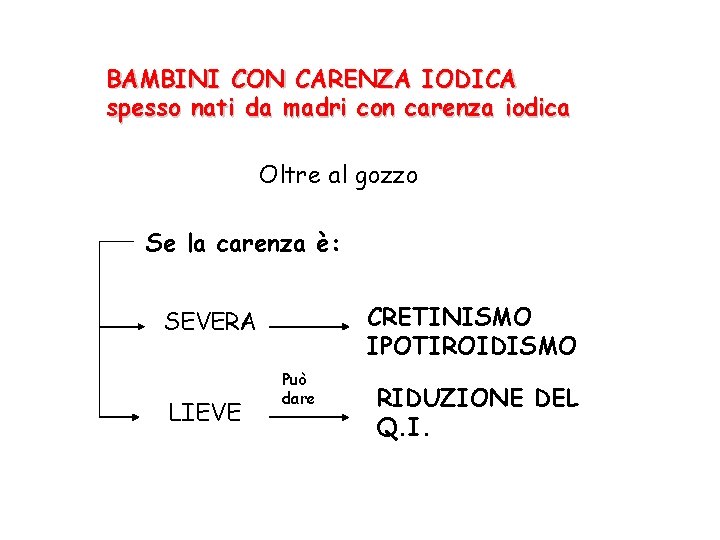
BAMBINI CON CARENZA IODICA spesso nati da madri con carenza iodica Oltre al gozzo Se la carenza è: CRETINISMO IPOTIROIDISMO SEVERA LIEVE Può dare RIDUZIONE DEL Q. I.

Come si può prevenire la carenza iodica Il metodo migliore per prevenire la carenza iodica nei paesi industrializzati è l’uso del sale fortificato con iodio. 1. E’ usato da tutti 2. Accessibile facilmente per basso costo 3. Processo di addizione dello iodio è efficace ed economico La profilassi iodica in Italia è su base volontaria 1972: Monopolio di Stato autorizza la produzione di sale iodurato e la sua distribuzione nelle zone endemiche. 1977: Liberalizzazione della produzione e distribuzione su tutto il territorio nazionale 2005: Dal 5 maggio (n. 55 del 21 marzo 2005) il sale iodato deve essere disponibile nei bar e nei ristoranti e nell'ambito della ristorazione collettiva (mense aziendali, scolastiche, ecc. ). Potrà essere anche usato nella preparazione e nella conservazione dei prodotti alimentari.

STUDIO CONOSCITIVO DELLA PRESENZA DI GOZZO ENDEMICO E IODIOCARENZA NEL MUGELLO (1992 -1993) • Popolazione studiata: 1426 bambini che frequentavano la scuola elementare nei comuni: Marradi Firenzuola Palazzuolo sul Senio Pontassieve Rufina Vicchio Borgo S. Lorenzo San Piero a Sieve • Presenza di carenza iodica: Oltre il 60% dei bambini presentava un insufficiente apporto di iodio • Presenza di endemia gozzigena: 15. 4% nell’intero campione (23. 6% Alto Mugello, 30% a Marradi)

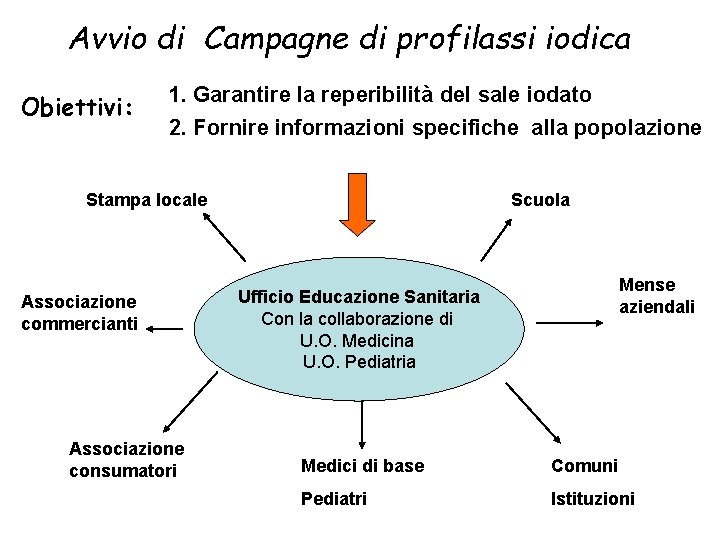
Avvio di Campagne di profilassi iodica Obiettivi: 1. Garantire la reperibilità del sale iodato 2. Fornire informazioni specifiche alla popolazione Stampa locale Associazione commercianti Associazione consumatori Scuola Mense aziendali Ufficio Educazione Sanitaria Con la collaborazione di U. O. Medicina U. O. Pediatria Medici di base Comuni Pediatri Istituzioni

Valutazione degli effetti della campagna di iodio profilassi (2004 -2005) Popolazione studiata 771 bambini (363 F e 408 M) di età compresa tra gli 8 e i 13 anni che frequentavano la 4°e 5°elementare e la 1° media L’ 80% di questi bambini è nato nel Mugello o vi risiede da almeno 10 anni Il 10% proviene da altre nazioni

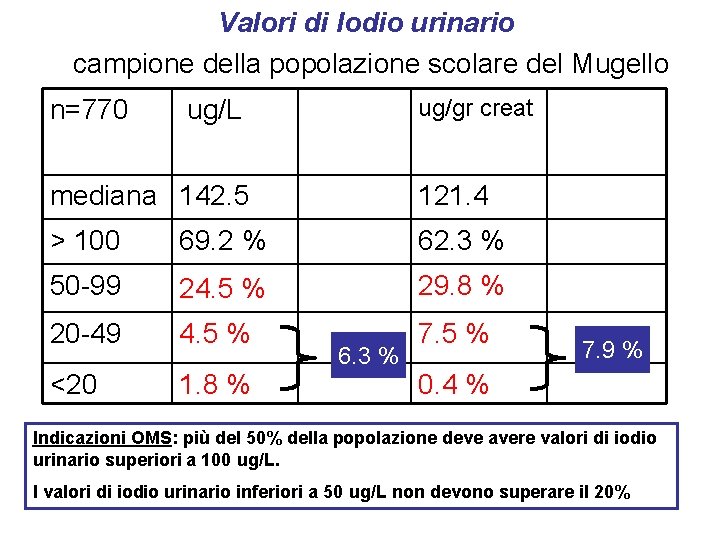
Valori di Iodio urinario campione della popolazione scolare del Mugello n=770 ug/gr creat ug/L mediana 142. 5 121. 4 > 100 69. 2 % 62. 3 % 50 -99 24. 5 % 29. 8 % 20 -49 4. 5 % 7. 5 % <20 1. 8 % 6. 3 % 7. 9 % 0. 4 % Indicazioni OMS: più del 50% della popolazione deve avere valori di iodio urinario superiori a 100 ug/L. I valori di iodio urinario inferiori a 50 ug/L non devono superare il 20%

La presenza di gozzo % di bambini con gozzo 2004 -2005 1992 -93 Nell’intera popolazione 7. 9 % 15. 4 % Alto Mugello 9. 8 % 23. 6 % Endemia gozzigena lieve: 5 -19. 9% Endemia gozzigena moderata: 20 -29. 9% Endemia gozzigena grave: < 30% Indicazioni OMS: la percentuale di gozzo nella popolazione scolare deve essere inferiore al 5%

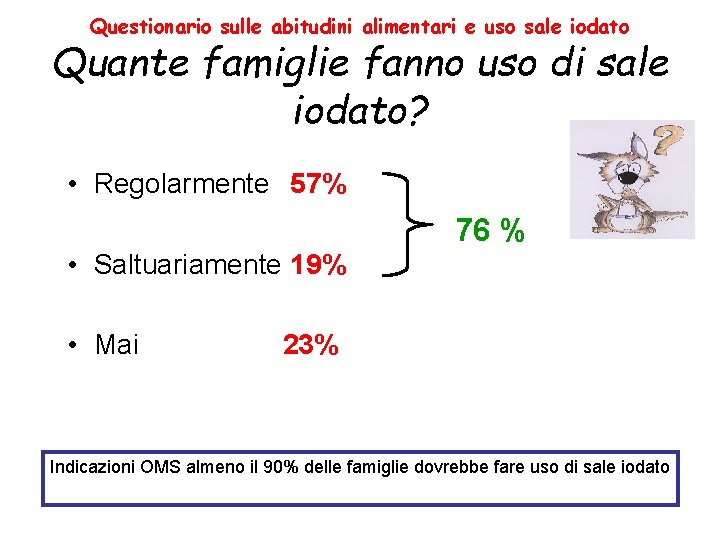
Questionario sulle abitudini alimentari e uso sale iodato Quante famiglie fanno uso di sale iodato? • Regolarmente 57% 76 % • Saltuariamente 19% • Mai 23% Indicazioni OMS almeno il 90% delle famiglie dovrebbe fare uso di sale iodato

Classificazione dei tumori tiroidei 1. • • 2. • Tumori primitivi (5% dei noduli) Dalle cellule follicolari (95% di tutti i tumori tiroidei) Benigni Adenomi Maligni Differenziati: papillare (70%), follicolare (15%) soprav. a 10 aa 90% Scarsamente differenziati: insulari, altri Indifferenziati: anaplastici (5%) Dalle cellule C Carcinoma midollare (8%) aumento calcitonina Dalle cellule follicolari e C Carcinomi misti midollari-follicolari Tumori primitivi non follicolari Linfomi Sarcomi Altri Tumori secondari Metastasi di altri tumori

Criteri per l’ identificazione dei tumori tiroidei • Clinici consistenza dura, crescita rapida, adesione alle strutture circostanti • Ecografici caratteristiche sospette: ipoecogenicità, margini irregolari, presenza di microcalcificazioni, vascolarizzazione intranodulare • Citologici cellule prelevate mediante agoaspirato. Alta sensibilità e specificità per t. differenziati Terapia dei tumori tiroidei • Chirurgica (tiroidectomia totale) • Iodio radioattivo per ablazione tessuto residuo e trattamento delle metastasi nelle forme differenziate
 Zatelli maria chiara
Zatelli maria chiara Endocrinologia
Endocrinologia Simone toccafondi careggi
Simone toccafondi careggi Alessandro barilaro neurologo
Alessandro barilaro neurologo Linda vignozzi careggi
Linda vignozzi careggi Hiperfunctia tiroidiana
Hiperfunctia tiroidiana Nodulo laringe
Nodulo laringe Classificazione tnm tiroide
Classificazione tnm tiroide Gmn tiroide
Gmn tiroide Tiroide
Tiroide Pt1b tiroide
Pt1b tiroide Sod
Sod Uab sod
Uab sod Video
Video Sod dynamics ax
Sod dynamics ax Types of gap analysis
Types of gap analysis Biometria ocular sod
Biometria ocular sod Ice break analysis
Ice break analysis Sod harvesting
Sod harvesting My father worked with a horse plough
My father worked with a horse plough Sod dynamics 365
Sod dynamics 365 Qad enterprise edition
Qad enterprise edition Inuit sod house
Inuit sod house Analisi swot azienda vitivinicola
Analisi swot azienda vitivinicola Organigramma sistema sanitario nazionale
Organigramma sistema sanitario nazionale Azienda
Azienda Gmail azienda ospedaliera verona
Gmail azienda ospedaliera verona Istituti clinici di perfezionamento
Istituti clinici di perfezionamento Fiscalità latente valutazione azienda
Fiscalità latente valutazione azienda Azienda ospedaliera rummo
Azienda ospedaliera rummo Aopd veneto referti
Aopd veneto referti Getis azienda zero
Getis azienda zero Sistema dinamico azienda
Sistema dinamico azienda Azienda frareg
Azienda frareg Organigramma azienda sanitaria
Organigramma azienda sanitaria Uonpia di rho
Uonpia di rho Elementi costitutivi dell azienda
Elementi costitutivi dell azienda Imprese industriali esempi
Imprese industriali esempi Compravendita economia aziendale
Compravendita economia aziendale Struttura organizzativa ibrida
Struttura organizzativa ibrida Organigramma azienda sanitaria
Organigramma azienda sanitaria