DISFUNZIONI DEL PAVIMENTO PELVICO GRAVIDANZAPARTO E PAV PELVICO





















































- Slides: 56

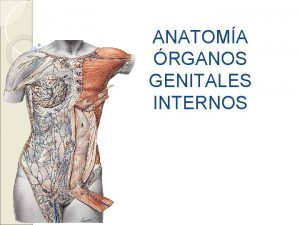
DISFUNZIONI DEL PAVIMENTO PELVICO

GRAVIDANZA/PARTO E PAV. PELVICO (1) La gravidanza e il parto rappresentano due momenti chiave per l’insorgenza di lesioni e/o disfunzioni perineali, per lo sviluppo di alterazioni della statica pelvica e per l’instaurarsi di turbe vescicolosfinteriche. Le disfunzioni perineali del postpartum hanno origine da danni a carico dell’innervazione, della muscolatura striata perineale e del tessuto connettivo.

GRAVIDANZA/PARTO E PAV. PELVICO (2) Anche durante un parto apparentemente normale si possono osservare i seguenti fenomeni patologici: - stiramento abnorme delle strutture perineali con microlesioni; - distorsioni e successive riparazioni fibrose dei ventri muscolari degli elevatori con successivo deficit della loro tonicità e contrattilità; - allungamento delle strutture fibro-legamentose.

GRAVIDANZA/PARTO E PAV. PELVICO (3) Queste modificazioni loco-regionali occorse in seguito al parto non sono completamente reversibili e possono accompagnarsi o meno ad alterazioni funzionali che si possono rendere evidenti più o meno precocemente

GRAVIDANZA/PARTO E PAV. PELVICO (4) DISFUNZIONI PIU’ SIGNIFICATIVE E FREQUENTI: - Incontinenza urinaria; - Incontinenza fecale; - Prolasso degli organi pelvici; - Dispareunia e dolore perineale postpartum.

DINAMICA PELVICA Fisiologia • Una Fascia normalmente Endopelvica inserita, intatta, continua superiormente e e posteriormente, previene l’erniazione degli organi adiacenti in vagina. • Un diaframma pelvico in buone condizioni previene l’erniazione della vagina e dei visceri adiacenti attraverso lo hiato genitale. Da Bump and Cundiff 2000

DIFETTI DELLA DINAMICA PELVICA Eziologia • • Parto Invecchiamento Fattori congeniti Patologie respiratorie croniche (tosse) Stipsi cronica Masse addominali/ascite Obesità Chirurgia pelvica

DIFETTI DELLA DINAMICA PELVICA Fisiopatologia • Fattori Muscolari • Fattori Neurologici • Fattori fasciali

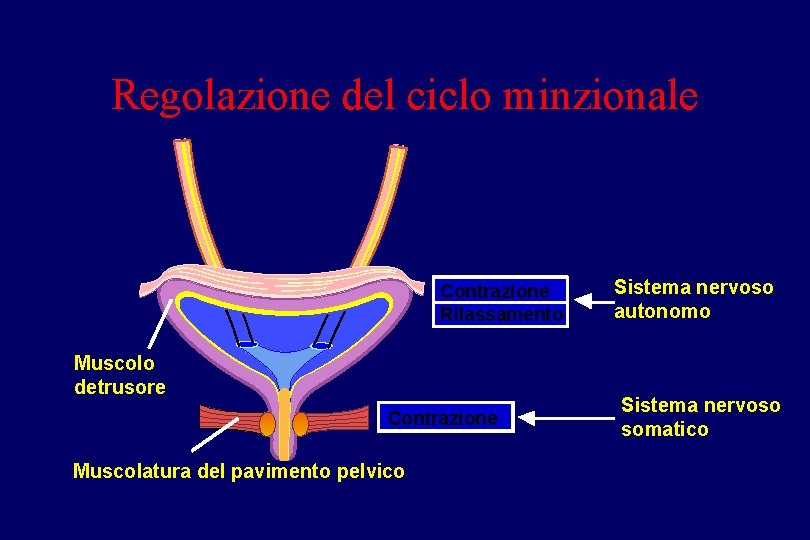
Regolazione del ciclo minzionale Contrazione Rilassamento Muscolo detrusore Contrazione Muscolatura del pavimento pelvico Sistema nervoso autonomo Sistema nervoso somatico

MECCANISMI DI CONTINENZA • • INTEGRITA’ DEL SERBATOIO VESCICALE NORMALE CAPACITA’ E COMPLIANCE STABILITA’ DEL DETRUSORE MECCANISMO DEL COLLO VESCICALE MECCANISMO URETRALE INTRINSECO MECCANISMO URETRALE DISTALE ESTRINSECO ADEGUATO SUPPORTO ANATOMICO E NORMALE TRASMISSIONE DELLA PRESSIONE ADDOMINALE ALL’URETRA.

INNERVAZIONE • CENTRO CORTICALE (INIBITORIO) • CENTRO PONTO-MESENCEFALICO (INTEGRA LE RISPOSTE ATTRAVERSO LE VIE AFFERENTI ED EFFERENTI) • FIBRE EFFERENTI ORTOSIMPATICHE (T 11 -L 2), CON FUNZIONE INIBITORIA SUL DETRUSORE • FIBRE SENSITIVE E MOTORIE PARASIMPATICHE E SOMATICHE (con il n. pudendo che controlla lo sfintere striato) CHE ORIGINANO DAL CENTRO SACRALE DELLA MINZIONE S 2 -S 4). • RECETTORI COLINERGICI (CORPO VESCICALE): provocano contrazione del detrusore) • RECETTORI a ADRENERGICI (contrazione dello sfintere liscio) e b ADRENERGICI (provocano rilasciamento del detrusore)

Fase di riempimento E’ legata alle proprietà muscolari e visco-elastiche della parete; in particolare queste permettono alla vescica di riempirsi senza aumenti significativi della pressione; è sotto il controllo ortosimpatico e dei recettori beta adrenergici, i quali determinano inibizione e rilasciamento del detrusore; contemporaneamente sono attivati i recettori alfa adrenergici, con relativo aumento delle resistenze al collo vescicale ed all’uretra prossimale

Fase preminzionale Durante il riempimento, si incrementa l’attività dello sfintere intrinseco dell’uretra, che evita così la perdita di urina; quando la vescica è repleta e la sensazione diventa cosciente, l’individuo dovrà decidere se rinviare l’atto minzionale (ed in tal caso la corteccia cerebrale inibirà il riflesso, aumentando la contrazione dello sfintere striato dell’uretra) o dar luogo all’atto minzionale, attivando da parte dei centri superiori le vie parasimpatiche, contemporanea inibizione di quelle ortosimpatiche

Fase di svuotamento Si attua grazie ad una contrazione detrusoriale di massa e contemporaneo rilasciamento della muscolatura uretrale e del piano pelvico. La contrazione detrusoriale isometrica è mediata dal parasimpatico con inibizione ricorrente dell’attività ortosimpatica, raggiungimento di un livello critico di pressione con apertura del collo vescicale e quindi la fase isotonica della contrazione detrusoriale. A svuotamento completato, la P. Uretrale ritorna a livelli basali e si chiude il collo vescicale.

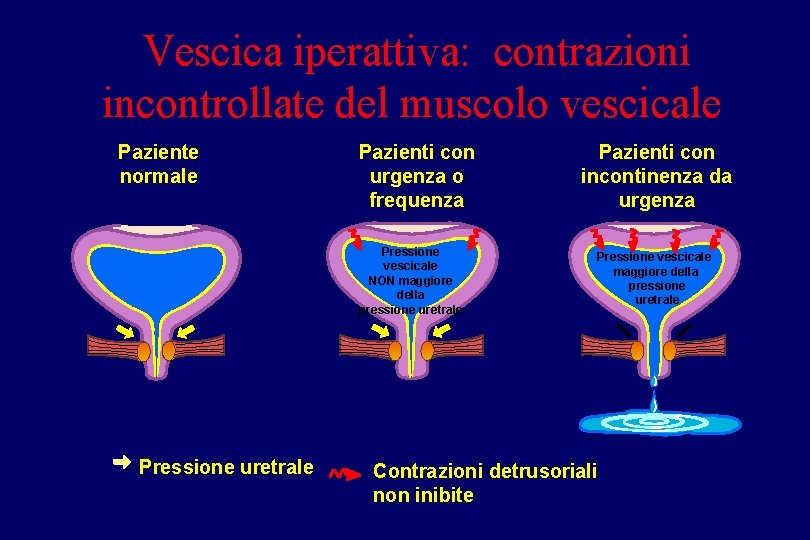
Vescica iperattiva: contrazioni incontrollate del muscolo vescicale Paziente normale Pazienti con urgenza o frequenza Pressione vescicale NON maggiore della pressione uretrale Pazienti con incontinenza da urgenza Pressione vescicale maggiore della pressione uretrale Contrazioni detrusoriali non inibite

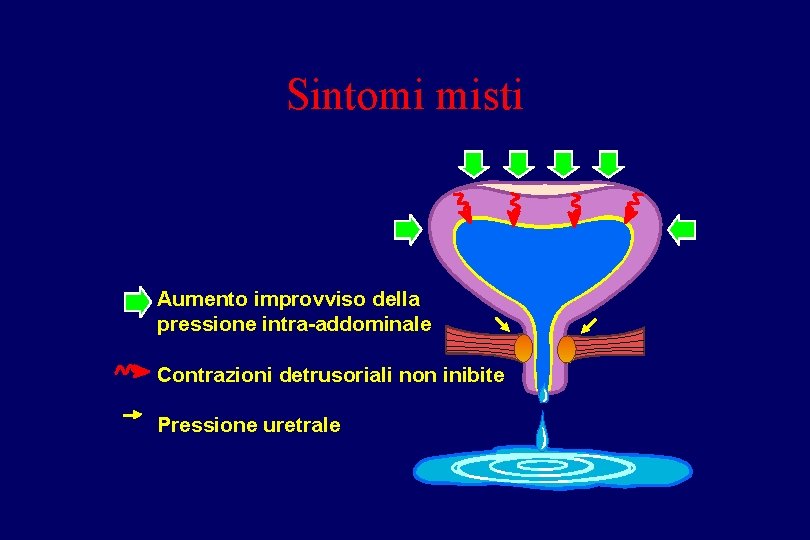
Sintomi misti Aumento improvviso della pressione intra-addominale Contrazioni detrusoriali non inibite Pressione uretrale

INCONTINENZA URINARIA (1) Espressione della perdita e/o della mancata acquisizione della capacità di rinviare a piacimento l’atto minzionale di espletarlo in condizioni di convenienza igienicosociale. L’I. U. rappresenta oggi una delle patologie femminili che maggiormente interferiscono con la qualità della vita della donna.

INCONTINENZA URINARIA (2) Da un punto di vista urodinamico, si ha perdita di urina ogniqualvolta la pressione uretrale diventa minore della pressione vescicale che quindi diventa positiva o, in altre parole, quando la differenza tra pressione uretrale e pressione vescicale (pressione di chiusura uretrale) è negativa. Ciò avviene fisiologicamente e volontariamente solo durante la minzione.

INCONTINENZA URINARIA (3) Dal punto di vista delle manifestazioni cliniche la perdita involontaria di urina può essere classificata come segue: - I. U. da sforzo: può comparire in occasione di aumenti della pressione addominale; è definita anche I. U. ortostatica ed è appannaggio dellla donna che ha partorito -I. U. da urgenza: è quella che insorge in occasione di sensazioni di impellenza minzionale. I. U. mista: da sforzo e da urgenza.

Classificazione clinica • Stress incontinence: Perdita involontaria di urine in occasione di aumenti della pressione addominale (tosse, starnuti, esercizi fisici, sollevamento pesi, accesso di risa, ponzamento etc. ) • Urge incontinence: Bisogno improcrastinabile di mingere con fuga di urine prima di raggiungere la toilette. Spesso si associa ad aumento della frequenza minzionale sia diurna che notturna. • Stress - Urge: Associazione dei due meccanismi con prevalenza di uno dei due. • Da rigurgito (Overflow) • Continua • Funzionale

Definizioni standard dell’incontinenza Incontinenza da urgenza Incontinenza da sforzo Incontinenza mista Perdita di urina accompagnata da urgenza provocata da contrazioni vescicali anomale Perdita di urina provocata da un aumento improvviso della pressione intra-addominale (ad es. riso, tosse, starnuto) Una combinazione dell’incontinenza da sforzo e da urgenza

INCONTINENZA URINARIA (4) La patogenesi dell’I. U. può essere detrusoriale (iperattività o instabilità del detrusore), sfinteriale (gli aumenti improvvisi della pressione addominale provocano fuga di urina, in assenza di simultanea attività detrusoriale) o mista.

EZIOLOGIA DELL’INCONTINENZA DA SFORZO • Esiste una denervazione dei muscoli del pavimento pelvico in donne con incontinenza da sforzo e/o prolasso Smith et al 1989 • Una denervazione parziale ed una reinnervazione avviene nell’ 80% di donne dopo parto vaginale Allen et al 1990

EZIOLOGIA DELL’INCONTINENZA DA SFORZO E GRAVIDANZA Fattori correlati a denervazione: • Lunghezza del 2° stadio del travaglio • Macrosomia Allen et al 1990

CONDIZIONI CHE CAUSANO INCONTINENZA URINARIA ALTERAZIONIVESCICALI ALTERAZIONI URETRALI • Iperattività detrusoriale • Instabilità detrusoriale • Ipereflessia detrusoriale • Bassa compliance vescicale • Fistola urinaria • Ipermobilità uretrale • Deficienza sfinterica intrinseca

INCONTINENZA URINARIA (5) I possibili fattori eziologici dell’I. U. sono molteplici e spesso concomitanti; i parti e i traumi ostetrici sono tra i fattori predisponenti l’I. U. Dopo i 60 anni il 40% delle donne che hanno partorito per le vie naturali hanno una perdita involontaria di urina più o meno accentuata. L’I. U. può essere presente anche in donne nullipare.

INCONTINENZA URINARIA (6) Già in gravidanza una donna su tre manifesta incontinenza urinaria. I sistemi di continenza dell’apparato genitale femminile sono sottoposti a sollecitazioni e il pavimento pelvico ha difficoltà nello svolgere le normali funzioni di sostegno. Dati della letteratura suggeriscono che l’I. U. nel postpartum può interessare fino al 22 % delle donne.

INCONTINENZA URINARIA (7) Già da molti anni le indicazioni operatorie per l’I. U. sono diminuite di circa il 30% per lasciare spazio al trattamento medico ed alle terapie rieducative. Lo scopo della rieducazione perineale è quello di migliorare la contrazione del pavimento pelvico, durante lo sforzo, per migliorare la trasmissione della pressione addominale all’uretra prossimale.

INCONTINENZA URINARIA (8) La riabilitazione uro-ginecologica deve essere programmata sulla base di dati anamnestici e clinici. L’indagine anamnestica è fondamentale in quanto valuta il vissuto personale della donna ed è completata dal foglio minzioni. La valutazione clinico strumentale prevede un esame obiettivo uro-ginecologico e neuro-urologico, uno studio urodinamico completo, uno studio radiografico, il PAD TEST ed un’accurata indagine perineale.

Valutazione sintomatologica VESCICA IPERATTIVA INCONTINENZA DA SFORZO • URGENZA • FREQUENZA CON URGENZA • ELEVATA QUANTITA’ DI URINE PERSE AD OGNI EPISODIO • SPESSO INCAPACITA’ DI RAGGIUNGERE IL BAGNO • URGENZA NOTTURNA • NON URGENZA • PERDITA DURANTE ATTIVITA’ FISICA • MODERATA QUANTITA’ DI URINA PERSA AD OGNI EPISODIO • CAPACITA’ DI RAGGIUNGERE IL BAGNO • OCCASIONALI URGENZE NOTTURNE

PROTOCOLLO DIAGNOSTICO INDAGINI GENERALI DI BASE: • • ANAMNESI ED ESAME OBIETTIVO ESAME NEURO-UROLOGICO ESAMI FUNZIONALITA’ RENALE + URICULT. FOGLIO MINZIONI PAD TEST URODINAMICA EV. ECOGRAFIA RENO -VESCICALE

ESAME OBIETTIVO • ANDATURA DEL PAZIENTE • VALUTAZIONE EV. MASSE ADDOMINALI ERNIE O DISTENSIONE VESCICALE • ESPLORAZIONE RETTALE • SENSIBILITA’ PERIANALE • TONO SFINTERE ANALE • RIFLESSO BULBO CAVERNOSO (se assente, danno neurologico)

ESAME URODINAMICO COMPLETO • FLUSSOMETRIA CON RESIDUO • CISTOMANOMETRIA (P. Detrusoriale = P. Vescicale - P. Addominale) • CURVA PRESSIONE - FLUSSO • EMG DEL PIANO PERINEALE • UPP STATICO E DINAMICO • VALSALVA LEAK POINT PRESSURE

PROTOCOLLO DIAGNOSTICO INDAGINI SPECIALI: • • ESAME URODINAMICO COMPLETO URETROCISTOGRAFIA ESAME VIDEO-URODINAMICO ECO-URODINAMICA ECOGRAFIA TRANS-RETTALE EMG E POTENZIALI EVOCATI TAC O RMN

INCONTINENZA URINARIA E MENOPAUSA/MODIFICAZIONI LOCALI (1) • Assottigliamento dell’epitelio uretrale e sclerotizzazione del tessuto connettivo periuretrale; • assottigliamento delle pliche mucose uretrali e riduzione del turgore dei plessi venosi sottomucosi uretrali; • riduzione del tono della muscolatura liscia uretrale con diminuzione della pressione di chiusura uretrale; • indebolimento del supporto fasciale, alterazione del tessuto collagene;

INCONTINENZA URINARIA E MENOPAUSA/MODIFICAZIONI LOCALI (2) • Peggioramento delle prestazioni della muscolatura liscia del diaframma urogenitale e della fionda pubo-rettale; • quindi peggioramento della trasmissione della pressione addominale all’uretra in condizioni di sforzo con possibile comparsa di incontinenza urinaria.

Terapia conservativa • ACCORGIMENTI GENERICI (riduzione introito di liquidi, evitare caffeina, the, alcool, ecc) • CAMBIARE ABITUDINI MINZIONALI • RIEDUCAZIONE VESCICALE (bladder drill)

Urofarmacoterapia della incontinenza urinaria da sforzo Gli Agonisti Alfa-Adrenergici (efedrina, fenilpropanolamina) producono in grado variabile contrazione del muscolo liscio ed aumento della resistenza uretrale. Effetti collaterali: ipertensione, insonnia, tremore, difficoltà respiratoria, palpitazioni. I Beta bloccanti (propanololo) potenziano teoricamente gli effetti alfa adrenergici nel collo vescicale ed aumentano la resistenza uretrale.

PRINCIPI FISIOLOGICI DEI METODI DI RIABILITAZIONE • Inibire l’insorgenza di contrazioni detrusoriali involontarie; • Reprimere le contrazioni detrusoriali non inibite prima che causino incontinenza; • Rafforzare il meccanismo sfinterico; • Convertire le fibre muscolari striate periuretrali e dell’elevatore dell’ano da fibre a rapida contrazione a fibre a contrazioni lenta.

INCONTINENZA FECALE (1) La continenza fecale è la capacità dell’individuo di eliminare le feci ed i gas in situazioni socialmente accettabili, mentre incontinente è colui/lei che ha un inadeguato controllo su queste funzioni.

INCONTINENZA FECALE (2) La continenza presuppone l’integrità di 4 strutture principali: - l’apparato sfinterico (interno ed esterno); - l’angolo tra il canale ed il retto e il meccanismo della valvola anale; - la mucosa del canale e l’innervazione del giunto retto-anale; - sistema nervoso intrinseco ed estrinseco che permette di avvertire la necessità di defecare e di distinguere il contenuto rettale.

INCONTINENZA FECALE (3) E’ un problema concreto, emergente; viene riferito raramente dalla paziente in modo spontaneo e non sempre è associato ad evidenti lacerazioni o traumi ostetrici. Fino a poco fa si pensava fosse un danno da denervazione ; l’ecografia endoanale ha evidenziato il danno morfologico degli sfinteri anali. Dopo un parto per le vie naturali si osserva una modificazione morfologica dell’apparato sfinterico: c’è una completa dislocazione , disorganizzazione e perdita di sostanza dello sfintere esterno ed interno.

INCONTINENZA FECALE (4) L’I. F. ha un’incidenza dello 0. 5 -2. 5% tra tutti i parti vaginali ed ha una stretta correlazione con le lacerazioni di 3° grado. Uno studio del ‘ 99 di Challis mostra che il 6% delle donne in gravidanza soffrono di I. F. (ai gas, ai liquidi e ai solidi) e nel 5. 5% permane nel postpartum (in donne primipare).

INCONTINENZA FECALE (5) La valutazione della paziente con incontinenza fecale richiede una combinazione di test diversi: dall’anamnesi, all’esame proctologico, alla valutazione del riflesso anale cutaneo, all’esame endoscopico, radiologico e ad altri numerosi esami complementari.

PROLASSO GENITALE (1) Discesa verso il basso, attraverso lo hiatus urogenitale del pavimento pelvico, delle pareti vaginali, di solito associata a quella dell’utero che si abbassa progressivamente all’interno della vagina. E’ un’affezione frequente che compare per lo più nell’età post-menopausale e nelle donne pluripare.

PROLASSO GENITALE (2) Il cedimento delle strutture muscoloaponeurotiche e ligamentose che costituiscono il sistema di sostegno e di sospensione, compromesse soprattutto da cause ostetriche, sta alla base dello sviluppo del prolasso.

PROLASSO GENITALE (3) In base all’entità della dislocazione si distinguono 3 gradi a seconda del livello di discesa rispetto all’introito vaginale: - 1° grado: la dislocazione non supera il terzo medio del canale vaginale; -2° grado: viene raggiunto ma non superato l’introito; -3° grado: viene superato l’orifizio vulvare.

PROLASSO GENITALE (4) La diagnosi si basa sull’ispezione e sulla esplorazione dei genitali: valutare la paziente prima in posizione litotomica, attraverso una spinta volontaria, in modo da evidenziare un prolasso occulto o il massimo grado di descensus. Frequente è il rilievo clinico di concomitanti turbe minzionali (50% dei casi).

PROLASSO GENITALE (5) Il trauma del parto è considerato la causa predisponente principale, ai fini della profilassi è necessario proteggere accuratamente il diaframma pelvico ed il piano perineale durante tale evento, evitandone gli sfiancamenti e le ampie lacerazioni. Le lacerazioni che si producono, di qualsiasi grado esse siano, dovranno essere correttamente suturate.

DISPAREUNIA E DOLORE PERINEALE POSTPARTUM (1) Le disfunzioni sessuali femminili che possono essere presenti nel puerperio riguardano soprattutto i disordini del desiderio e i disturbi da dolore sessuale. Irritazioni e/o infezioni della cicatrice episiotomica o di piccole lacerazioni della mucosa vaginale avvenute durante il parto, contrazioni uterine eccessive durante l’orgasmo sono tra le cause più frequenti di dispareunia nel puerperio.

DISPAREUNIA E DOLORE PERINEALE POSTPARTUM (2) I disturbi da dolore sessuale comprendono la dispareunia e il vaginismo. Numerose ricerche hanno approfondito l’argomento del dolore associato al travaglio e al parto, ma scarso è stato l’interesse al problema del dolore perineale nel postpartum.

DISPAREUNIA E DOLORE PERINEALE POSTPARTUM (3) Il perineo dopo il parto può essere la sorgente di notevole disagio e dolore, non solo nell’immediato postpartum, ma anche fino a tre mesi di distanza; un “confort” perineale si raggiunge in uno o due mesi; gli studi di letteratura riportano una graduale ripresa dei rapporti sessuali nel corso dei 12 mesi successivi al parto e il ritorno all’attività sessuale con un picco tra il 3° e il 5° mese.

DISPAREUNIA E DOLORE PERINEALE POSTPARTUM (4) Dispareunia: ricorrente e persistente dolore durante l’atto sessuale, a seconda della sede può essere profonda o superficiale e in rapporto alla patogenesi può distinguersi in in organica o psicogena. L’incidenza della dispareunia dopo il parto è di circa il 34%. Se il dolore è avvertito a livello dei genitali esterni e dell’ostio vaginale trova tra le cause vulviti e cicatrici episiotomiche malguarite.

DISPAREUNIA E DOLORE PERINEALE POSTPARTUM (5) Vaginismo: contrattura involontaria e persistente del terzo esterno della vagina che nei casi più severi impedisce la penetrazione e l’atto sessuale.

DISPAREUNIA E DOLORE PERINEALE POSTPARTUM (6) Fattori quali la durata della seconda fase del travaglio, il peso del bimbo, la parità, le lacerazioni, le tecniche di sutura, la presenza di emorroidi e il grado di esperienza dell’ostetrica sono associati ad una persistente dolenzia.

DISPAREUNIA E DOLORE PERINEALE POSTPARTUM (7) La funzione sessuale è stata indagata con questionari somministrati dopo il parto, riportando che la dispareunia era notevolmente aumentata 3 mesi dopo l’episiotomia medio-laterale rispetto ad un parto vaginale con un perineo intatto. Ultime ricerche dimostrano che il 45% delle donne lamentava dolori a tre mesi dal parto anche dopo 4 settimane dalla ripresa dell’attività sessuale stessa e il 15% dopo 8 settimane.
 Lineas de canalizacion
Lineas de canalizacion Barras de amarre en pavimentos
Barras de amarre en pavimentos Luca spinge un tavolo di 8 kg
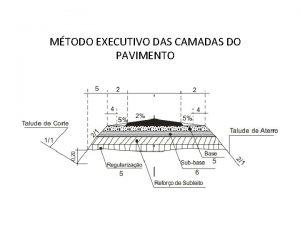
Luca spinge un tavolo di 8 kg Dimensionamento de pavimento
Dimensionamento de pavimento Nestv
Nestv Palabras que empiecen con nav
Palabras que empiecen con nav Ezop závistivý pes
Ezop závistivý pes Crvix
Crvix Pav
Pav Sklonovanie ujo
Sklonovanie ujo Páv množné číslo
Páv množné číslo Dolor pelvico agudo
Dolor pelvico agudo Iliaca interna
Iliaca interna Scavo pelvico femminile
Scavo pelvico femminile Dolore pelvico cronico
Dolore pelvico cronico Elisabetta cerboni
Elisabetta cerboni Dolore pelvico cronico
Dolore pelvico cronico Dolore pelvico cronico
Dolore pelvico cronico Lucila mendoza
Lucila mendoza Dolore all utero
Dolore all utero Dolore pelvico cronico
Dolore pelvico cronico Anatomia ano femminile
Anatomia ano femminile Ecos del rocío yo soy del sur
Ecos del rocío yo soy del sur Laringo
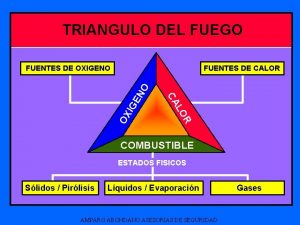
Laringo El calor es uno de los elementos del triángulo del fuego
El calor es uno de los elementos del triángulo del fuego Triángulo del fuego
Triángulo del fuego Teatro absurdo caracteristicas
Teatro absurdo caracteristicas Preguntas del tacto
Preguntas del tacto Coro del sena
Coro del sena Planteamiento del problema y formulacion del problema
Planteamiento del problema y formulacion del problema Rosario al corazón de jesús
Rosario al corazón de jesús Sanidad interior espíritu, alma y cuerpo
Sanidad interior espíritu, alma y cuerpo Rol del tens en visita domiciliaria
Rol del tens en visita domiciliaria Pacto en el matrimonio
Pacto en el matrimonio Andalucia es mi tierra yo soy del sur ecos del rocio
Andalucia es mi tierra yo soy del sur ecos del rocio Normas del buen hablante y del buen oyente para niños
Normas del buen hablante y del buen oyente para niños La prevencion del ciberbullying y sexting
La prevencion del ciberbullying y sexting Organizador grafico del plato del buen comer
Organizador grafico del plato del buen comer Características del cid
Características del cid Problema cuantitativo
Problema cuantitativo Genero literario de la dama del alba
Genero literario de la dama del alba Porciones del musculo orbicular del ojo
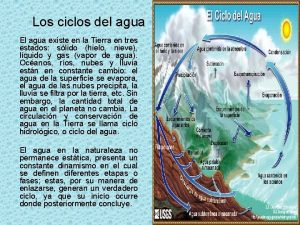
Porciones del musculo orbicular del ojo Objetivo general del ciclo del agua
Objetivo general del ciclo del agua Bandera del sena significado
Bandera del sena significado Inervacion del plexo braquial
Inervacion del plexo braquial Medida del valor del dinero
Medida del valor del dinero Etapas del ciclo del agua
Etapas del ciclo del agua Linea del tiempo del deporte
Linea del tiempo del deporte Equazione della bisettrice primo e terzo quadrante
Equazione della bisettrice primo e terzo quadrante Kate del castillo kate trillo del castillo
Kate del castillo kate trillo del castillo Inventos de la edad media
Inventos de la edad media Que es el canon del nuevo testamento
Que es el canon del nuevo testamento Prospetto del reddito
Prospetto del reddito Organizador grafico del plato del buen comer
Organizador grafico del plato del buen comer Phytomonas leptovasorum
Phytomonas leptovasorum Elementos del sacramento del matrimonio
Elementos del sacramento del matrimonio Feliz día maestro poemas
Feliz día maestro poemas