ancement des min vers la couverture universelle Present






















- Slides: 35

ancement des min vers la couverture universelle Presenté par: Inke Mathauer, MSc. , Ph. D Département des Systèmes de Financement de Santé

Aperçu de la présentation 1. Fonctions principales liées au financement de la santé et les arrangements institutionnels et organisationnels 2. Définition de la couverture universelle 3. Les symptômes d'un manque de couverture universelle 4. Analyses des causes 5. Remèdes possibles 2|

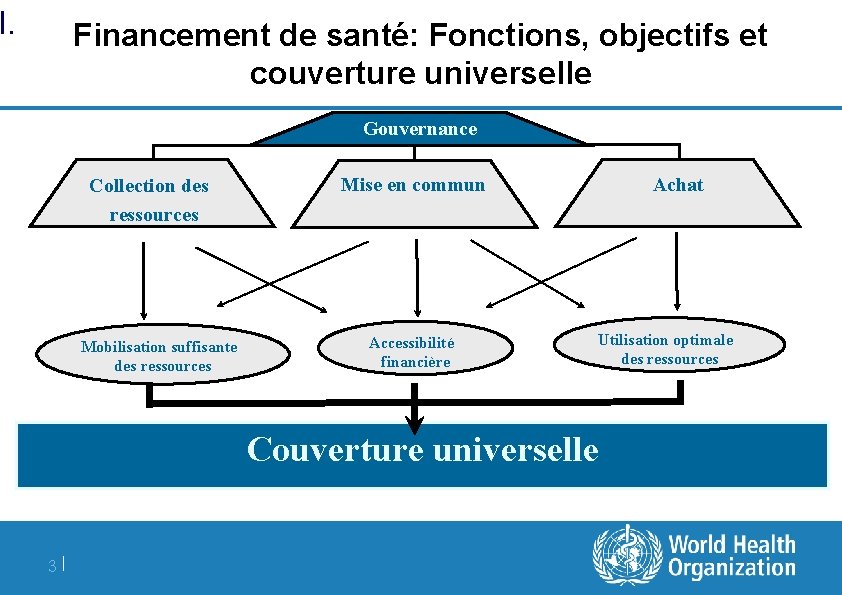
I. Financement de santé: Fonctions, objectifs et couverture universelle Gouvernance Collection des ressources Mobilisation suffisante des ressources Mise en commun Accessibilité financière Achat Utilisation optimale des ressources Couverture universelle 3|

I. Une des questions-clés : Comment concevoir et organiser le système de financement de la santé pour atteindre la couverture universelle? Un des facteurs-clés : Les arrangements institutionnels et la pratique organisationnelle d'un système de financement de la santé 4|

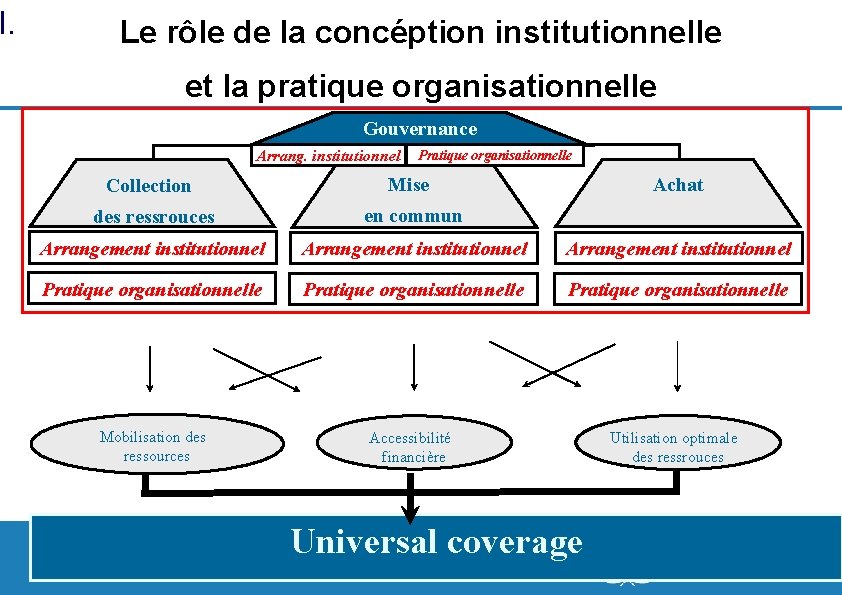
I. Le rôle de la concéption institutionnelle et la pratique organisationnelle Gouvernance Arrang. institutionnel Pratique organisationnelle Collection Mise des ressrouces en commun Arrangement institutionnel Pratique organisationnelle Mobilisation des ressources Accessibilité financière Utilisation optimale des ressrouces 5| Achat Universal coverage

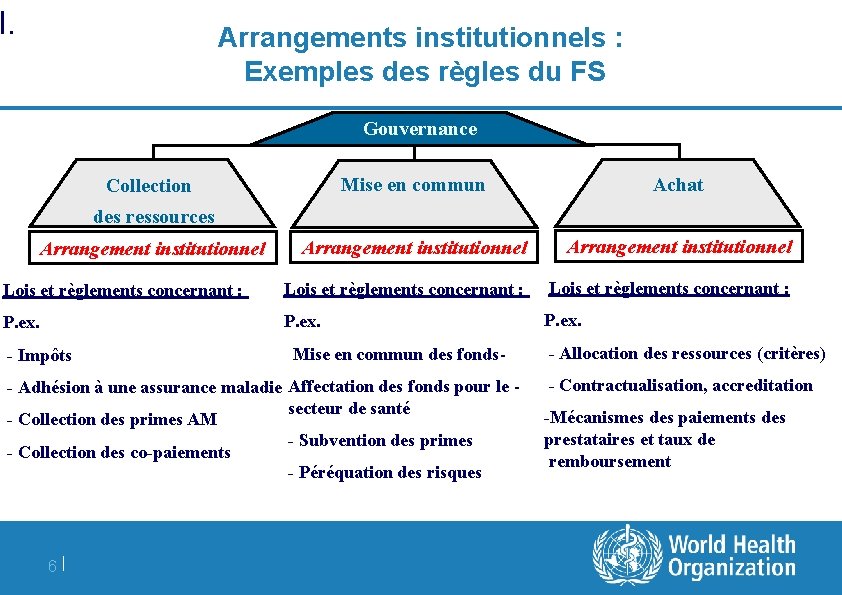
I. Arrangements institutionnels : Exemples des règles du FS Gouvernance Mise en commun Achat Arrangement institutionnel Lois et règlements concernant : P. ex. Collection des ressources Arrangement institutionnel - Impôts Mise en commun des fonds- - Adhésion à une assurance maladie Affectation des fonds pour le secteur de santé - Collection des primes AM - Subvention des primes - Collection des co-paiements - Péréquation des risques 6| - Allocation des ressources (critères) - Contractualisation, accreditation -Mécanismes des paiements des prestataires et taux de remboursement

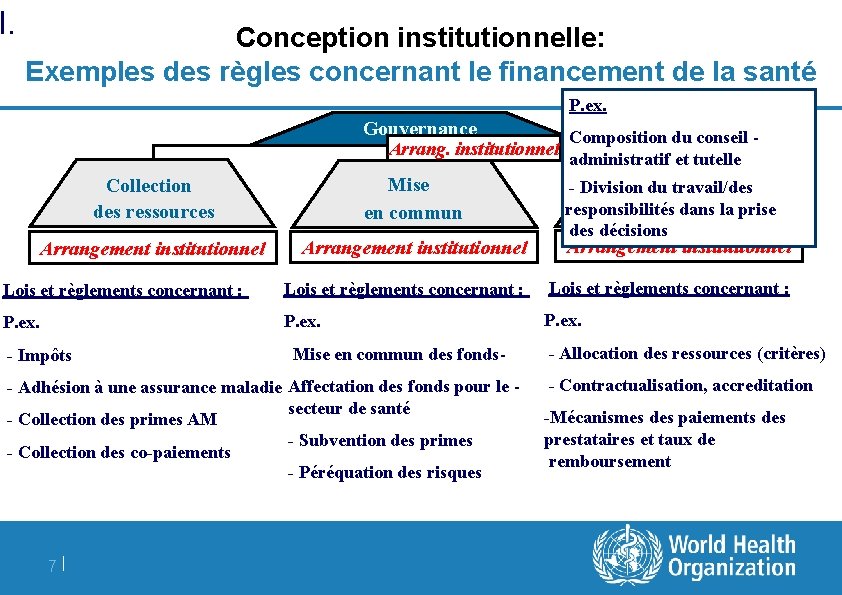
I. Conception institutionnelle: Exemples des règles concernant le financement de la santé P. ex. Gouvernance Arrang. institutionnel Collection des ressources Mise en commun Arrangement institutionnel Composition du conseil administratif et tutelle Purchasing - Division du travail/des responsibilités dans la prise and related tasks des décisions Arrangement institutionnel Lois et règlements concernant : P. ex. - Impôts Mise en commun des fonds- - Adhésion à une assurance maladie Affectation des fonds pour le secteur de santé - Collection des primes AM - Subvention des primes - Collection des co-paiements - Péréquation des risques 7| - Allocation des ressources (critères) - Contractualisation, accreditation -Mécanismes des paiements des prestataires et taux de remboursement

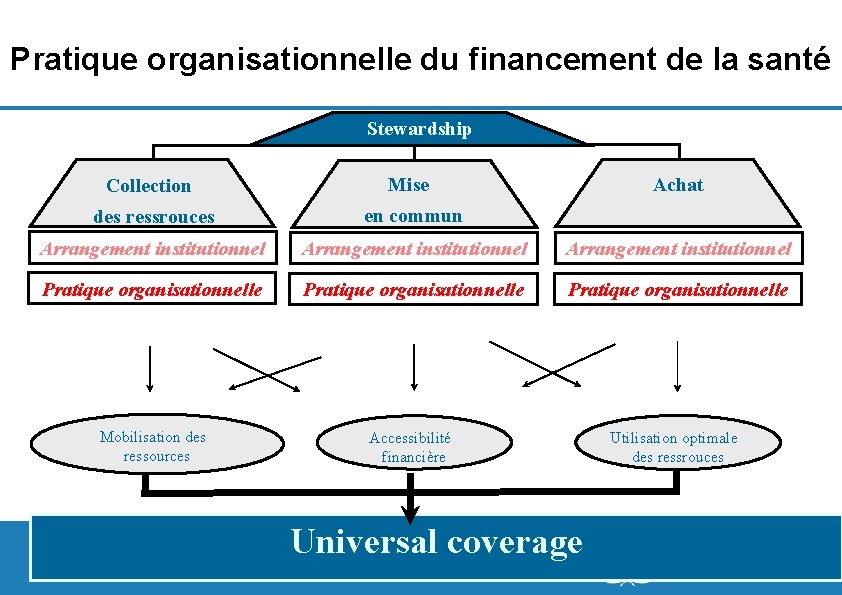
Pratique organisationnelle du financement de la santé Stewardship Collection Mise des ressrouces en commun Arrangement institutionnel Pratique organisationnelle Mobilisation des ressources Accessibilité financière Utilisation optimale des ressrouces 8| Achat Universal coverage

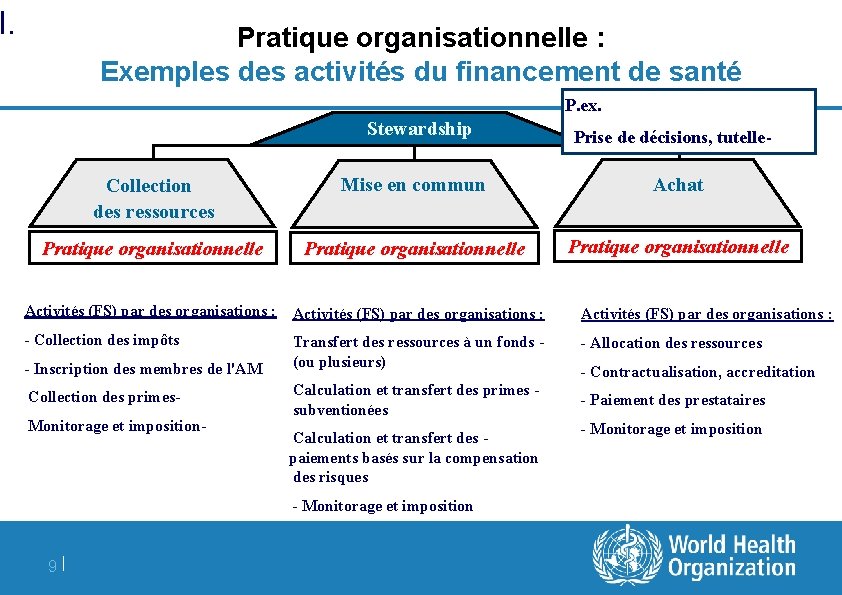
I. Pratique organisationnelle : Exemples des activités du financement de santé P. ex. Stewardship Prise de décisions, tutelle- Collection des ressources Mise en commun Achat Pratique organisationnelle Activités (FS) par des organisations : - Collection des impôts Transfert des ressources à un fonds (ou plusieurs) - Allocation des ressources - Inscription des membres de l'AM Collection des primes. Monitorage et imposition- Calculation et transfert des primes subventionées Calculation et transfert des paiements basés sur la compensation des risques - Monitorage et imposition 9| - Contractualisation, accreditation - Paiement des prestataires - Monitorage et imposition

I. … l'importance des arrangements institutionnels et des organisations pour un systeme performant… La performance d'un système de financement de la santé dépend des arrangements institutionnels et des organisations opérant dans ce système du financement de la santé. L'analyse des institutions et des organisations permet comprendre pourquoi un système de financement de la santé fonctionne bien ou non (ou pourquoi une mesure de réforme avait l'impact intentioné ou non). Cette compréhension est le point de départ pour identifier des options de politiques adéquates et des actions pour aborder des faiblesses dans la performance du système de financement de la santé. – Cela pourra signifier des modifications des arrangements institutionnels et / ou de la pratique organisationelle. L'approche est utile pour des analyses de situation d'un système de financement de la santé, des prises de décisions politiques ou la préparation d'implanter des réformes. 10 |

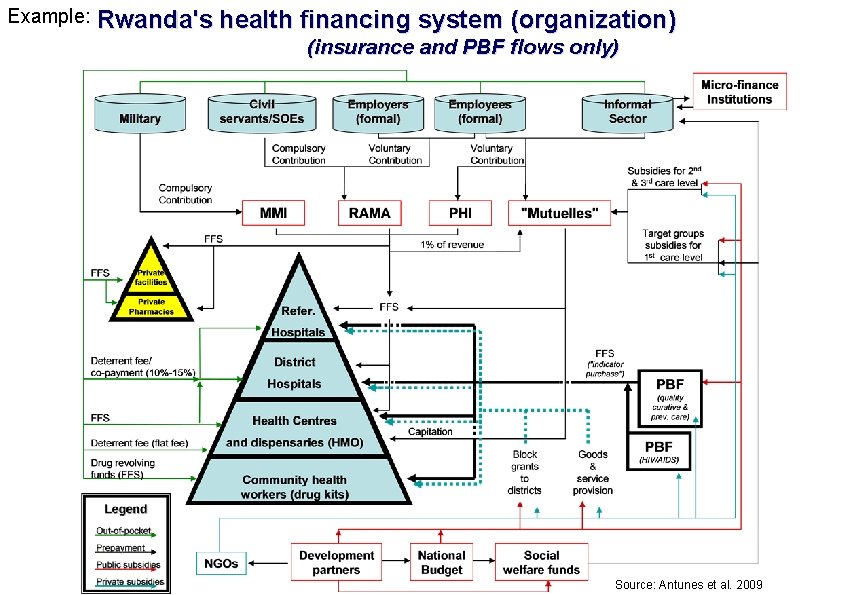
Example: Rwanda's health financing system (organization) (insurance and PBF flows only) 11 | Source: Antunes et al. 2009

II. Définition: la couverture universelle 12 |

II. Qu'est-ce que c'est - la couverture universelle? L'OMS définit la couverture universelle à travers deux éléments: þS'assurer que tout le monde a accès aux services de santé nécessaires et de qualité suffisante pour produire l'effet voulu; þS'assurer que personne ne subit des problèmes financiers (des coûts catastrophiques) dus aux paiements pour les soins L'aspiration d'atteindre la couverture universelle a été incluse dans la Constitution de l'OMS de 1948, la déclaration d'Alma-Ata de 1978, le Rapport mondial sur la santé 2008, Résolution de l'Assemblée Mondiale de la Santé (2005), et Résolution (2011). 13 |

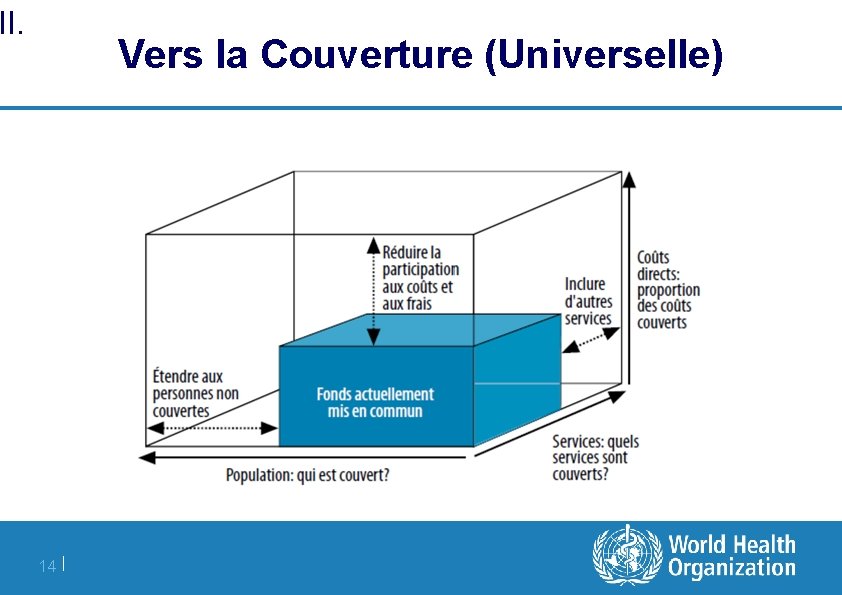
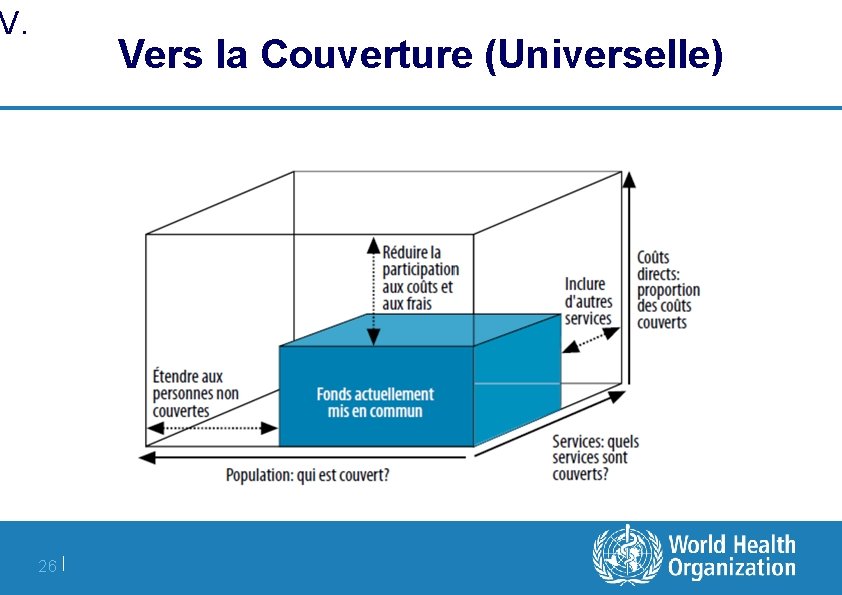
II. Vers la Couverture (Universelle) 14 |

III. Symptômes d'un manque de couverture universelle 15 |

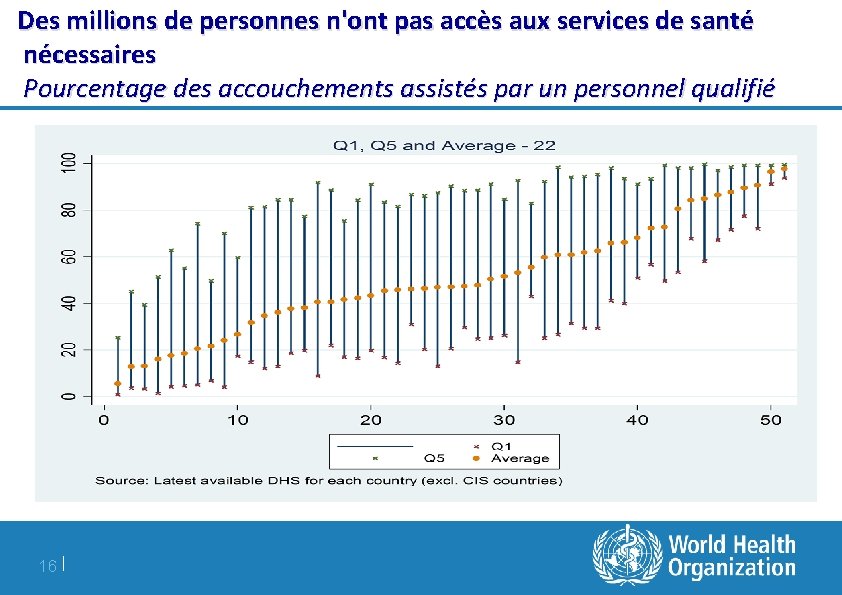
Des millions de personnes n'ont pas accès aux services de santé nécessaires Pourcentage des accouchements assistés par un personnel qualifié Les symptômes 16 |

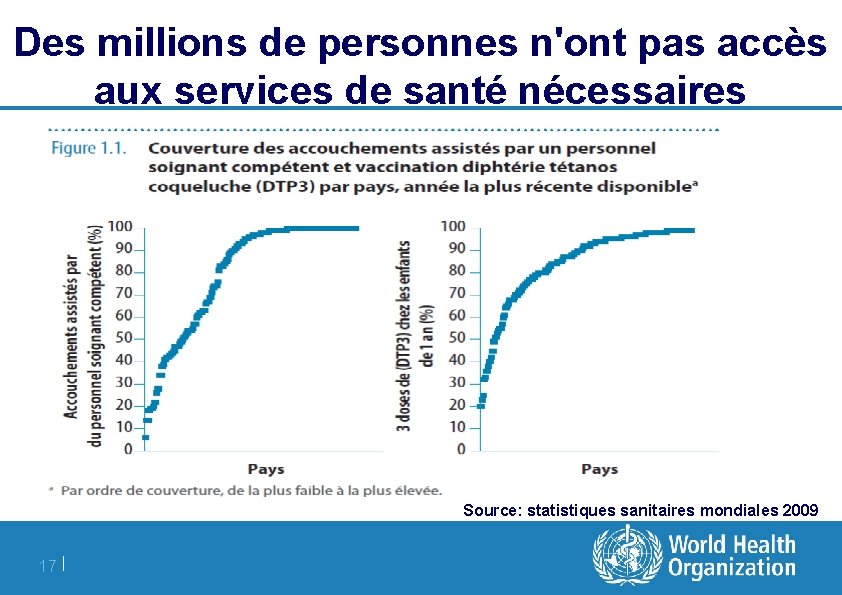
Des millions de personnes n'ont pas accès aux services de santé nécessaires Source: statistiques sanitaires mondiales 2009 17 |

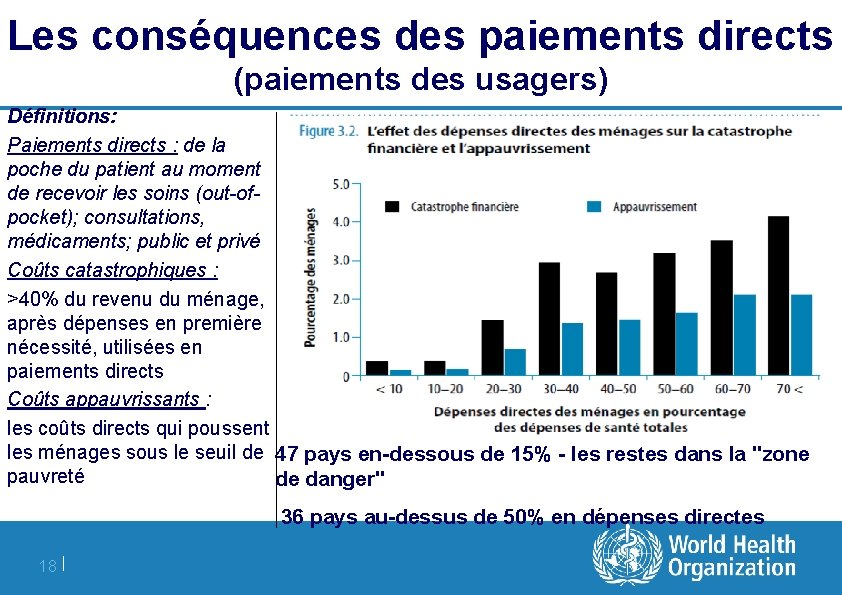
Les conséquences des paiements directs (paiements des usagers) Définitions: Paiements directs : de la poche du patient au moment de recevoir les soins (out-ofpocket); consultations, médicaments; public et privé Coûts catastrophiques : >40% du revenu du ménage, après dépenses en première nécessité, utilisées en paiements directs Coûts appauvrissants : les coûts directs qui poussent les ménages sous le seuil de 47 pays en-dessous de 15% - les restes dans la "zone pauvreté de danger" 36 pays au-dessus de 50% en dépenses directes 18 |

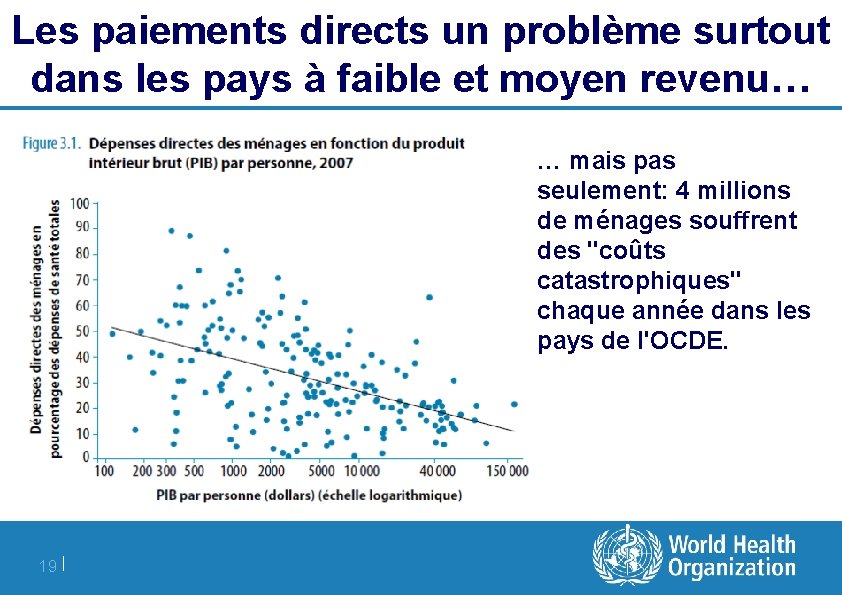
Les paiements directs un problème surtout dans les pays à faible et moyen revenu… … mais pas seulement: 4 millions de ménages souffrent des "coûts catastrophiques" chaque année dans les pays de l'OCDE. 19 |

IV. Causes 20 |

IV. Les causes Exclusion liée à des facteurs extérieurs au système de santé. inégalités de revenus et d'éducation, et exclusion sociale liée à des facteurs tels que le genre et le statut de migrant. Systèmes de santé faibles. Pénurie en personnel de santé, en médicaments et en technologies médicales. Prestation de services inefficace. Systèmes d'information insuffisants et faibles. Leadership du gouvernement. Systèmes de financement de la santé non fonctionnels. Les autres composantes (souvent appelées les "building blocks" d'un système de santé) ne peuvent pas fonctionner si le système de financement est faible 21 |

IV. Problème 1 du financement de la santé: Insuffisance des fonds : pays à ressources très limitées £ 22 | Un paquet de services de santé essentiels centré sur les Objectifs du Millénaire pour le Développement coûterait en moyenne US$ 44 par personne dans les pays à faible revenu en 2009 – le coût augmentant à US$ 60 en 2015. Ü Aujourd'hui, 29 pays n'atteignent pas le niveau nécessaire, et 20 (dont 16 en Afrique) ont dépensé moins de US$ 34 par personne pour la santé (seuil de la Commission sur la Macroéconomique et la Santé) Ü Les transitions épidémiologiques et démographiques dans ces pays nécessitent des nouvelles ressources (et aussi une redistribution des ressources existantes)

IV. Problème 2 : Faible taux de mise en commun des ressources Ü Les paiements directs sont la cause du sous développement des systèmes de prépaiement et de mise en commun des ressources = assurance maladie nationale, dépenses publiques directes pour la santé – ou, en réalité, un mix des systèmes Ü Ce qui est important c'est la fonction assurantielle, et non pas si un système est intitulé "assurance" la fonction de protection contre le risque financier Ü Questions centrales : Ü Système obligatoire ou volontaire? Ü Volume des fonds mis en commun? Ü Le degré de fragmentation dans le système de financement de la santé? 23 |

IV. Ü Problème 3: Utilisation inefficiente des ressources Des inefficiences existent dans tous les pays. Les causes les plus courantes sont: · Des dépenses trop élevées pour les médicaments et les technologies médicales, et leur utilisation inappropriée et ineffective · Des pertes, fuites et gaspillages – souvent dans le domaine des médicaments · Des inefficiences dans les hôpitaux – particulièrement en surcapacité · Des personnels de santé non motivés, parfois avec des compétences inappropriées et à la mauvaise place · Un équilibre inadéquat entre prévention, promotion, traitement et réhabilitation · 24 | Les mécanismes de paiement des prestataires et les incitations liées sont des possibles causes d'inefficience

V. Remèdes possibles 25 |

V. Vers la Couverture (Universelle) 26 |

V. 1. Options pour collecter plus de ressources nationales pour la santé Augmenter la priorité donnée à la santé dans le budget national ð Si les pays d'Afrique (ceux qui ont signé la déclaration d'Abuja en 2001) augmentaient tous à 15 % la part de la santé dans le budget national, 29 milliards de dollars supplémentaires par an seraient disponibles pour la santé – ce qui est trois fois le financement externe pour la santé. Collecter les ressources de manière plus efficiente – p. ex. augmenter la mobilisation des ressources publiques ð 27 | En Indonésie, des réglementations claires et cohérentes et une zéro tolérance envers la corruption ont augmenté les revenus des impôts de 9. 9 % à 11 % de PIB non-pétrolier en quatre ans – avec une augmentation considérable des dépenses de santé.

V. 1. Options pour collecter plus de ressources nationales pour la santé (2) Trouver de nouvelles sources de revenu : ð Taxes indirectes: Le Ghana a partiellement financé son système d'assurance maladie nationale en augmentant de 2, 5 % la Taxe sur la valeur ajoutée (TVA) ð Taxes sur les produits nocifs comme le tabac et l'alcool: une augmentation de 50 % de la taxe sur le tabac génèrerait à elle seule 1, 42 milliard de dollars en fonds supplémentaires dans 22 pays à faible revenu, pour lesquels les données sont disponibles. Ceci pourrait permettre d'augmenter les dépenses de santé publiques de 25 % ð Une taxe sur les opérations de change pourrait être adoptée dans plusieurs pays – p. ex. l'Inde pourrait lever 370 millions US$ par an en se basant sur une taxe très faible (0. 005 %) ð Prélèvements solidaires – Le Gabon a levé 30 millions de US$ pour la santé en 2009 par un prélèvement de 1. 5 % sur les transactions financières internationales. 28 |

V. 2. Réduire l'impact des paiements directs pour les populations vulnérables Les expériences récentes dans des pays comme la Chine, le Costa Rica, le Ghana, le Mexique, le Rwanda, la Thaïlande et la Sierra Leone montrent que des avancées majeures peuvent être réalisées Les options utilisées incluent: Ü Ü Ü 29 | Réduire ou abolir les paiements directs dans les formations sanitaires publiques, dans certains cas pour un groupe de la population (p. ex. mères et enfants), ou pour une maladie (p. ex. tuberculose) - nécessité de subventions qui viennent compenser la perte de revenu Burundi, Ouganda, Sierra Leone Distribuer des bons (vouchers) pour permettre aux individus d'obtenir des soins Kenya Augmenter le "prépaiement" et la mise en commun des ressources à travers une assurance maladie et/ou la taxation. l'objectif commun pour tous les pays

V. 2. Réduire l'impact des paiements directs pour les populations vulnérables (2) 3. Mutuelles et micro-assurances peuvent avoir un rôle au début, mais un plan pour les fusionner dans le futur est important – les fonds plus larges sont financièrement plus viables que les petits fonds établis au niveau communautaire Ghana ou Rwanda 4. Il est difficile d'assurer une couverture universelle sans que les contributions (taxes ou cotisations d'assurance) ne soient obligatoires. Si les riches et ceux en bonne santé n'adhèrent pas, les pauvres et les malades sont laissés avec des services sous-financés et donc souvent de mauvaise qualité. 30 |

V. 3. Encourager plus d'efficience Identifier et réduire les sources d'inefficience Examiner et réduire les incitations provoquant des inefficiences Par exemple: 31 | Ø Paiement des prestataires: réduire les paiements à l'acte si possible. Considérer les paiements basés sur la performance si un bon mécanisme de suivi est possible. – capitation, DRGs (GHM), paiement à la performance Ø Les médicaments – meilleur prix, génériques, meilleur utilisation Ø Réduire les duplications – quant aux dispositifs de financement

V. 4. Protéger les pauvres et les personnes vulnérables Les pauvres et les personnes vulnérables doivent partout bénéficier d'une attention particulière. Des options qui s'ajoutent aux ressources prépayées et mises en commun afin d'assurer une meilleure couverture et de baisser les obstacles financiers: Ø Ø Ø 32 | Services gratuits ou subventionnés (p. ex. à travers des exemptions ou bons) pour des groupes spécifiques de population (p. ex. les pauvres) ou pour certaines maladies (p. ex. soins maternels et infantiles). Cotisations subventionnées à un système d'assurance maladie pour les pauvres et les personnes vulnérables Paiements en liquide (cash transfers) pour couvrir les coûts de transport et autres coûts relatifs à l'obtention des soins. Dans certains cas, ces paiements ne sont faits qu'après que l'individu ait pris des mesures, normalement de prévention, considérées comme positives pour sa santé ou pour celle de sa famille.

Résumé Ü Le monde est encore loin de pouvoir assurer que tout le monde peut utiliser les services de santé nécessaires sans risque de difficultés financières. Ü Même les pays les plus riches ont du mal à lever les fonds suffisants et à protéger les pauvres et les personnes vulnérables face au vieillissement de la population et à une multiplication des options pour améliorer et conserver la santé. Ü La communauté mondiale peut faire plus pour lever des fonds nécessaires pour les pays les plus pauvres, pour augmenter l'efficience de l'architecture mondiale, et assurer que les fonds canalisés aux pays renforcent les capacités et institutions nationales. Ü Tous les pays peuvent faire quelque chose de plus pour développer leurs systèmes de financement de la santé afin de s'approcher de la Couverture Universelle ou de la garder une fois atteinte. 33 |

Le Rapport Pour plus – le Rapport sur la santé dans le monde 2010: http: //www. who. int/whr/fr/index. html 34 |

Merci 35 |
 Compound chocolate vs couverture
Compound chocolate vs couverture Exemple de page couverture
Exemple de page couverture Couverture de change exemple
Couverture de change exemple Langlois couverture
Langlois couverture Exemple de rapport de stage
Exemple de rapport de stage Couverture santé obligatoire francophone
Couverture santé obligatoire francophone Couverture vaccinale cosentino
Couverture vaccinale cosentino Oam universelle
Oam universelle Ideale gasgleichung
Ideale gasgleichung Hvad er grundlæggende sygepleje
Hvad er grundlæggende sygepleje Dialogue initial mariage r72
Dialogue initial mariage r72 Conception universelle de l'apprentissage
Conception universelle de l'apprentissage Communauté universelle
Communauté universelle Des des des
Des des des Present perfect present simple present continuous
Present perfect present simple present continuous Present perfect continuous affirmative
Present perfect continuous affirmative Present perfect present simple present continuous
Present perfect present simple present continuous Simple present present perfect present progressive noredink
Simple present present perfect present progressive noredink Present perfect simple and continuous
Present perfect simple and continuous Present simple present continuous present perfect
Present simple present continuous present perfect Present simple present continuous and present perfect
Present simple present continuous and present perfect La diffusion des idées des lumières
La diffusion des idées des lumières Il existe des personnes qui sont des lumières pour tous
Il existe des personnes qui sont des lumières pour tous Temps verbaux et valeurs
Temps verbaux et valeurs Plan marshall affiche
Plan marshall affiche Diversification des espaces et des acteurs de la production
Diversification des espaces et des acteurs de la production Volume d un corps
Volume d un corps Mesure des liquides
Mesure des liquides Cartographie des flux de valeur
Cartographie des flux de valeur Je t'offrirai des fleurs et des nappes en couleurs
Je t'offrirai des fleurs et des nappes en couleurs Robin des bois des alpes
Robin des bois des alpes Triple des attack
Triple des attack Budget des ventes méthode des moindres carrés
Budget des ventes méthode des moindres carrés Jambicky vers
Jambicky vers Jeroesjalajiem lied
Jeroesjalajiem lied Metafora příklad
Metafora příklad