Rgulation de la pression sanguine artrielle Pr Zakaria

























































- Slides: 62

Régulation de la pression sanguine artérielle Pr Zakaria Bazid

I. Introduction • C’est la constante physiologique hémodynamique la plus stable au repos. • Sa valeur moyenne ne varie pas plus de 10 mm. Hg autour de la valeur normale. • PA = débit cardiaque x Résistances périphériques totales • Elle est étroitement régulée par des mécanismes efficaces qui interférent entre eux.

Ces mécanismes de régulation : • Sont de nature différente : nerveux, hormonaux, humoraux … • Agissent dans des domaines divers : sur le débit cardiaque, les résistances artérielles, la volémie. • N’ont pas tous la même importance • avec des délais également différents.

• Cette régulation est très importante car la pression artérielle est la force motrice qui permet d’assurer la perfusion (écoulement sanguin) de tous les organes sauf le poumon.

II. La Courbe de la PA : • Le profil de pression aortique montre qu’au niveau des grosses artères systémiques la pression artérielle n’est pas constante, elle oscille entre chaque battement : – Pression artérielle systolique : la valeur maximale de la PA est atteinte au pic d’éjection systolique – Pression artérielle diastolique : la valeur minimale est atteinte à la fin de la diastole (juste avant l’éjection ventriculaire)


• La pression pulsée (pression différentielle) : PAS – PAD • Elle peut être perçue sous forme d’une pulsation ou d’un battement dans les artères du poignet ou du cou lors de chaque battement cardiaque. • La pression moyenne : elle est calculée approximativement : PAM = PAD + 1/3 (PAS-PAD) • Elle n’est pas égale à la moyenne entre PAS et PAD car la diastole est plus longue que la systole : D = 2 S.

• Chez l’adulte jeune : les valeurs normales dans l’aorte et l’artère humérale au repos et en position couchée : – Pour la systolique : entre 110 et 140 mm. Hg – Pour la diastolique : entre 60 et 85 mm. Hg – Pour la moyenne : entre 70 et 95 mm. Hg

• En position debout les chiffres sont un peu plus bas • Chez la femme, les valeurs sont discrètement inférieures • La pression artérielle s’élève avec l’âge : – Chez l’enfant jusqu’à 10 ans la PAS < 100 mm. Hg – Chez les sujets âgés les artères sont plus rigides : augmentation de la pression artérielle différentielle( PAS< ou =150 mm. Hg).

• La PA diminue au cours du sommeil • La PA s’élève modérément avec l’activité de l’organisme : – Exercice physique, – Émotion, activité intellectuelle – Période digestive

Attitude pratique Il faut multiplier les mesures (et ne pas se contenter d’une seule mesure) pour poser le diagnostic d’HTA.

III. Méthodes de mesure de la PA A. Méthode indirecte Par la méthode auscultatoire (stéthacoustique), en général au membre supérieur



• Un brassard de taille adapté est placé à la partie moyenne du bras. • Relié à une poire (gonfler le brassard) et à un manomètre de contrôle. • On gonfle le brassard jusqu'à une pression > PA systolique : il n’ y a pas d’écoulement sanguin • Le brassard est dégonflé progressivement Lorsque la pression du brassard devient juste inférieure à la PA systolique, l’artère s’ouvre légèrement avec un flux turbulent et intermittent et qui engendre des vibrations que l’on perçoit par le stéthoscope (bruit de Korotkoff). • La pression à laquelle on entend le premier bruit est la PA systolique.

• Quand on dégonfle d’avantage, le sang s’écoule dans le brassard pour une durée de plus en plus grande à chaque cycle • Quand la pression du brassard devient inférieure à la PAD : l’artère est ouverte et le flux devient laminaire : disparition des bruits • Les bruits que l’on perçoit quand on mesure la PA ne sont pas les bruits du cœur, mais les vibrations produites par l’écoulement du sang turbulent dans l’artère partiellement comprimée

B. Méthode directe : PA sanglante A l’aide d’un cathéter muni d’un capteur de pression introduit dans une artère périphérique (radiale, fémorale) ou dans l’aorte

III. Les facteurs déterminants de la PSA PA = Dc x Resis périph Total

1)Débit cardiaque : FC x VES • L’augmentation du débit cardiaque => augmentation de la PA (si R restent stables) • FC : réglée par le SNA • VES Dépend : – la précharge : VTD (retour veineux et de la compliance du ventricule) – la post charge (RVT) – inotropisme : système sympathique

2) Le système artériel • • • les grosses artères : compliants les petites artères et artérioles = vaisseaux résistifs Loi de poiseuille : écoulement laminaire dans un tube linéaire R = 8 µL / ∏ r 4 • • L’augmentation de la viscosité sanguine => augmentation des résistances. Le déterminant principal des résistances est le diamètre des artères.

a) Le contrôle extrinsèque Nerveux : – Les vaisseaux ont une innervation quasi exclusivement sympathique. – Deux types de récepteurs : – alpha 1 = vasoconstricteurs – bêta 2 = vasodilatateurs – Selon le type de récepteur prédominant, la réponse sera une vasoconstriction ou une vasodilatation.

b) Humorale : effet endocrine, paracrine et autocrine • Les systèmes vasoconstricteurs : • Adrénaline : vasoconstriction par les récepteurs alpha • SRAA : angiotensine = puissant vasoconstricteur • ADH : effet vasoconstricteur à forte doses • Autres : endothéline, thromboxane A 2 • Les systèmes vasodilatateurs : • FAN, Bradykinine, Prostacycline, NO…

3) La volémie • • • Les variations de la volémie s’accompagnent de variations dans le même sens de la PA. La volémie dépend de deux types de facteurs : – Facteurs extravasculaires C’est le rôle du rein qui adapte la filtration glomérulaire et la réabsorption HS. Il est le site d’action des hormones : Aldostérone ; ADH et le FAN – Facteur vasculaire • Importance des échanges liquidiens au niveau des capillaires : le débit de filtration augmente quand la pression endovasculaire (pression hydrostatique) augmente.

IV. Régulation de la PA • • Plusieurs mécanismes d’importance variable interfèrent et déterminent la valeur définitive de la PA Ces mécanismes sont le plus souvent classés selon le délai de mise en jeu

Mécanisme immédiat de la PA fait intervenir le SNA Délai < 1 minute. Cette régulation met en jeu : – Des barorécepteurs : qui ont une activité tonique et agissent dans toutes les circonstances. – Des chémorécepteurs : sensibles à la Pa. O 2 a Pa. CO 2 et le p. H, sont mis en jeu seulement dans des situations d’urgence

Les mécanismes d’action rapides sont effaces dans l’heure • Parmi eux – 1 mécanisme humoral : l’activation de l’angiotensine II et la sécrétion d’adrénaline / MS – 1 phénomène mécanique : relâchement du tonus musculaire vasculaire

Les mécanismes retardés : efficaces au bout de plusieurs heures ou qq jours – Hormones : aldostérone et ADH essentiellement qui agissent sur le volume sanguin total en régulant l’excrétion rénale HS.

Remarque La régulation de la PA = résultat de la superposition et complémentarité de différents niveaux de commandes et mécanismes : – Mécanisme nerveux = régulation instantanée – Mécanisme hormonal intervient dans les situations chroniques.

A. Contrôle nerveux = la régulation réflexe • Sollicité en permanence, assure la constance de la PA en jouant sur le débit cardiaque et les RVT • Son mode d’action fait intervenir des modifications instantanées : – FC – Tonus vasomoteur périphérique.

Ce circuit réflexe dépend du SNA fait intervenir : • Récepteurs : barorécepteurs et chémorécepteurs • Voie afférente : emprunte les nerfs IX (glossopharyngien) et X (vague) vers le tronc cérébral. • Centres : bulbaires (le centre vasomoteur (sympathique) et le centre cardioinhibiteur (parasympathique)) • Voie efférente : fibres nerveuses sympathiques et parasympathiques (X) • Effecteurs : cœur (NS et myocarde Ventriculaire), artérioles



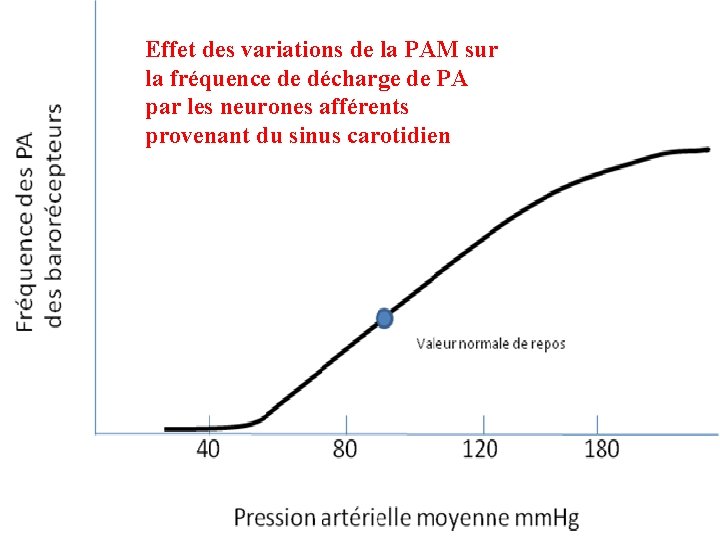
1) Les récepteurs • Barorécepteurs : • • • Situés dans l’épaisseur de la paroi artérielle de la crosse aortique et de la bifurcation carotidienne (sinus carotidien) = Mécanorécepteurs : Sensibles à la tension développée dans la paroi artérielle (tensorécepteurs sensibles à l’étirement pariétal) et qui est proportionnelle à la Pression artérielle. Ils ont une activité tonique (déchargent en permanence) : ils commencent à décharger à partir d’une pression seuil de 50 mm. Hg et se saturent à partir de 180 mm. Hg.


Effet des variations de la PAM sur la fréquence de décharge de PA par les neurones afférents provenant du sinus carotidien

Note pratique • Lors du passage en orthostatisme, la fréquence de décharge diminue immédiatement ce qui prévient l’hypotension • la stimulation manuelle : par massage carotidien : hypotension majeure avec bradycardie voir arrêt cardiaque.

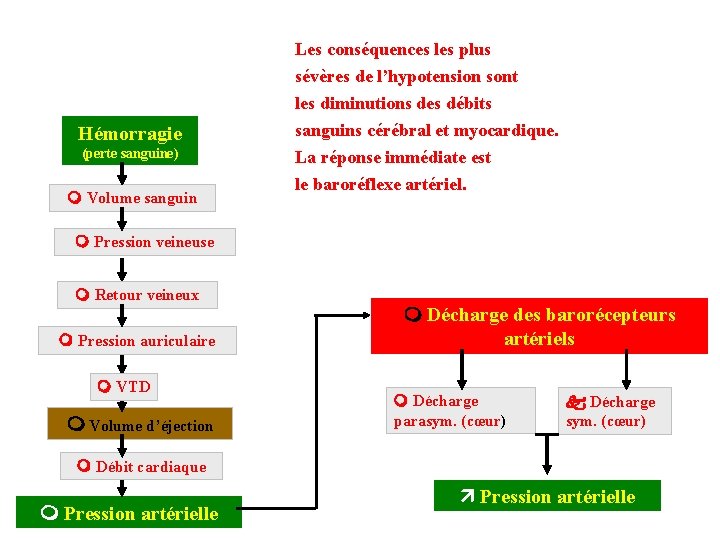
Hémorragie (perte sanguine) Volume sanguin Les conséquences les plus sévères de l’hypotension sont les diminutions des débits sanguins cérébral et myocardique. La réponse immédiate est le baroréflexe artériel. Pression veineuse Retour veineux Pression auriculaire VTD Volume d’éjection Décharge des barorécepteurs artériels Décharge parasym. (cœur) Décharge sym. (cœur) Débit cardiaque Pression artérielle

• Les chémorécepteurs : – Sensibles à la Pa. O 2, Pa. CO 2 et PH – Interviennent dans des situations d’urgence : Pa. O 2 < 75 mm. Hg

2) Les centres • Siègent au niveau du bulbe et du pons • Au niveau du bulbe le noyau du faisceau solitaire : reçoit les afférences en provenance du nerf glossopharyngien et du nerf X.

• Il est en relation étroite avec : – Le centre cardioinhibiteur (= dépresseur) qui correspond au noyau dorsal du X. De ce centre partent les fibres parasympathiques cardiomodératrices destinées au cœur (↓FC). – Le centre vasomoteur et cardioaccelerateur (presseur) De ce centre partent les voies efférentes sympathiques qui empruntent la ME entre D 1 et D 4 et destinées au cœur (↑ FC et inotropisme) et aux vaisseaux de façon généralisée.

NS = noyau solitaire ; NDV = noyau dorsal du vague SR = substance réticulée

3) Mise en jeu a) Activité tonique de base : – Au repos, il existe une activité tonique permanente à la fois : • Du SN sympathique vers les vaisseaux = action vasoconstrice tonique et généralisée = tonus sympathique de base, et vers le cœur • Du SN parasympathique vers le cœur (qui est prédominante sur le tonus sympathique)

• Il existe 3 types de territoires vasculaires selon l’importance du tonus sympathique : – au niveau cérébral et rénal : pas de tonus vasoconstricteur (autorégulation myogénique) – au niveau musculaire : tonus vasoconstricteur modéré – au niveau cutané et splanchnique : tonus VC très important.

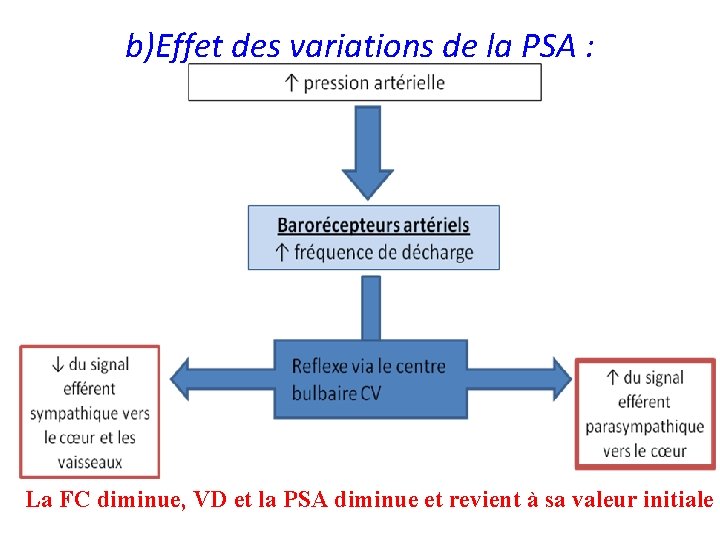
b)Effet des variations de la PSA : La FC diminue, VD et la PSA diminue et revient à sa valeur initiale

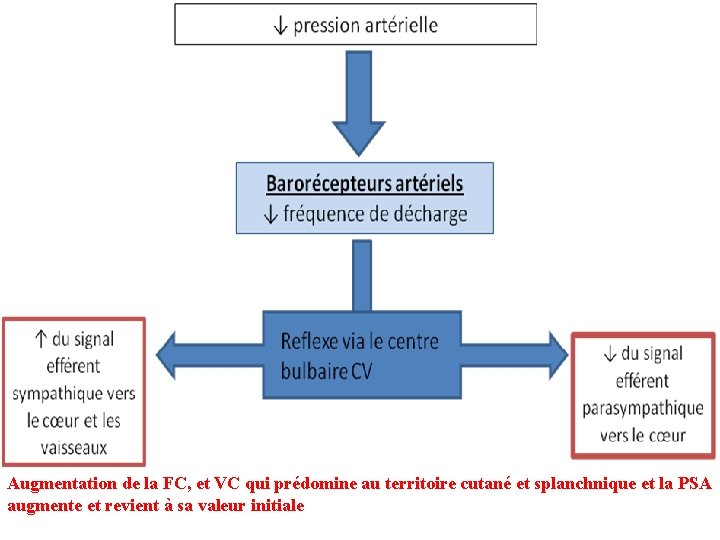
Augmentation de la FC, et VC qui prédomine au territoire cutané et splanchnique et la PSA augmente et revient à sa valeur initiale

Remarque • Le baroréflexe fonctionne essentiellement comme un régulateur à court terme de la pression artérielle. • Il est activé instantanément par toute modification de la pression artérielle et tend à ramener rapidement la pression artérielle à la normale. • Mais si la pression artérielle dépasse son point de réglage pendant plus que qq jours (élévation prolongée de la PA ) les barorécepteurs s’adaptent à ce nouveau niveau de pression. C'est-à-dire que leur fréquence de décharge diminue pour un niveau de pression donné.

B. Contrôle humoro-hormonal : régulation à moyen et long terme • Les barorécepteurs s’adaptent aux variations chroniques de la PA et ne peuvent donc régler à long terme le niveau de PSA.

1) Régulation à moyen terme : • Elle fait intervenir des hormones qui agissent sur la vasomotricité soit par un effet VC (MS et SRAA) ou VD (kinines) • Le Rôle de l’endothélium est important dans cette régulation et doit être souligné, avec des substances VC et VD • Leur délai d’action est rapide < 1 h

a) Rôle de la médullosurrénale • En situation de stress, le système sympathique stimule la médullosurrénale qui sécrète la NA et surtout l’adrénaline. • Ces hormones reproduisent et amplifient l’action du sympathique : – Augmentation de la FC via récepteurs Beta 1 – Vasoconstriction puissante via récepteurs Alpha 1

b) Système rénine-angiotensinealdostérone. • • La rénine est une hormone sécrétée par le rein : cellules granuleuses de l’AA (AJG) Catalyse la transformation de l’Agne en Ag I. L’Ag I est transformée en Ag. II en présence de l’ECA L’Ag. II : le plus puissant vasoconstricteur de l’organisme et stimule la libération de l’aldostérone par la CS

• La rénine est l’élément limitant de ce système puisque l’Agne et l’ECA sont présents en grande quantité • Les stimuli de sécrétion de rénine sont : – Locaux : les cellules de l’AJG se comportent comme des mécanorécepteurs (Pr Art Aff) et des chémorécepteurs (charge sodée au niveau de la macula densa). – Généraux : la stimulation sympathique, FAN • Application : IEC et les ARA II utilisés dans le traitement de l’HTA

c) Système des kinines • Ses effets s’opposent point par point à ceux du SRAA. • La bradykinine : puissant vasodilatateur et effet natriurétique. • Elle est dégradée par l’ECA (enzyme commune aux 2 systèmes)

d) Les facteurs endothéliaux • L’endothélium synthétise et secrète des substances vasoactives sous l’influence de divers stimuli. • Ces substances ont un effet paracrine (local) et endocrine (à distance).

• Certaines de ces substances sont vasodilatatrices : – NO (synthétisé à partir de la L arginine par le NO synthétase) – Prostacycline PGI 2 (à partir de l’acide arachidonique sous l’action de la COX) – EDHF : facteur endothélial hyperpolarisant. • Les substances vasoconstrices : – Endothéline – Thromboxane A 2

2) La régulation à long terme • = régulation de la volémie par le rein. • Le rein est l’organe cible d’hormones qui modifient l’excrétion HS

L’aldostérone • Hormone stéroïde synthétisée et sécrétée par la CS. • Agit sur le rein essentiellement : TCD et partie proximale du tube collecteur • Entraîne une réabsorption HS avec excrétion d’ions K+ et H+ (augmente la synthèse et l’activité de la pompe Na/K ATP ase) : alcalose hypokaliémique

Les stimuli de sécrétion de l’aldostérone sont : – L’angiotensine II : le plus puissant stimulus – La kaliémie : hyperkaliémie stimule la libération d’aldostérone et l’hypokaliémie l’inhibe – L’ACTH : stimule la libération de l’aldostérone (mais surtout des GC)

L’ADH • Hormone peptidique post hypophysaire (sécrétée par les noyaux SO et PV de l’hypothalamus et stockée dans des granules sécrétoires dans la post hypophyse) • Agit sur le rein : augmente la perméabilité à l’eau libre du tube collecteur avec réabsorption hydrique (urines concentrées). A très forte dose, elle a un effet vasoconstricteur.

Stimuli de sécrétion de l’ADH : – Osmorécepteurs hypothalamiques : sensibles à l’osmolarité plasmatique. Toute variation de l’osmolarité > 280 mmol /l s’accompagne d’une variation dans le même sens de la sécrétion d’ADH – Les barorécepteurs artériels et les volorécepteurs des oreillettes interviennent également dans la sécrétion d’ADH.


Le FAN • Peptide synthétisé par les myocytes des oreillettes • Effet diurétique et natriurétique: – augmentation du DFG (vasodilatation artériole afférente) et de l’excrétion urinaire de Na+ – supprime l’action du SRAA et de l’ADH • Stimulus de sécrétion : volorécepteurs au niveau myocytes des oreillettes (sensibles à l’étirement)

 Positive orthostatics
Positive orthostatics Rgulation
Rgulation Rgulation
Rgulation Daprs
Daprs Rgulation
Rgulation Zakaria chowdhury
Zakaria chowdhury Fareed zakaria american dream
Fareed zakaria american dream Zakaria rhani
Zakaria rhani Sahar zakaria
Sahar zakaria Zakaria abdulla
Zakaria abdulla Ober's test
Ober's test Pression artérielle sanglante
Pression artérielle sanglante Bar absolu en bar relatif
Bar absolu en bar relatif Carte l'eau en espagne une ressource rare sous pression
Carte l'eau en espagne une ressource rare sous pression Circuit graissage moteur
Circuit graissage moteur Pression partielle formule
Pression partielle formule Pression grandeur scalaire ou vectorielle
Pression grandeur scalaire ou vectorielle Les unités de la pression
Les unités de la pression Groupe de maintien de pression ou vase d'expansion
Groupe de maintien de pression ou vase d'expansion Pression artérielle sanglante
Pression artérielle sanglante Falcique
Falcique Ventilation artificielle
Ventilation artificielle Pression limite nette équivalente
Pression limite nette équivalente Circuit basse pression moteur diesel
Circuit basse pression moteur diesel Barorécepteur et chémorécepteur
Barorécepteur et chémorécepteur Loi de dalton
Loi de dalton Moyenne pression atmosphérique
Moyenne pression atmosphérique Cloison interalvéolaire
Cloison interalvéolaire Mesure de la pression d'un gaz enfermé
Mesure de la pression d'un gaz enfermé Responsabilité ide
Responsabilité ide Circulation sanguine
Circulation sanguine Phlegmatic personality weaknesses
Phlegmatic personality weaknesses Ponction sanguine
Ponction sanguine Entp
Entp Céphalhématome
Céphalhématome Choloric
Choloric Fusain sanguine
Fusain sanguine Facteur rhésus
Facteur rhésus Lovset manoeuvre
Lovset manoeuvre Immunodeprimme
Immunodeprimme