ASPECTOS LEGALES EN ONCOLOGA EL CONSENTIMIENTO INFORMADO J






























- Slides: 33

ASPECTOS LEGALES EN ONCOLOGÍA: EL CONSENTIMIENTO INFORMADO J. Feliu S. Oncología Médica H. La Paz-Madrid

El Consentimiento Informado Proceso de interacción entre médico y enfermo destinado a tomar decisiones clínicas

Consentimiento Informado: Orígenes Relación de paternalismo El médico tenía el deber de hacer el bien al paciente, y éste el de aceptar “Todo para el enfermo pero sin contar con el enfermo” Principio de autonomía (Kant s. XVIII) El individuo tiene derecho a decidir por sí mismo de acuerdo a sus principios morales, valores y creencias El médico como protector y defensor de la autonomía del enfermo

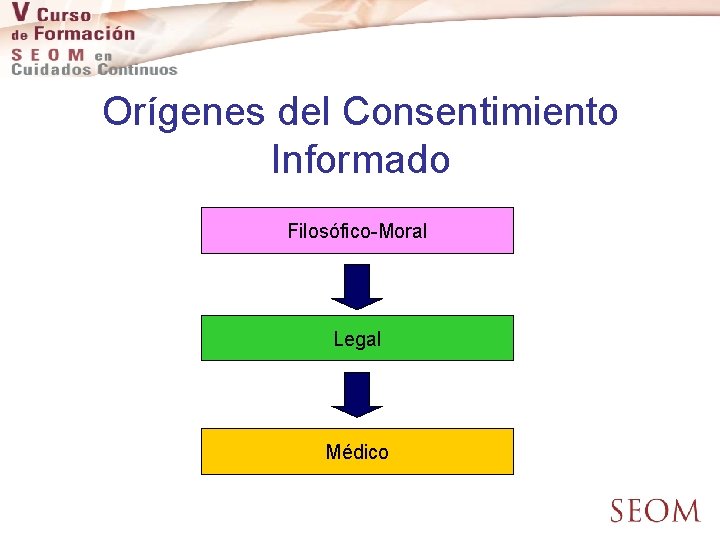
Orígenes del Consentimiento Informado Filosófico-Moral Legal Médico

Ley de Autonomía del Paciente (Artículo 1) • Se requiere el consentimiento previo del paciente antes de cualquier actuación • Se reconoce al paciente el derecho a decidir entre las opciones clínicas disponibles tras recibir la pertinente información • Se impone el deber a los profesionales de respetar las decisiones adoptadas libre y voluntariamente por el paciente Ley 41/2002

Consentimiento Informado • Respeto a la dignidad de la persona • Acto clínico: – Garantiza el conocimiento del paciente – Asegura la colaboración del mismo • Requisito legal: – Da validez jurídica al tratamiento Se considera que el CI es un contrato que regula la relación médico-enfermo

Consentimiento Informado • Tiene dos etapas: – Información sobre el proceso terapéutico – Decisión: puede incluir la firma de un documento

Elementos del Consentimiento Informado • • • Voluntariedad Capacidad Información Comprensión Decisión Del Carmen MG, Joffe S. The Oncologist 2005; 10: 636 -641

Voluntariedad • El paciente debe estar libre de presiones – Médico – Familia • El médico debe aclarar dudas y presentar opciones El médico puede recomendar un tratamiento, pero no imponerlo

Capacidad • Es la facultad del enfermo para poder tomar decisiones sobre su propia salud – Capacidad para elegir – Capacidad para entender la información relevante – Capacidad para apreciar su situación y sus consecuencias • Competencia: se refiere a la capacidad legal de la. Nipersona para tomar decisiones la gravedad de la enfermedad ni la intensidad del dolor de la autonomía, – A los condicionan 15 años se el esejercicio capaz pero no se es competente sino la preservación de las capacidades básicas desde el punto de vista legal

La Información al Paciente • La información es un requisito del consentimiento Somos libres sólo si conocemos y en proporción a nuestro conocimiento. No hay libertad sin elección, y no hay elección sin conocimiento… B. Cardozo; The paradox of Legal Science. pp 317 -8

La Información • La eficacia del consentimiento del paciente se halla supeditada a que el médico cumpla con su deber de informar • Es un requisito previo a la prestación del consentimiento informado • Debe facilitarse con antelación suficiente para que el enfermo pueda reflexionar y elegir libremente Ley LCy. L 8/2003 artículo 17. 3

¿A Quién Informar? • El paciente es el sujeto y el dueño de la información y tiene derecho a recibir esta información • Si el paciente renuncia a este derecho, se informará a “las personas vinculadas a él por razones familiares o de hecho” siempre que el paciente lo permita expresamente Se admite que en enfermedades graves se puede revelar a los allegados la información necesaria para asegurar la mayor calidad de los cuidados

La Información como Herramienta Terapéutica • Reduce el miedo y la incertidumbre • Permite al paciente tomar decisiones y controlar su vida • Fortalece la relación médico-paciente

La Información Terapéutica • Se refiere a: “Todo dato, cualquiera que sea su forma, clase o tipo, que permite adquirir o ampliar conocimientos sobre el estado físico y la salud de una persona, o la forma de preservarla, cuidarla, mejorarla o recuperarla” Ley de Autonomía del Paciente Artículo 3

Información Terapéutica • Diagnóstico • Pronóstico • Evolución previsible • Alternativas terapéuticas e indicación de la terapia más eficaz • Información sobre riesgos / beneficios y efectos Ley General de Sanidad secundarios ¿Calidad de vida?

Información Terapéutica • Comunicar todo riesgo que potencialmente afecte a la decisión del enfermo – Las consecuencias relevantes o de importancia que la intervención origina con seguridad – Los riesgos relacionados con las circunstancias del paciente – Los riesgos probables conforme al estado de la ciencia – Las contraindicaciones Ley de Autonomía del Paciente: art 10. 1

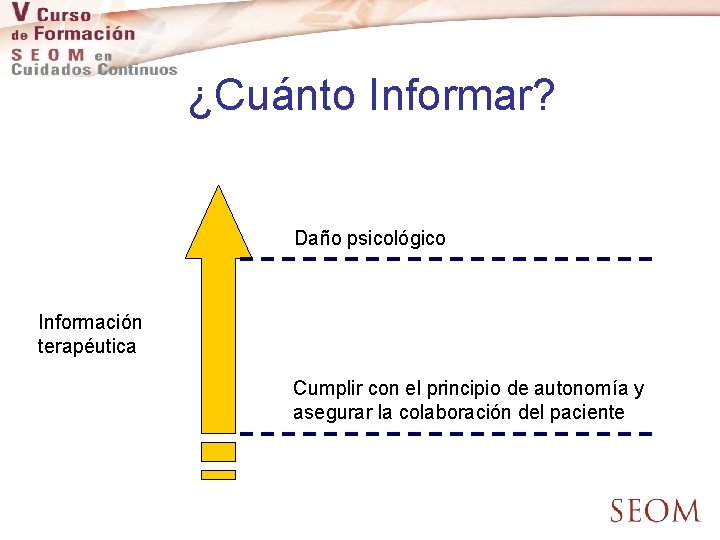
¿Cuánto Informar? Daño psicológico Información terapéutica Cumplir con el principio de autonomía y asegurar la colaboración del paciente

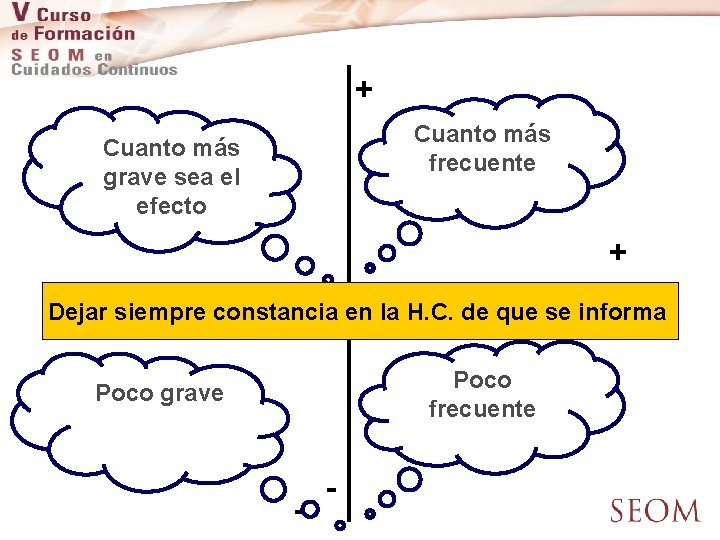
+ Cuanto más frecuente Cuanto más grave sea el efecto + Dejar siempre constancia en la H. C. de que se informa Poco frecuente Poco grave - -

¿Cuánto debemos Informar? • Debe informarse de las consecuencias y riesgos “típicos” y no sobre los “excepcionales o atípicos” • Informar de los riesgos infrecuentes que tengan consideración de “muy graves” • No hay un criterio estadístico para decidir hasta dónde informar • Debe informarse de “riesgos patognomónicos” del tratamiento (aunque se den en <1%) P. ej: tiroidectomía y lesión del recurrente ¿Informamos del riesgo de muerte tóxica por la QT? Se incurre en responsabilidad legal si se minimiza el peligro, ya que el paciente puede adoptar una decisión contraria a sus intereses

Información Equilibrada Información disuasoria= Consentimiento asustado Cuando se lleva el principio de autonomía hasta el extremo de convertirlo en una verdad absoluta, sin excepciones, puede llevar a aberraciones, al menos tan graves como las del paternalismo benevolente D. Gracia en Fundamentos de Bioética 1989, p 187

Consentimiento Informado: Contenido • Cuanto menos necesario sea un tratamiento, más rigurosa debe ser la información • Cuanto más novedoso y peligroso sea una tratamiento, mayor debe ser la información • Deseo de información del paciente • Temperamento y comorbilidades: ansiedad, excepticismo, pluripatología… Skene L, Smallwood R. BMJ 2002; 324: 39 -41

¿Informar sobre Diagnósticos y Pronósticos Fatales? En USA se informa completamente al 98% de los pacientes, en España al 30% “La devastación psicológica causada por un diagnóstico comunicado de forma inadecuada puede ser no menos grave que los errores quirúrgicos o de medicación” Sanz Ortiz

Privilegio o Necesidad Terapéutica (Verdad soportable) • Es la facultad del médico de no suministrar una información completa con el fin de evitar un previsible empeoramiento del estado de salud del paciente o una decisión inadecuada • Verdad soportable: decir la verdad al paciente según su disposición y capacidad para soportar la información (proceso continuado, esperar al momento adecuado, no engañar ni cerrar esperanzas) • Debe dejarse constancia razonada de las circunstancias en la historia y se informará a las personas vinculadas al paciente Convenio relativo a los derechos humanos. Oviedo 1997. Art. 10

Consentimiento sin Información Previa (Derecho a no ser Informado) • El paciente puede renunciar a su derecho a ser informado, pero debe conocer que: – Los médicos tienen el deber de revelar al paciente información sobre su tratamiento – No se puede suministrar un tratamiento sin su consentimiento – El paciente tiene el derecho de tomar decisiones sobre su tratamiento Ley de Autonomía del Paciente: art 4. 1

Comprensión • • El paciente debe entender la información Utilizar lenguaje sencillo Requiere tiempo No basta con el formulario de C. I. Que el CI sea realmente “informado” depende de que el paciente haya comprendido lo que se le explica

Decisión • Es la culminación del diálogo médico-paciente • “Será verbal por regla general” • “Se prestará por escrito en procedimientos que supongan riesgos o inconvenientes de notoria y previsible repercusión negativa sobre la salud del paciente” LAP, art 8. 2 • Debe dejarse siempre constancia por escrito del proceso Se ha generalizado el historia consentimiento escrito para salvaguardarse de informativo en la clínica No debe sustituir a la información verbal posibles reclamaciones, ya que el médico debe probar que ha informado Ley de Autonomía del Paciente: art 4. 1

Decisión Yo(nombre y apellidos). . . . . He recibido suficiente información sobre el tratamiento He comprendido las explicaciones que me han facilitado en un lenguaje claro y sencillo He podido hacer preguntas sobre el tratamiento y me han aclarado todas las dudas que he planteado He hablado con: . . (nombre del médico). . . Comprendo que, en cualquier momento y sin necesidad de dar explicación, puedo revocar el consentimiento que ahora presto ninguna Por ello, manifiesto que estoy satisfecho con la información recibida y que comprendo el alcance y los riesgos del tratamiento. Y en tales condiciones CONSIENTO En que se me administre el tratamiento con quimioterapia Fecha y firma del participante Fecha y firma del médico R. De Lorenzo et al. El consentimiento informado en Oncología Médica. SEOM 2005

Consentimiento Informado: Tiempo • Debe prestarse antes del acto médico – Tiempo suficiente para reflexionar (no inmediatamente antes del tratamiento) • Se ciñe a una actuación concreta • En enfermedades crónicas (oncológicas) con modificaciones en los tratamientos, se precisan nuevos consentimientos (información continuada) • Es temporal y revocable sin sujeción a ninguna formalidad

Excepciones al CI • Cuando existe riesgo inmediato y grave para la integridad física o psíquica del enfermo y no es posible conseguir su autorización • Cuando existe riesgo para la salud pública – Comunicar a la autoridad judicial

Ventajas del Consentimiento Informado Documento fundamental para la medicina defensiva • Mejora las relaciones médico-enfermo • Ayuda a entender mejor al paciente y a su enfermedad • Mejora el cumplimiento del tratamiento

Conclusiones • El Consentimiento Informado es la expresión del principio de la autonomía • La información verbal es un requisito previo al consentimiento • El CI puede ser verbal o escrito: dejar siempre constancia en la historia clínica • Tiene carácter temporal y es revocable • La firma del documento no exime del deber previo de informar

La obtención del consentimiento informado sólo evita la responsabilidad derivada de la omisión del mismo, pero no una posible querella por mala praxis
 Paquete instruccional consentimiento informado
Paquete instruccional consentimiento informado Ley 26 529
Ley 26 529 Aspectos legales en la práctica de enfermería
Aspectos legales en la práctica de enfermería Instituto tecnologico superior de mulege
Instituto tecnologico superior de mulege Consumo informado
Consumo informado Vicios del consentimiento
Vicios del consentimiento Consentimiento tacito
Consentimiento tacito Legales
Legales Matriz de requisitos legales sst 2020
Matriz de requisitos legales sst 2020 Universidad nacional experimental francisco de miranda
Universidad nacional experimental francisco de miranda Enfermero legista
Enfermero legista Frentes geopolíticos de venezuela
Frentes geopolíticos de venezuela Fundamentos legales de la geopolítica venezolana
Fundamentos legales de la geopolítica venezolana Matriz legal ambiental
Matriz legal ambiental Expresiones propias
Expresiones propias Fbgg servicios legales
Fbgg servicios legales Estructura del plan contable
Estructura del plan contable Disposiciones legales
Disposiciones legales Los fundamentos del currículo
Los fundamentos del currículo Gastos financieros
Gastos financieros Ejemplos de aspectos ambientales
Ejemplos de aspectos ambientales Aspectos físicos de portugal
Aspectos físicos de portugal Aspectos positivos
Aspectos positivos Aspectos positivos
Aspectos positivos Aspectos fundamentales del agua
Aspectos fundamentales del agua Aspectos formales de la lengua escrita
Aspectos formales de la lengua escrita Ejemplos de aspectos ambientales
Ejemplos de aspectos ambientales Himno nacional de panama
Himno nacional de panama Ano qu mica
Ano qu mica Cosas tipicamente mercantiles
Cosas tipicamente mercantiles Aspectos positivos del estado
Aspectos positivos del estado Visión guiadora
Visión guiadora Aspectos constructivos de las máquinas sincrónicas
Aspectos constructivos de las máquinas sincrónicas Aas ambiental
Aas ambiental