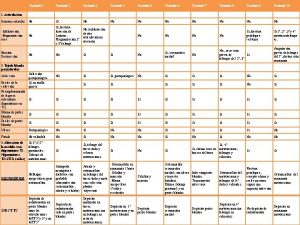
MOTIVO DE INGRESO n Paciente de 85 aos



















- Slides: 24

MOTIVO DE INGRESO n Paciente de 85 años remitida a nuestra unidad desde UCE con el diagnóstico de SHOCK SÉPTICO de probable origen urinario, para tratamiento endovenoso con antimicrobianos.

ANTECEDENTES PERSONALES n n -Demencia de tipo degenerativo (enfermedad de Alzheimer) diagnosticada desde hace varios años por neurólogo de zona. Dependencia absoluta para la ABVD y deterioro cognitivo severo. Inmovilismo con encamamiento permanente desde hace 1 año. -Diabetes mellitus tipo II en tratamiento con insulina que administra la familia (Insulatard flexpen 14 U en desayuno). -Portadora de marcapasos desde noviembre de 1998 por bloqueo AV completo. -En los últimos 3 meses ha acudido 7 veces a urgencias médicas del hospital y ha ingresado en dos ocasiones.

EPISODIO ACTUAL n n Según la familia desde hace 4 o 5 meses ha ido disminuyendo su capacidad de comunicarse, con mayor dificultad para la deglución y atragantamientos frecuentes, sobre todo con los líquidos, acompañado de mayor somnolencia diurna (duerme la mayor parte del día), agitación nocturna y febrícula las últimas 48 horas. No tiene tos ni dificultad para respirar y depone cada 3 o 4 días con medidas rectales. Según la familia reconoce las caras aunque habla muy poco, sin que sea posible entenderla.

EXPLORACIÓN FISICA n Mal estado general, sequedad de piel y mucosas, caquéctica, TA 80/40, lpm 70 rítmo de marcapasos, Saturación basal de O 2 94%, temperatura 37, 8ºC. Eupnéica, vigil, responde a estímulos físicos con quejidos. Pupilas isocóricas y normorreactivas. No ingurgitación de yugulares. AP: murmullo vesicular conservado con algún roncus aislado. AC: tonos rítmicos son soplos. No focalidad neurológica evidente. Abdomen blando y depresible, no doloroso, sin ascitis, masas ni megalias. Úlcera sacra grado IIIIV. Ligeros edemas tibiomaleolares

PRUEBAS COMPLEMENTARIAS n n n Hemograma: leucocitos 10. 000 (8. 000 neutrófilos), linfocitos 850; Hgb 9, 5 g/dl. Química hemática: urea 120 mg/dl, Cr. 2 mg/dl; Na 139 mmol/L, K 4, 5 mmol/L, glucemia 380 mg/dl; colesterol 120, albúmina 2, 4; PCR 39 mg/L. Urinocultivo: E Urinocultivo: Coli multirresistente. Rx tórax: no tórax: se observan áreas de consolidación parenquimatosa. Ecografía abdominal: hígado, vesícula, bazo y páncreas normales. TAC: atrofia cortico-subcortical e hipoatenuación periventricular en relacion a encefalopatía isquémica crónica. No signos de sangrado, edema ni desplazamiento de la línea media.

VALORACIÓN n n n Valoración funcional: • Barthel 0 /100 • Barthel previo (0/100 desde hace 6 meses) Valoración cognitiva: • Lenguaje ininteligible. Valoración soporte de cuidados • Dos hijas que viven con la paciente y un hijo casado muy implicado en los cuidados. No conflictos familiares. Buen soporte. Altos niveles de ansiedad. No se evaluó Zarit ni HAD.

EVOLUCIÓN 1 n n Demencia de larga evolución, totalmente dependiente para las ABVD, deterioro cognitivo muy grave, trastorno de la deglución con malnutrición y úlceras por presión, que acude por octava vez al hospital en los últimos 3 meses, con empeoramiento progresivo. FAST (Functional Assesment Statgin Tool): 7 d. • > 7 c deterioro funcional severo


EVOLUCIÓN 2 n Se desaconseja nutrición artificial, siguiendo protocolo de nutrición en la demencia avanzada de nuestro hospital y se proponen medidas de confort.


EVOLUCIÓN 3 n n La familia insiste en su preocupación por la alimentación de la enferma porque, además, un médico de urgencias les ha comentado la conveniencia de poner una sonda para que no muera de hambre. Se decide reponer líquidos, administrar drogas vasoactivas y antibioticoterapia endovenosa según antibiograma.

EVOLUCIÓN 4 n n Con estas medidas mejora la paciente y su capacidad para la deglución. Es remitida a UHD para continuar tratamiento antibiótico endovenoso en domicilio, manteniendo nutrición oral con espesantes. En su domicilio se mantiene clínicamente estable y tras completar 10 días de antibioticoterapia endovenosa se remite de nuevo a su EAP conservando nutrición oral a base de dieta triturada y líquidos con espesantes.

EVOLUCIÓN 5 n n Una semana después es remitida de nuevo a urgencias del hospital por el servicio de urgencias extrahospitalarias: alteración de la deglución. Su MAP no ha llegado a visitarla. El médico de urgencias comenta la necesidad de sonda nasogástrica. La familia exige la colocación de una sonda para poder alimentar a su madre.

EVOLUCIÓN 6 n n Se programa una entrevista de los familiares con el médico de UCE junto con el médico y la enfermera de UHD. Se consigue que la familia acepte tratamiento conservador sin sondas aunque mantienen la exigencia de tratamiento antibiótico endovenoso por la aparición de febrícula durante su estancia en el hospital.

EVOLUCIÓN 7 n n n A las 72 horas es remitida de nuevo a la UHD sin haber recuperado la vía oral. Se pacta con la familia mantener el antibiótico endovenoso durante dos días más y retirar si no se observa mejoría; aceptan el inicio de infusión subcutánea continua con buscapina + haloperidol para tratar la agitación y las secreciones respiratorias que comienzan a aparecer. Ya en el domicilio se retira la vía venosa a los días, como se había acordado, sin que se haya observado ningún cambio en su estado clínico. La paciente fallece 5 días después, con buen control de síntomas y ajuste emocional de la familia que percibe que se ha hecho lo correcto.

Ø Ø Ø La demencia es una enfermedad prevalente que afecta a entre el 7 y el 14 % de los mayores de 65 años. Curso impredecible La malnutrición, las úlceras por presión, infecciones urinarias y respiratorias frecuentes y alteraciones de la deglución: Ø indicadores de estadios finales de la enfermedad. Ø Entre los cuidadores es frecuente el malestar emocional, con prevalencia de la sintomatología ansiosa. Esta sobrecarga emocional condiciona la toma de decisiones en las fases finales de la vida de muchos de estos pacientes.

q q La mayoría de los pacientes con demencia fallece en servicios asistenciales convencionales (sondas, vías…. ) La mayoría de estos pacientes debería recibir atención paliativa en la comunidad por los EAP. UHD como equipo de soporte Atención paliativa basada en niveles de complejidad.

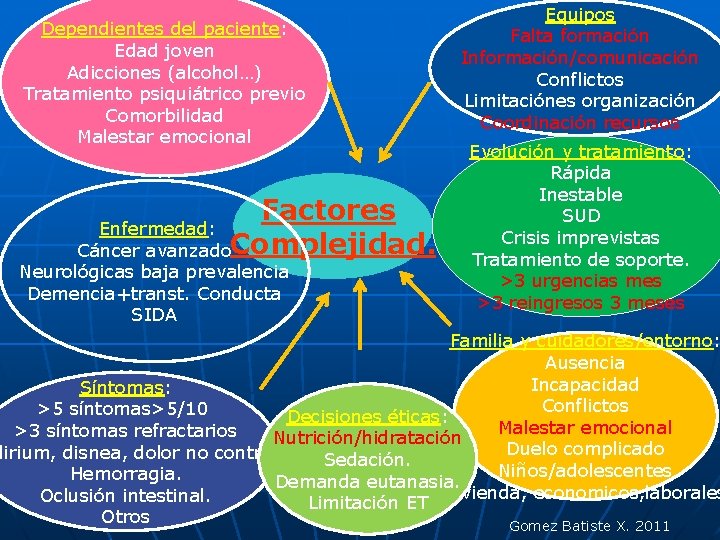
n n En los casos de demencia avanzada la complejidad está relacionada con variables no clínico-biológicas. Mucha complejidad comunitaria.

Dependientes del paciente: Edad joven Adicciones (alcohol…) Tratamiento psiquiátrico previo Comorbilidad Malestar emocional Factores Enfermedad: Cáncer avanzado. Complejidad. Neurológicas baja prevalencia Demencia+transt. Conducta SIDA Equipos Falta formación Información/comunicación Conflictos Limitaciónes organización Coordinación recursos Evolución y tratamiento: Rápida Inestable SUD Crisis imprevistas Tratamiento de soporte. >3 urgencias mes >3 reingresos 3 meses Familia y cuidadores/entorno: Ausencia Incapacidad Síntomas: Conflictos >5 síntomas>5/10 Decisiones éticas: Malestar emocional >3 síntomas refractarios Nutrición/hidratación Duelo complicado lirium, disnea, dolor no control Sedación. Niños/adolescentes Hemorragia. Demanda eutanasia. Vivienda, economicos, laborales Oclusión intestinal. Limitación ET Otros Gomez Batiste X. 2011

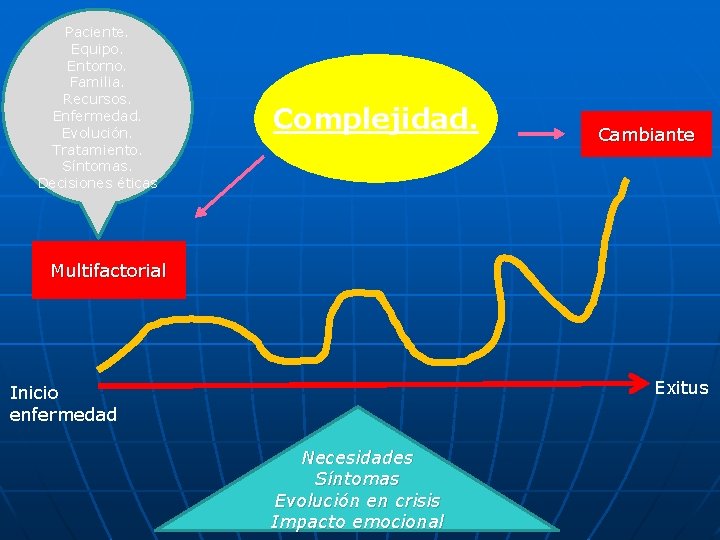
Paciente. Equipo. Entorno. Familia. Recursos. Enfermedad. Evolución. Tratamiento. Síntomas. Decisiones éticas Complejidad. Cambiante Multifactorial Exitus Inicio enfermedad Necesidades Síntomas Evolución en crisis Impacto emocional

Complejidad Casos complejos Situaciones de complejidad. Nuevas demandas y necesidades Paciente de 45 años con oclusion intestinal secundaria a carcinomatosis peritoneal por carcinoma de ovario… Deterioro rápido e imprevisto Aparición de complicaciones Crisis de conocimiento Claudicacion familiar…….

CONCLUSIÓN (I) q q La demencia avanzada es un problema de salud prevalente en nuestra sociedad. Identificación e inclusión de estos pacientes en programas bien estructurados de cuidados paliativos.

CONCLUSIÓN (II) q q q Establecer niveles de complejidad. Mejor ubicación del paciente o la más recomendable, en cada momento evolutivo de la enfermedad. Dependiendo del grado de desarrollo de los cuidados paliativos y los recursos disponibles

Tarea prioritaria de las UHD será liderar un modelo de atención paliativa centrado en las necesidades del paciente y su familia mediante la integración en el proceso asistencial de todos los recursos disponibles.
 Rafael sanguinetti
Rafael sanguinetti Elementos internos del poema
Elementos internos del poema La gerusalemme liberata proemio
La gerusalemme liberata proemio Actitud lirica referencial
Actitud lirica referencial Mcs motivo causa solução
Mcs motivo causa solução Origem destino motivo
Origem destino motivo Objeto lírico del poema tarde en el hospital
Objeto lírico del poema tarde en el hospital Prosa y verso ejemplos
Prosa y verso ejemplos Eu vos anuncio uma grande alegria
Eu vos anuncio uma grande alegria Piececitos gabriela mistral motivo lirico
Piececitos gabriela mistral motivo lirico Y negra te puedo hablar
Y negra te puedo hablar Motivo narrativo
Motivo narrativo Motivo torpe
Motivo torpe Qué es la estrofa
Qué es la estrofa Reformuladores rectificativos
Reformuladores rectificativos Licenziamento schema riassuntivo
Licenziamento schema riassuntivo Objeto lirico y motivo lirico
Objeto lirico y motivo lirico Características de la épica
Características de la épica Motivo de consulta
Motivo de consulta Costo marginal formula
Costo marginal formula Sirh nuevo ingreso
Sirh nuevo ingreso Teoria del ingreso
Teoria del ingreso Ingreso al sistema web res. 1102-404 y res. 785
Ingreso al sistema web res. 1102-404 y res. 785 Sirh nuevo ingreso
Sirh nuevo ingreso Elasticidad arco promedio
Elasticidad arco promedio