Sammanfattning av nationellt vrdprogram fr cervixcancerprevention Kolposkopi utredning


































- Slides: 42

Sammanfattning av nationellt vårdprogram för cervixcancerprevention

Kolposkopi – utredning, behandling och behandlingskontroll Fördjupning

Kolposkopistens roll

Kolposkopi – screeningens nålsöga

Säkerhet och kunskapskrav för kolposkopi • Inga moderna metaanalyser har gjorts om sensitivitet. Prestanda förefaller likvärdiga med många andra diagnostiska metoder, t. ex. röntgen. • Kolposkopi är en subjektiv metod och har vissa metodologiska svagheter. • Erfarenhet och del av kvalitetssäkrat system är väsentliga. • Vårdprogrammet ställer inte krav på expertis – men professionalitet.

NVP: Kolposkopimottagningen bör ha • Dysplasiansvarig gynekolog • Team • Bilddokumentation • Multidisciplinära konferenser

NVP: Kolposkopisten bör ha • Minst 3 -dagarskurs • 20 undersökningar under handledning • Minst! 50 undersökningar per år • Minst! 25 behandlingar per år • Ej certifiering men dokumentation

Principer för kolposkopisk utredning i vårdprogrammet • Tryggt, empatiskt omhändertagande. • Allt ryms inte i flödesscheman. Tänk också själv. • Optimera antalet kolposkopiundersökningar. – Övrig provtagning hos dysplasibarnmorska. • Skyddsnät för underdiagnostik. • Minimera bieffekter. • NVP differentierar inte olika HPV-typer, men tänk kliniskt. – HPV 16 ger högst risk

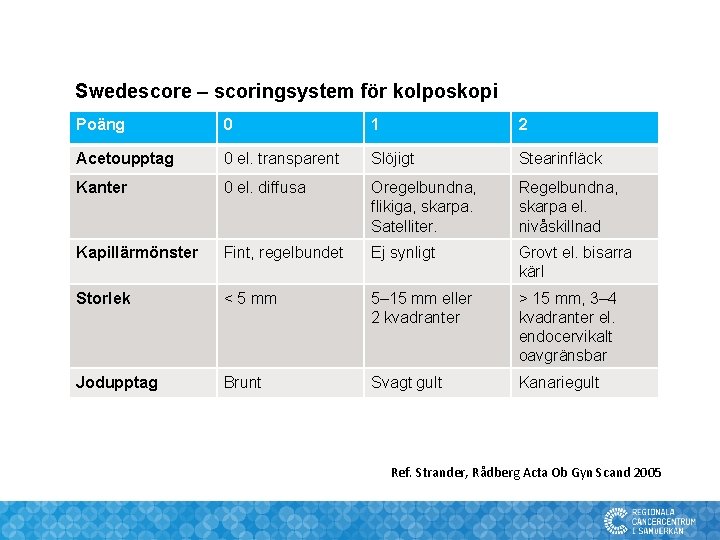
Swedescore – scoringsystem för kolposkopi Poäng 0 1 2 Acetoupptag 0 el. transparent Slöjigt Stearinfläck Kanter 0 el. diffusa Oregelbundna, flikiga, skarpa. Satelliter. Regelbundna, skarpa el. nivåskillnad Kapillärmönster Fint, regelbundet Ej synligt Grovt el. bisarra kärl Storlek < 5 mm 5– 15 mm eller 2 kvadranter > 15 mm, 3– 4 kvadranter el. endocervikalt oavgränsbar Jodupptag Brunt Svagt gult Kanariegult Ref. Strander, Rådberg Acta Ob Gyn Scand 2005

Px: Alltid? Hur många? • Normal kolposkopi: Van kolposkopist kan avstå från px om indexprov är LSILcyt/ASCUS (undantag persisterande HPV). • Avvikande kolposkopi: Motivera om px inte tas. • Inga rekommendationer om antalet px

Hur värdera endocervix? • Varken borstprov eller cervixabrasio når ner i kryptor. Excision krävs för helt säker diagnostik. – Cytobrush har likvärdig eller bättre sensitivitet än curettage (40– 95 %). Små studier. – Curettage är ofta smärtsamt. • Cytobrush endocervikalt vid utredning av skivepitelatypi och ofullständig kolposkopi. • Curettage efter cylinderexcision av AIS.

Cytologisk skivepitelatypi och ofullständig kolposkopi • Åtgärder för att förbättra kolposkopin: – Östrogen lokalt eller systemiskt – Cytotec • LSILcyt: Ny cytologi, ev. fraktionerat – olika handläggning efter ålder. • Excision om HSILcyt/ASC-H. • Excision vid persisterande HPV.

Kolposkopiundersökningen • Cellprov om > 3 månader sedan indexprov. • Swedescore rekommenderas. • När dysplasibarnmorska följa upp – skriv tydlig ordination vid olika utfall i journalen. • Rapportering till Cytburken, via cytremissen om prov tas: – Att kolposkopi är gjord. – Bedömning av fynd (höggradig lesion, låggradig lesion, normalfynd eller ofullständig kolposkopi). – Typ av TZ. – Totalpoäng Swedescore.

Indexcytologi: LSILcyt eller ASCUS • Kolposkopi 3– 4 månader efter indexprov om > 27 år. • Kolposkopi inom 6 månader om 23– 27 år. • Nytt cellprov med dubbelanalys.

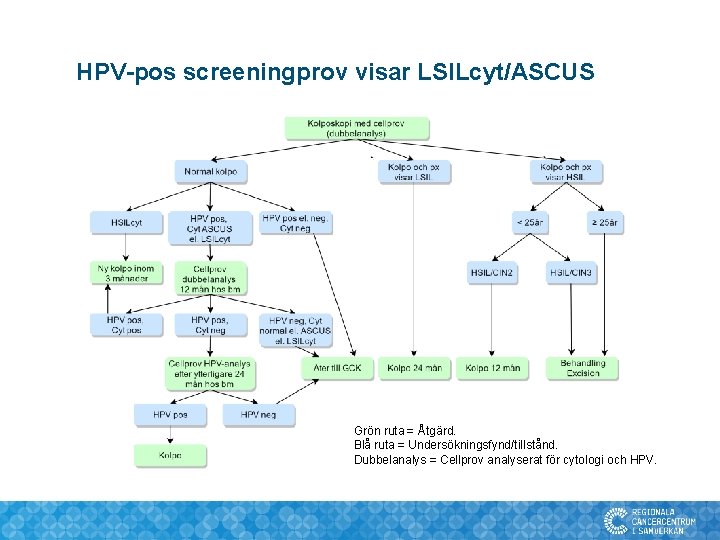
HPV-pos screeningprov visar LSILcyt/ASCUS Grön ruta = Åtgärd. Blå ruta = Undersökningsfynd/tillstånd. Dubbelanalys = Cellprov analyserat för cytologi och HPV.

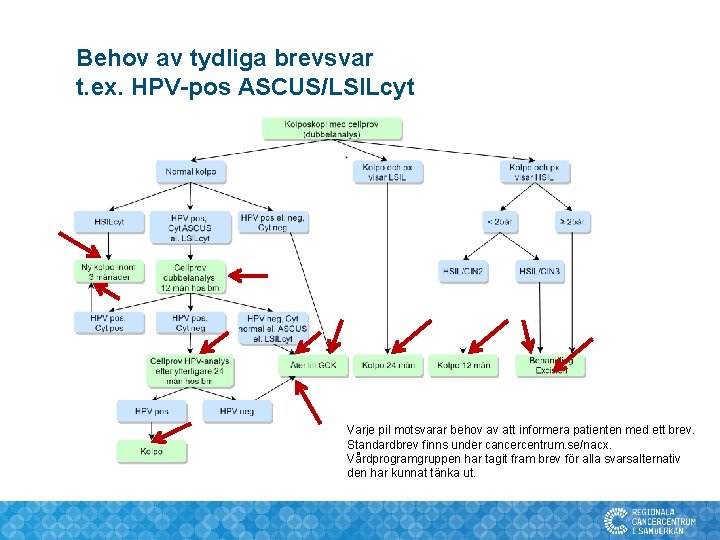
Behov av tydliga brevsvar t. ex. HPV-pos ASCUS/LSILcyt Varje pil motsvarar behov av att informera patienten med ett brev. Standardbrev finns under cancercentrum. se/nacx. Vårdprogramgruppen har tagit fram brev för alla svarsalternativ den har kunnat tänka ut.

Persisterande HPV-infektion • > 2, 5 år. • Utreds inom 3 månader. • Alltid px. • 65 % risk för HSIL efter 3 år. • > 90 % risk för HSIL efter 6 år.

Persisterande HPV-infektion

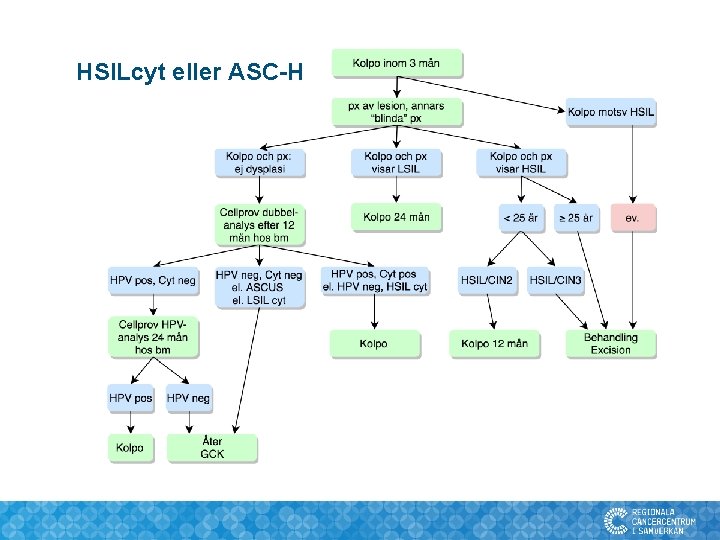
Indexcytologi: HSILcyt eller ASC-H • Kolposkopi inom 3 månader. • Alltid PAD (px eller excision). • Behandling kan utföras utan biopsi om kolposkopiskt fynd stämmer med HSIL.

HSILcyt eller ASC-H

Indexcytologi: (Misstanke om) skivepitelcancer • Kolposkopi utan dröjsmål. • Palpera. Klinisk cancermisstanke? Palpabel tumör? • Excision direkt om lämpligt, annars multipla px. • Vid misstanke om mikroinvasiv cancer: Begär snabbsvar på PAD. • Vid stark klinisk misstanke om cervixcancer: Starta SVF.

Indexcytologi: Körtelcellsatypi eller Atypi i celler av annan/oklar celltyp • Ovanliga i screening. • Risk för cancer motsvarar risken vid HSILcyt. • Risk för senare adenocarcinom även vid negativ utredning med kolposkopi och biopsi. • HPV påvisas inte alltid i adenocarcinom i cervix, men risken för cervixcancer är låg om HPV är negativt. • > 40 år: Exkludera endometriecancer.

forts… Indexcytologi: Körtelcellsatypi eller Atypi i celler av annan/oklar celltyp • Kolposkopi inom 3 månader. • Särskilt erfaren kolposkopist. • Alltid biopsier från TZ och endocervikalt prov. • Ultraljud och endometriebiopsi om > 40 år eller HPV är negativt. • MDK kan vara aktuellt före behandlingsbeslut. • Upprepad utredning (1 år) och lång uppföljning vid normalfynd.

Körtelcellsatypi eller Atypi i celler av oklar/annan celltyp

Indexcytologi: AIS (Adenocarcinoma in situ) eller Misstanke om adenocarcinom • Ovanlig diagnos (2014: 171 fall i Sverige). • 70 % risk för cancer. • Ofta samtidig skivepitelförändring. • Kolposkopi av körtelförändring är svårt och ospecifikt.

forts… Indexcytologi: AIS eller Misstanke om adenocarcinom • Kolposkopi utan dröjsmål. • Särskilt erfaren kolposkopist. • Ultraljud och endometriebiopsi > 40 år. • Hög cylinderexcision av erfaren operatör om initial utredning inte visar endometriecancer.

När utredning visar dysplasi – rekommendera att inte röka • Rökning ökar risken för att utveckla HSIL och cervixcancer. • Risken ökar med tiden och är dubblerad för rökare jämfört med icke-rökare. • Efter rökstopp minskar risken. • Hos rökare persisterar HPV-infektion dubbelt så ofta som hos kvinnor som aldrig rökt.

Aktiv exspektans eller behandling? Aktiv exspektans förutsätter att kvinnan förväntas kunna följa kontrollplan. Att väga in: PAD, ålder, cytologi, kolposkopibild, HPVstatus, framtida fertilitetsönskemål, immunsupprimerande sjukdom/behandling. (Dessutom HPV-typ, rökning, kommentar i PAD/cytologiutlåtande, kvinnans önskemål. . . ) Samråd med patienten

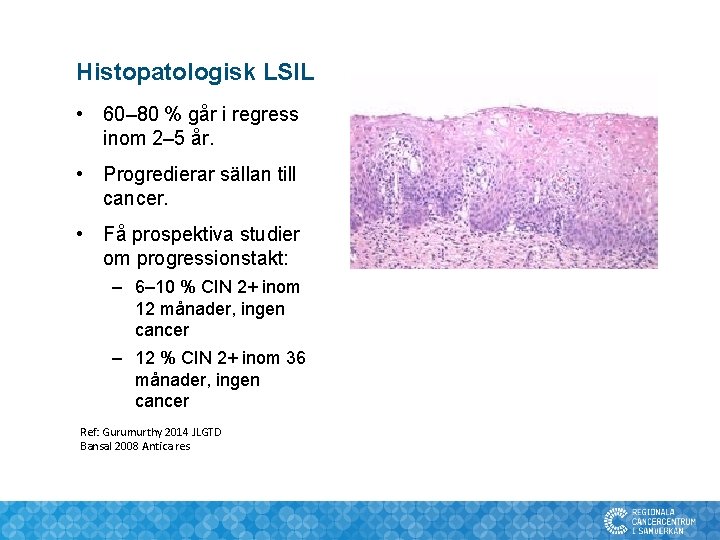
Histopatologisk LSIL • 60– 80 % går i regress inom 2– 5 år. • Progredierar sällan till cancer. • Få prospektiva studier om progressionstakt: – 6– 10 % CIN 2+ inom 12 månader, ingen cancer – 12 % CIN 2+ inom 36 månader, ingen cancer Ref: Gurumurthy 2014 JLGTD Bansal 2008 Antica res

Histopatologisk LSIL: Rekommendationer • Aktiv exspektans. Kolposkopi och cellprov med dubbelanalys med 24 månaders intervall vid persisterande LSIL. • Behandling kan väljas vid avslutat barnafödande och persisterande LSIL, särskilt om kvinnan röker.

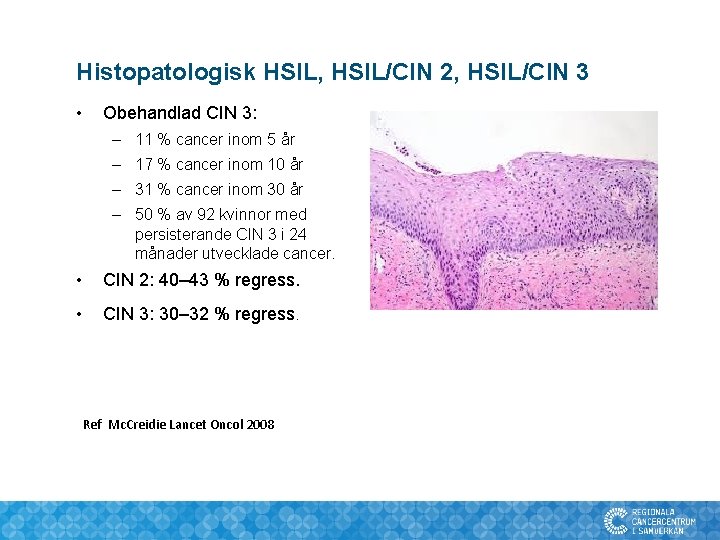
Histopatologisk HSIL, HSIL/CIN 2, HSIL/CIN 3 • Obehandlad CIN 3: – 11 % cancer inom 5 år – 17 % cancer inom 10 år – 31 % cancer inom 30 år – 50 % av 92 kvinnor med persisterande CIN 3 i 24 månader utvecklade cancer. • CIN 2: 40– 43 % regress. • CIN 3: 30– 32 % regress. Ref Mc. Creidie Lancet Oncol 2008

HSIL/CIN 2 < 25 år • < 25 år: Incidens för CIN 2 är hög, incidens för cancer är låg. • 40– 75 % går i regress inom 24 månader, ingen cancer. • 1 prospektiv studie av 95 kvinnor: – 38 % regress efter 1 år. – 63 % efter 2 år. – 68 % efter 3 år. • 15 % utvecklade CIN 3 på 3 år. Ref. Wilkinson 2015 AJOG

HSIL: Rekommendationer • HSIL, 25 år och äldre: – Behandling. • HSIL/CIN 3, i alla åldrar: – Behandling. • HSIL/CIN 2, < 25 år vid diagnostillfället: – Aktiv exspektans. • Vid CIN 2 som persisterar 24 månader. – Behandling är att föredra.

Behandling av skivepiteldysplasi Målet är att avlägsna lesionen helt på ett sådant sätt att bedömningen av histopatologi och radikalitet blir optimal. • Kolposkopisk kontroll. • Val av metod och excisionlängd efter TZ. • Inte rutinmässigt endocervikalt prov.

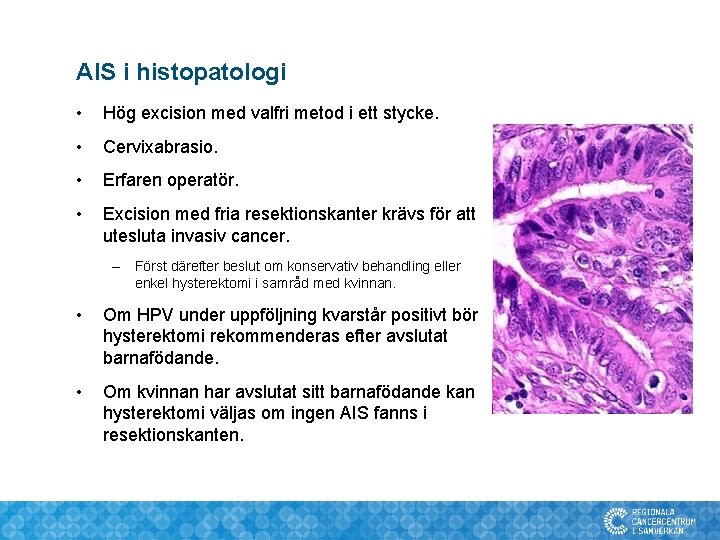
AIS i histopatologi • Hög excision med valfri metod i ett stycke. • Cervixabrasio. • Erfaren operatör. • Excision med fria resektionskanter krävs för att utesluta invasiv cancer. – Först därefter beslut om konservativ behandling eller enkel hysterektomi i samråd med kvinnan. • Om HPV under uppföljning kvarstår positivt bör hysterektomi rekommenderas efter avslutat barnafödande. • Om kvinnan har avslutat sitt barnafödande kan hysterektomi väljas om ingen AIS fanns i resektionskanten.

Behandling, allmänna rekommendationer • På mottagning. • Lokalanestesi med vasopressin. • Behandling och excisionslängd mätt av operatören rapporteras till kvalitetsregister. • Vid beslut om excisionsbehandling kan östrogenbehandling diskuteras med postmenopausala kvinnor.

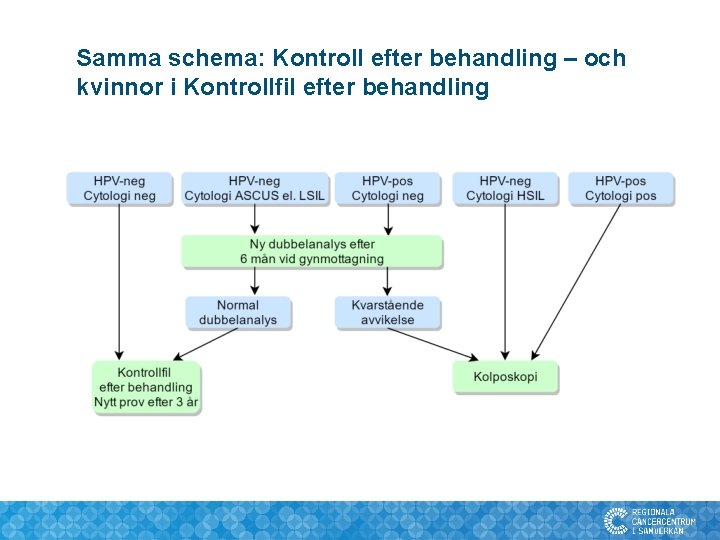
Uppföljning efter dysplasibehandling – Behandlingskontroll • Cellprov dubbelanalys. • Dysplasibarnmorska. • Nytt prov om endocervikala celler saknas. • Skivepiteldysplasi: – 6 månader postoperativt – 4 månader vid klinisk misstanke om ofullständig behandling • Negativ HPV och normal cytologi: Remiss till Kontrollfil efter behandling (HSIL och AIS).

Samma schema: Kontroll efter behandling – och kvinnor i Kontrollfil efter behandling

Screeningupptäckt cervixcancer • 29 % av cervixcancer • 54 % av cervixcancer < 35 år Kliniska situationer: • Kolposkopisk misstanke om mikroinvasion: Px med snabbsvar. • Starta SVF (standariserat vårdförlopp): – Vid stark misstanke vid gynekologisk undersökning – Vid cancersvar på PAD Ref. NKCx 2002 – 2011

SVF – screeningupptäckt cervixcancer … eller vid stark klinisk misstanke vid gynekologisk undersökning: 1. Starta SVF. 2. Ta px. Märk remissen SVF. 3. Beställ MRT lilla bäckenet (ej stadium 1 A 1). Märk remissen SVF. 4. Mät Hb, kreatinin, längd, vikt. 5. Remiss med alla uppgifter enligt SVF till regional enhet för gynekologisk cancer med sådan rutin att den är där nästföljande dag. 6. Information till kvinnan enligt SVF. 7. Tilldela kontaktsjuksköterska.

Kvinnor som uteblir från gyn-mottagningen • Vänligt, respektfullt bemötande. Skuldbelägg inte. • Olika insatser och åtgärder utifrån risken med att utebli. • Handlingsplan finns som bilaga till vårdprogrammet. • Mallar för brev till kvinnan finns.









































