Zorgleidraad Laatste Levensdagen Kwaliteit van zorg in de


















- Slides: 24

Zorgleidraad Laatste Levensdagen Kwaliteit van zorg in de laatste levensdagen voor de patiënt en diens naasten De Zorgleidraad Laatste Levensdagen is gebaseerd op de Liverpool Care Pathway for the Dying Patient (LCP), ontwikkeld door het LCP Central Team UK, Marie Curie Palliative Care Institute Liverpool VUB-UGent Onderzoeksgroep Zorg rond het Levenseinde

Inhoud 1. Achtergrond 2. Doel van zorgleidraad 3. De zorgleidraad concreet 4. Eerste ervaringen

Achtergrond Voorwaarden voor goede zorg bij levenseinde: v Verlichten van symptomen – aandacht voor psychosociale en existentiële problematiek v Voortdurende communicatie met de patiënt/naasten – concreet benoemen van de stervensfase – Informatie gedurende het stervensproces en na overlijden v Goede samenwerking en goede organisatie van zorg

Achtergrond v Liverpool Care Pathway for the dying Patient (LCP) v Waar: United Kingdom (Prof. Ellershaw) in 1997 v Aanleiding: nood aan betere levenseindezorg in ziekenhuizen v Wat: ontwikkeld om zorg tijdens de stervensfase te structureren en te evalueren v De LCP wordt in 21 landen gebruikt waaronder: v Nederland: Zorgpad Stervensfase (sinds 2001) v België: eerste versie (2013) v Zorgleidraad Laatste Levensdagen – implementatie en wetenschappelijke evaluatie op geriatrie in Vlaanderen

Doel van zorgleidraad Kwaliteitsvolle zorg en optimale levenskwaliteit voor patiënt en zijn naaste in de laatste levensdagen Nevendoelen: v Verbeteren van de multidisciplinaire samenwerking rond diagnose van de laatste levensdagen of -uren v Verbeteren van kennis/bewustzijn van het stervensproces v Verbeteren van de communicatie met patiënten/naasten v Vastleggen van zorg/eenduidige rapportage v Evaluatie/verbeteren van de zorg

Zorgleidraad concreet v Checklist en patiëntendossier in één geheel dat bestaat uit drie delen v. Deel 1: beoordeling patiënt aan begin stervensfase v. Deel 2: beoordeling patiëntgebonden problemen: registratie symptoomlast en interventies tijdens stervensfase v. Deel 3: zorg na overlijden v Informatiebrochures voor naasten

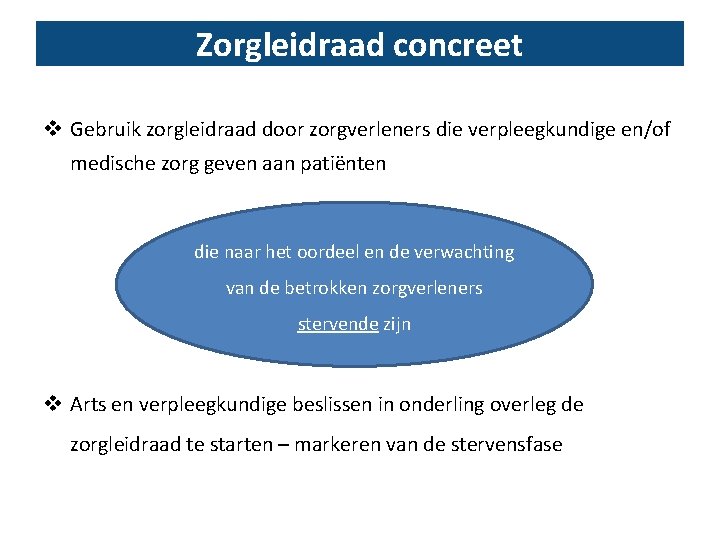
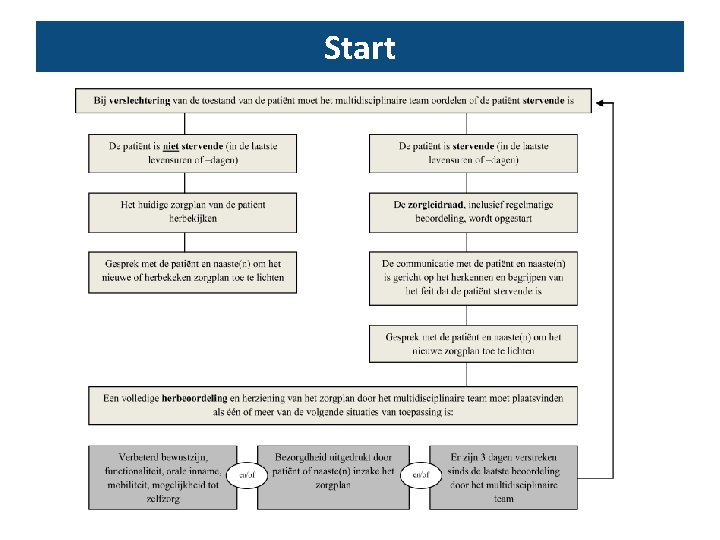
Zorgleidraad concreet v Gebruik zorgleidraad door zorgverleners die verpleegkundige en/of medische zorg geven aan patiënten die naar het oordeel en de verwachting van de betrokken zorgverleners stervende zijn v Arts en verpleegkundige beslissen in onderling overleg de zorgleidraad te starten – markeren van de stervensfase

Zorgleidraad start van een goede markering van de stervensfase • De patiënt komt niet meer uit bed • De patiënt is slechts in staat slokjes te drinken • De patiënt is sub comateus • De patiënt is niet in staat tabletten in te nemen • Bestaande symptomen verergeren of er komen nieuwe symptomen

Klinische tekenen laatste 72 h • • Koude, witte neus Lijkvlekken Doodsreutel Oligurie (< 300 ml/24 h) Cyanotische lippen Koude extremiteiten Apnoe > 15 sec Slaperigheid (> 15 h slaap/24 h)

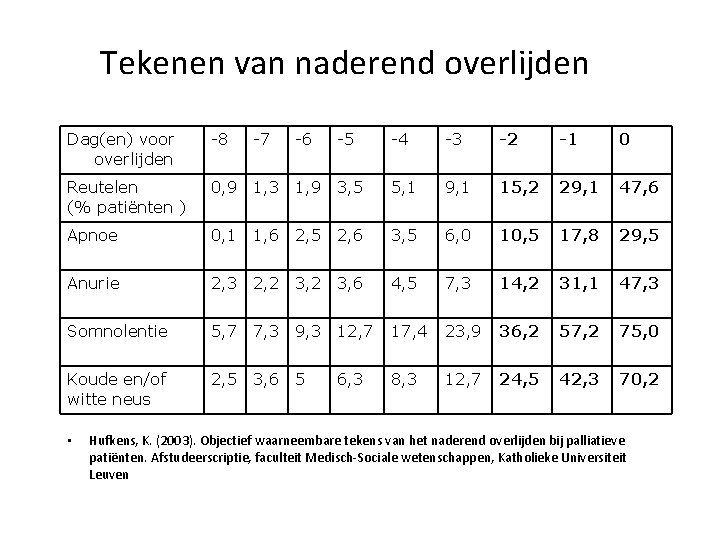
Tekenen van naderend overlijden Dag(en) voor overlijden -8 Reutelen (% patiënten ) -4 -3 -2 -1 0 0, 9 1, 3 1, 9 3, 5 5, 1 9, 1 15, 2 29, 1 47, 6 Apnoe 0, 1 1, 6 2, 5 2, 6 3, 5 6, 0 10, 5 17, 8 29, 5 Anurie 2, 3 2, 2 3, 6 4, 5 7, 3 14, 2 31, 1 47, 3 Somnolentie 5, 7 7, 3 9, 3 12, 7 17, 4 23, 9 36, 2 57, 2 75, 0 Koude en/of witte neus 2, 5 3, 6 5 8, 3 12, 7 24, 5 42, 3 70, 2 • -7 -6 -5 6, 3 Hufkens, K. (2003). Objectief waarneembare tekens van het naderend overlijden bij palliatieve patiënten. Afstudeerscriptie, faculteit Medisch-Sociale wetenschappen, Katholieke Universiteit Leuven

Zorgleidraad concreet: Taakverdeling v Arts v. Coördinatie medisch beleid v. Communicatie met de verwijzende arts v Verpleegkundige v. Coördinatie totale proces v. Schriftelijke vastlegging en rapportering

Start

Deel I v Eenmalig invullen wanneer MDT oordeelt dat patiënt stervende is v Beschrijving van • Lichamelijke toestand patiënt bij start zorgleidraad • Maatregelen verbetering comfort patiënt • Afspraken medicatie • Afspraken medische/verpleegkundige handelingen • Afspraken spirituele ondersteuning • Communicatie met patiënt/naaste: aanbreken laatste dagen/uren, praktische informatie

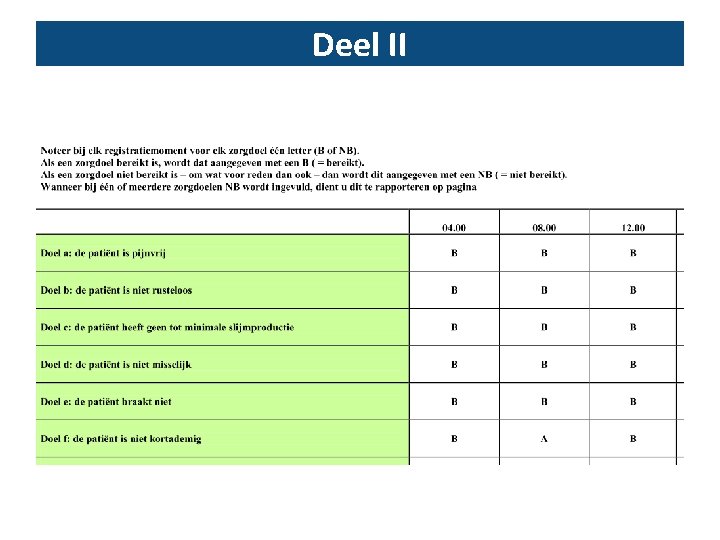
Deel II v Invullen gedurende volledige stervensfase om de 4 u v Symptoomlast, interventies en comfortaspecten v Geformuleerd als aandachtspunten die bereikt of niet bereikt zijn v Indien ‘niet bereikt’ – reden rapporteren en geplande follow up zo nodig

Deel II

Deel II

Deel III v Datum/tijdstip overlijden v Uitleg aan familie over procedure na overlijden v Waarschuwen van de huisarts v Indien één of meer zorgdoelen Niet Bereikt (NB) zijn = rapporteren op Rapportage Niet Bereikt v Aanvullende informatie over deel 1 op Multidisciplinaire beoordeling

Bijlagen binnen zorgleidraad 1. Faciliteitenbrochure voor naasten (waken, slapen, eten, telefoongebruik, parkeren etc. ) 2. Brochure over de stervensfase 3. Brochure over verlies, verdriet en rouw


LCP in UK: kritieken • Slechte zorg aan eind van het leven – Meer lijden door slaafs volgen van procedure… – Teveel pijnstillers zelfs in afwezigheid van pijn… – Veel te vroeg starten … • Indruk dat het de dood bespoedigt • ‘pad naar de dood’ • Geen bewezen effect

LCP in UK: problemen • VERKEERD GEBRUIK Vervangt geen deskundigheid / geen kookboek – Te weinig vorming van gebruikers – Vervangt NIET • senior zorgverleners • goede communicatie over onzekerheden • goede kennis en vaardigheden • Financiële prikkels voor gebruik van zorgpad heeft dit verkeerd gebruik gestimuleerd • SLECHTE PR Te weinig communicatie naar beleid, bevolking. . .

LCP in UK: en nu • Op zich een positief iets… • Als het goed gebruikt wordt – Eerst diagnosestelling van ervaren zorgverstrekkers… – Als gebruikt als een check-list, herinnering – Als blijvende aandacht voor communicatie • Implementatie strategie en opleiding noodzakelijk

Implementatieproces 1. Oprichting + intensieve training werkgroep 2. Training geriatrische afdeling door werkgroep 3. Gebruik zorgleidraad na training 4. Evaluatie gebruik zorgleidraad: aankondiging audits 5. Beschikbaarheid werkgroep 6. Handleiding

Bedankt voor het luisteren
 Kenmerken laatste levensdagen
Kenmerken laatste levensdagen Stervenspad invullen
Stervenspad invullen Onno van wilgenburg
Onno van wilgenburg Zorg laatste levensfase nijmegen
Zorg laatste levensfase nijmegen Interpreteerbaarheid
Interpreteerbaarheid Kwaliteit en deskundigheid
Kwaliteit en deskundigheid Ijsbrand jepma
Ijsbrand jepma Kwaliteit houtsoorten
Kwaliteit houtsoorten Druppel emmer overlopen
Druppel emmer overlopen Laatste levensfase ouderen
Laatste levensfase ouderen Wanneer eindstadium copd
Wanneer eindstadium copd Piramide van maslow zorg
Piramide van maslow zorg Vermaatschappelijking van de zorg voorbeelden
Vermaatschappelijking van de zorg voorbeelden Domeinen zorgleefplan
Domeinen zorgleefplan Nike leader mondial
Nike leader mondial Zorg in hart van brabant
Zorg in hart van brabant Complementaire zorg betekenis
Complementaire zorg betekenis Zorg en technologie opdracht
Zorg en technologie opdracht Meldpunt zorg en overlast
Meldpunt zorg en overlast Palliatieve zorg
Palliatieve zorg Gwi vragenlijst
Gwi vragenlijst Keuzedeel palliatieve zorg
Keuzedeel palliatieve zorg Zelfzorgtheorie van orem
Zelfzorgtheorie van orem Mensgerichte zorg betekenis
Mensgerichte zorg betekenis Smart leerdoelen formuleren
Smart leerdoelen formuleren