Zasady forma i organizacja pediatrycznej opieki paliatywnej Nadrzdnym

































































- Slides: 68


Zasady, forma i organizacja pediatrycznej opieki paliatywnej

• Nadrzędnym celem jest poprawa jakości życia bez jego przedłużania bądź skracania. • Opieka paliatywna może być prowadzona w Oddziale szpitalnym, Hospicjum stacjonarnym, bądź domu rodzinnym, który z punktu widzenia chorego jest miejscem do tego optymalnym

Pediatryczna domowa opieka paliatywna polega na zapewnieniu, w miejscu zamieszkania pacjenta, czynnej i całościowej opieki dzieciom z chorobami nieuleczalnymi, obarczonymi wysokim ryzykiem przedwczesnej śmierci. Ma na celu ochronę godności dziecka, poprawę jakości jego życia oraz ochronę przed uporczywą terapią i działaniami jatrogennymi. Obejmuje leczenie objawowe oraz wsparcie psychologiczne, socjalne i duchowe Prawdziwym zadaniem jest czasami wyleczyć, często przynieść ulgę, i zawsze pocieszyć. Pocieszenie wyraża się w sposobie towarzyszenia dziecku, które ma umrzeć – w tym jak stoi się przy jego boku. .

PIELĘGNACJA – ŻYWIENIE REHABILITACJA 1. 2. 3. Karta ACT Codzienna toaleta – pielęgnacja skóry jako jednego z największych narządów Żywienie, pojenie – drogi naturalne, drogi utworzone sztucznie (sonda, gastrostomia – pielęgnacja, zasady karmienia, ułożenie pacjenta, potrzebny sprzęt) 4. Toaleta jamy ustnej – jak często, czym, w jaki sposób 5. Tracheostomia – po co, co to jest, jak pielęgnować 6. Nebulizacja – kiedy stosujemy, jak wykonać u pacjenta, który nie współpracuje 7. Zapobieganie odleżynom 8. Rehabilitacja bierna – w jakim zakresie, czy zawsze i u każdego 9. Terapie komplementarne – co to jest i jakie są rodzaje 10. Ocena bólu u dzieci – co go nasila, jakie są metody niefarmakologiczne (uzupełniające) w walce z bólem

PRAWO DO ŻYCIA I ŚMIERCI KONCEPCJĘ PRAW DZIECKA STWORZYŁ JANUSZ KORCZAK (HENRYK GOLDSZMIT), PEDIATRA I TWÓRCA ANTYAUTORYTARNEGO SYSTEMU WYCHOWAWCZEGO, RESPEKTUJĄCEGO POTRZEBY I DĄŻENIA DZIECKA KORCZAK POSTULUJE CZTERY ZASADNICZE PRAWA DZIECKA: 1. PRAWO DZIECKA DO ŚMIERCI („GORĄCA, ROZUMNA, ZRÓWNOWAŻONA MIŁOŚĆ MATKI MUSI DAĆ MU PRAWO DO PRZEDWCZESNEJ ŚMIECI. ”) 2. PRAWO DZIECKA DO DNIA DZISIEJSZEGO („W OBAWIE, BY ŚMIERĆ NIE WYDARŁA DZIECKA, WYDZIERAMY DZIECKO ŻYCIU; NIE CHCĄC BY UMARŁO, NIE POZWALAMY ŻYĆ. ”) 3. PRAWO DZIECKA, BY BYŁO TYM, CZYM JEST („POWIADASZ: ‘MOJE DZIECKO’. NIE, NAWET W CIĄGU MIESIĘCY CIĄŻY ANI W GODZINACH PORODU DZIECKO NIE JEST TWOJE. ”) 4. PRAWO DZIECKA DO WYPOWIADANIA SWYCH MYŚLI, CZYNNEGO UDZIAŁU W NASZYCH O NIM ROZWAŻANIACH I WYROKACH. UPRAWIANIE MEDYCYNY – W UZNANIU JEDYNIE PRAWA DO ŻYCIA I RÓWNOCZESNYM SPRZECIWIE WOBEC ŚMIERCI OGRANICZA JĄ DO DZIAŁAŃ MAJĄCYCH NA CELU WYDŁUŻANIE ŻYCIA. TO JEDNOSTRONNE PODEJŚCIE – PRZEZ KWESTIONOWANIE PRAWA DO ŚMIERCI – MOŻE PROWADZIĆ DO PATERNALIZMU, DZIAŁAŃ JATROGENNYCH, EKSPERYMENTÓW MEDYCZNYCH I UPORCZYWEJ TERAPII.

Stowarzyszenie na Rzecz Dzieci ze Schorzeniami Zagrażającymi Życiu lub w Stanach Terminalnych oraz ich Rodzin (The Association for Children with Lifethreatening or Terminal Conditions and their Families - ACT) działające w Wielkiej Brytanii sformułowało 14 zasad postępowania w opiece paliatywnej, tzw. Kartę ACT.

Karta ACT dla dzieci ze schorzeniami zagrażającymi życiu i ich rodzin W Polsce: karta praw dziecka śmiertelnie chorego w domu • 1 Każde dziecko będzie traktowane z godnością, szacunkiem i zapewnieniem prywatności bez względu na jego możliwości psychofizyczne. 2 Rodzice będą uznawani za głównych opiekunów i traktowani jako partnerzy podczas całej opieki oraz w podejmowaniu wszelkich decyzji dotyczących ich dziecka. 3 Każde dziecko otrzyma możliwość udziału w podejmowaniu decyzji dotyczących sprawowanej nad nim opieki, zgodnie ze swoim wiekiem i pojmowaniem. 4 Każda rodzina otrzyma możliwość uzyskania konsultacji z pediatrą będącym specjalistą w zakresie schorzenia dotyczącego jej dziecka. 5 Informacja będzie dostępna dla rodziców, a także dla dziecka i rodzeństwa, zgodnie z ich wiekiem i pojmowaniem. Zainteresowanie innych krewnych w tym zakresie zostanie również zaspokojone. 6 Uczciwość i szczerość będą podstawowymi zasadami udzielania informacji, które będą przekazywane delikatnie i odpowiednio do wieku i pojmowania. 7 Dom rodzinny pozostanie głównym miejscem opieki, zawsze gdy tylko będzie to możliwe. Każdy inny rodzaj opieki będzie sprawowany przez wykwalifikowany personel pediatryczny w środowisku dostosowanym do potrzeb dziecka. 8 Każde dziecko będzie miało zapewniony dostęp do nauki. Dołoży się starań by zachęcić dziecko do udziału w innych zajęciach.

KARTA ACT - cd 9 Każda rodzina będzie przypisana do konkretnego opiekuna, który umożliwi jej stworzenie odpowiedniego systemu wsparcia. 10 Każda rodzina uzyska dostęp do elastycznej i fachowej pomocy umożliwiającej okresowe wytchnienie w codziennych obowiązkach wobec chorego dziecka, zarówno we własnym domu jak i w warunkach "domu poza domem" (tzn. w specjalnym domu dającym możliwość wytchnienia od codziennych obowiązków, gdzie rodzina może okresowo zamieszkać z dzieckiem lub pozostawić je pod fachową opieką; (instytucje takie działają w Wielkiej Brytanii). 11 Każda rodzina uzyska dostęp do opieki domowej sprawowanej przez pielęgniarkę wykwalifikowaną w pediatrii 12 Każda rodzina będzie mogła korzystać z kompetentnych i delikatnych porad, praktycznej pomocy oraz wsparcia finansowego. 13 Każda rodzina będzie mogła korzystać z pomocy domowej w okresach szczególnie trudnej sytuacji w domu. 14 Wsparcie w okresie żałoby będzie dostępne dla całej rodziny tak długo jak okaże się to potrzebne.

Stolica Apostolska - lipiec 1981 r. , Jan Paweł II powiedział, w nawiązaniu do kwestii etycznych związanych z pacjentami ciężko chorymi i umierającymi: ‘Życie na ziemi jest darem fundamentalnym, lecz nie absolutnym. Zatem, granica naszego obowiązku podtrzymywania życia danej osoby powinna stanowić kwestię rozpatrywaną indywidualnie. Etyczne kryterium decyzyjne indywidualizacji takiej granicy opiera się na rozróżnieniu pomiędzy środkami proporcjonalnymi, których nigdy nie można pacjentowi odmówić, aby nie antycypować bądź powodować śmierci, a środkami nieproporcjonalnymi, których ze słusznych względów można się wyrzec, by nie pogrążać się w uporczywej terapii’.

Dzieci dotknięte nieuleczalnymi chorobami, w tym chorobami nowotworowymi, to grupa pacjentów wymagająca specjalnej opieki i pielęgnacji. Bardzo ważne jest całościowe podejście, uwzględniające fizyczne, emocjonalne, społeczne i duchowe aspekty pielęgnacji i opieki. W przypadku dziecka w terminalnym stadium choroby istotne jest umiejętne przygotowanie rodziny do asystowania w procesie jego odchodzenia. Nie ma odpowiedniego czasu na chorobę i umieranie. Choroba zawsze pojawia się nie w porę, wprowadzając zamęt i chaos w życiu całej rodziny, dziecko zaś pozbawia dzieciństwa, radości i beztroski. Pielęgniarka/opiekunka/wolontariusz musi zmierzyć się z reakcjami emocjonalnymi pacjentów w różnych stadiach choroby nowotworowej, reakcjami emocjonalnymi rodziny umierającego dziecka, a także własnymi odczuciami. Człowiek jest jedyną istotą świadomą swojej śmiertelności. Niezależnie od tego konfrontacja ze śmiercią jest zawsze czymś trudnym, dotykającym najbardziej osobistych i intymnych przeżyć.

CODZIENNA TOALETA Skóra zajmuje przeciętnie u dorosłego człowieka około 2 m 2 powierzchni co stanowi 12% masy ciała i waży około 3 -5 kg. Jest ona łącznikiem pomiędzy środowiskiem wewnętrznym a zewnętrznym naszego organizmu i pełni wiele funkcji. Bardzo ważne zatem jest aby była dobrze odżywiona, dzięki czemu mogła prawidłowo działać. • Skóra zbudowana jest z trzech podstawowych warstw, które pełnią określone funkcje: naskórek (epiderma) – jest to warstwa zewnętrzna, które pełni rolę ochronną, • skóra właściwa (derma) – jest warstwą środkową, w której znajdują się receptory, nerwy, gruczoły (np. potowe), naczynia krwionośne. Jest to warstwa wspierająca i odżywcza. • tkanka podskórna (hipoderma) – warstwa najgłębsza. Składa się głównie z komórek tłuszczowych. Decyduje o kształcie ciała, magazynuje składniki odżywcze i chroni przed nagłymi zmianami temperatury. W epidermie i dermie wytwarzane są substancje, które mają zapewnić skórze odpowiedni wygląd, koloryt, jędrność, elastyczność, twardość. Są to m. in. : keratyna - białko bogate w siarkę, • kolagen - zapewnia twardość sprężystość i elastyczność. Podobnie jak keratyna należy do białek. • płyn limfatyczny - wypełnia przestrzenie międzykomórkowe i wzmacnia komórki, • keratohialina – białkowo-tłuszczowy związek nadający skórze przezroczystość. Jest wykorzystywany przy tworzeniu się kolagenu. • eleidyna - podobnie jak poprzednia substancja, nadaje przezroczystość. Dodatkowo przyciąga i pochłania cząsteczki wody. Substancje te mogą być wytwarzane w organizmie, bądź ich źródłem mogą być produkty żywnościowe. Aby więc nasza skóra pięknie wyglądała i była zdolna pełnić nadane jej funkcje, konieczne jest dostarczenie odpowiednich składników wraz z dietą. Istotna jest tutaj zarówno odpowiednia podaż tłuszczu i białek jak i witamin oraz składników mineralnych. Zwłaszcza ważne dla skóry są Niezbędne Nienasycone Kwasy Tłuszczowe (NNKT) oraz aminokwasy egzogenne (niezbędne), które mogą być jedynie dostarczone organizmowi z zewnątrz, a więc z pożywieniem. W przypadku ich braku skóra zaczyna być mało elastyczna, rozciągliwa, przyspieszają procesy starzenia oraz mogą pojawić się jej schorzenia związane z ich niedoborem. Źródłem NNKT są oleje roślinne, nasiona, pestki, orzechy, ryby. Niezbędnych aminokwasów zaś dostarcza białko zwierzęce oraz w mniejszym stopniu roślinne.

Witaminy i minerały odżywiają skórę, poprawiają jej barwę i jędrność, tak jak np. witamina A, która sprawia, że skóra jest gładka, delikatna i nawilżona oraz witamina E, która poprawia krążenie w naczyńkach włosowatych, przez co polepsza ukrwienie skóry. Składniki te wpływają jednak na nią także w sposób kojący różnego rodzaju dolegliwości: Witamina A (retinol), karoten – bierze udział w regulacji czynności gruczołów łojowych oraz rogowacenia naskórka, przez co jest istotna przy ich zaburzeniach. Działa w sposób korzystny także przy oparzeniach i odmrożeniach. Jej źródłami są : marchew, warzywa zielone oraz czerwone, tran, wątróbka, jaja, produkty mleczne. • Witamina E (tokoferol)– w połączeniu z witaminą A zapobiega zmianom trądzikowym. W formie zewnętrznej koi rany po oparzeniach, otarcia naskórka. Jej źródłami są: oleje roślinne, orzechy, produkty z pełnego ziarna, kiełki pszenicy. • Witamina C (kwas askorbinowy)– ułatwia gojenie się wszelkich ran, siniaków. Wzmacnia ściany naczyń krwionośnych, dzięki czemu zapobiega ich pękaniu np. naczyniek na skórze twarzy. Jej źródłami są: świeże owoce i warzywa, czarna porzeczka, owoce cytrusowe, ziemniaki. • Witamina B 1 (tiamina) – jest niezbędna w przypadku leczenia takich dolegliwości jak łojotok, trądzik pospolity, pokrzywka, świąd skóry. Jej źródłami są: produkty zbożowe, drożdże, orzechy, groch, fasola, niełuskany ryż, mięso, podroby. • Witamina B 2 (ryboflawina) – jej brak powoduje, że skóra staje się mało elastyczna i przybiera zmęczony, starczy wygląd. Jej źródłami są: mleko i jego produkty, drożdże, produkty pełnoziarniste, mięso, ryby, szpinak. • Witamina PP (niacyna) – wpływa na przemiany wodne w skórze oraz rozszerza naczynia krwionośne. Jej źródłami są: mięso, drożdże, mleko, jaja, produkty pełnoziarniste, zielone warzywa. • Witamina B 5 (kwas pantotenowy) – zapobiega pojawianiu się stanów zapalnych oraz łagodzi odmrożenia, owrzodzenia. Jej źródłami są: mięso, podroby, fasola, ziemniaki, produkty zbożowe. • Witamina B 6 (pirydoksyna) - jest istotna przy leczeniu łojotokowego zapalenia skóry, półpaśca oraz sinicy kończyn. Jej źródłami są: wątróbka, mięso, drożdże, żółtko, jaja, produkty pełnoziarniste, warzywa strączkowe, ziemniaki, banany. • Witamina H (biotyna) – gdy jest jej zbyt mało w organizmie, skóra staje się podatna na zapalenia. Jej źródłami są: mleko, mięso, podroby, produkty sojowe, niełuskany ryż, żółtko, orzechy, migdały, szpinak, marchew, pomidory, kalafior. Istotne dla zdrowej skóry są także takie składniki jak wapń, który wygładza ją, potas zapobiegający występowaniu nadmiernej suchości, żelazo oraz miedź, które poprawiają koloryt, a także cynk, który pomaga w gojeniu się wszelkich ran.

Skóra każdego dnia działa dla naszego organizmu jak ochroniarz. Z jednej strony chroni nas przed szkodliwymi czynnikami środowiskowymi, z drugiej natomiast przekazuje najważniejsze substancje do odpowiednich komórek i umożliwia wydalanie szkodliwych związków. Aby zapewnić sprawne funkcjonowanie reszty organizmu, skóra chroni nas przed promieniowaniem UV, zanieczyszczeniami powietrza, drobnoustrojami i innymi, fizycznymi czynnikami uszkadzającymi jej strukturę. Ta najbardziej zewnętrzna powłoka naszego ciała, przy współpracy gruczołów potowych i łojowych, odpowiada także za termoregulację organizmu. To dzięki niej, niezależnie od temperatury otaczającego nas powietrza ciepłota naszego ciała utrzymywana jest w granicach 36, 6°C. Kosmetyka może wspierać ochronne i regulujące funkcje skóry poprzez odpowiednie jej nawilżanie i natłuszczanie a także przez usuwanie jej obumarłych komórek. Średnia grubość skóry to 3 mm, jednak różni się znacząco w poszczególnych partiach ciała – najcieńsza i najdelikatniejsza jest na powiekach (ok. 0, 4 mm) najgrubsza zaś na dłoniach i stopach (nawet do 5 mm). Najbardziej zewnętrzna warstwa skóry (naskórek) regularnie ulega złuszczaniu. Średnio pozbywamy się kilku jego gramów dziennie, co daje nawet około 2 kg rocznie. Dzięki złuszczaniu naskórka skóra odnawia się w regularnych cyklach co około 28 dni. Regeneracja skóry przebiega prawie dwa razy szybciej w nocy niż w ciągu dnia – intensyfikuje się proces produkcji kolagenu a szkodliwe wolne rodniki ulegają zniszczeniu. Skóra jest rozluźniona, naczynia krwionośne ulegają rozszerzeniu, a więc składniki odżywcze kosmetyków mają wolną drogę aby wniknąć w głąb naszego organizmu. Za kolor naszej skóry odpowiada wytwarzana przez naskórek melanina (ostateczny jej odcień stabilizuje się dopiero w 6 miesiącu życia) Z wiekiem skóra staje się grubsza – u noworodka jest do 5 razy cieńsza niż u dorosłego człowieka. Skoro organ ten ma udział w strukturze naszego ciała, jej stan – dobry lub zły – nie może pozostawać bez wpływu na kondycję pozostałych narządów. Na funkcjonowanie skóry oddziałuje wiele czynników, w tym możemy wyróżnić dwa, na które mamy bezpośredni wpływ: sposób odżywiania i pielęgnacja. Skóra ponadto jako pierwsza daje nam sygnały o nietypowych zjawiskach zachodzących w naszym organizmie. Zaczerwienieniem i większą potliwością informuje nas między innymi o podwyższonej temperaturze ciała. Nadpotliwość to często wstydliwa oznaka zwiększonego stresu. Rumieńce natomiast u wielu z nas zdradzają emocje.

Skoro organ ten ma udział w strukturze naszego ciała, jej stan – dobry lub zły – nie może pozostawać bez wpływu na kondycję pozostałych narządów. Na funkcjonowanie skóry oddziałuje wiele czynników, w tym możemy wyróżnić dwa, na które mamy bezpośredni wpływ: sposób odżywiania i pielęgnacja. Skóra jako pierwsza daje nam sygnały o nietypowych zjawiskach zachodzących w naszym organizmie. Zaczerwienieniem i większą potliwością informuje nas między innymi o podwyższonej temperaturze ciała. Nadpotliwość lub nadmierna suchość to często oznaka chorób metabolicznych, rumieńce u wielu z nas zdradzają emocje. Ważna jest więc jej codzienna odpowiednia pielęgnacja. Regularne złuszczanie naskórka pozwoli pozbyć się martwych komórek a także pozwoli zbawiennym składnikom odżywczym swobodniej docierać do głębszych warstw organizmu.

Skóra jest , , żywym ubraniem” które nosimy codziennie, nie zastanawiając się nad jej budową i funkcją jaką pełni. Nie możemy jej porównywać do materiału, jest ona z pewnością czymś więcej niż tylko ubranie które daje nam ciepło czy gustowny wygląd. Można porównać ją do mostu który łączy brzegi, w przypadku skóry jest to połączenie świata zewnętrznego z wnętrzem naszych ciał. Warstwa ta oddziela organizm od środowiska zewnętrznego. Skóra stanowi zewnętrzną barierę, która ochrania nasz organizm zarówno przed czynnikami fizycznymi jak i biologicznymi. To największy organ, który oddycha i nieustannie odnawia się. Powierzchnia skóry u człowieka wynosi od 1, 5 do 2 m 2. Wśród organizmów roślinnych jak i zwierzęcych skóra jest najbardziej skomplikowaną powłoką ciała. Chyba nie ulega więc wątpliwości, że warto dbać o ten największy i równocześnie najbardziej widoczny organ naszego ciała?

CODZIENNA KĄPIEL 1. 2. 3. 4. 5. Usuwa martwy naskórek Zmniejsza napięcie Poprawia ukrwienie Poprawia wymianę gazową „otwiera” skórę na przyjęcie środków pielęgnacyjnych

• • • Kąpiel powinna być w wannie Jeśli to niemożliwe – kąpiemy w łóżku, ale przy użyciu wody i delikatnych (hypoalergicznych) środków NIE WILGOTNYCH CHUSTECZEK W pomieszczeniu powinno być ciepło, ale nie gorąco (ok 24 st) Nie wolno dopuścić do dużej różnicy temperatur między pomieszczeniem gdzie odbywa się kąpiel, a pomieszczeniem gdziecko po kąpieli przenosimy Przed zabiegiem przygotowujemy niezbędne przedmioty: mydło dla dzieci(żel), myjkę (najlepiej jednorazową lub taką którą można prać), ręcznik wystarczający do owinięcia po kąpieli, balsam, emulsję lub krem (emolient) do ciała; dodatkowo do pielęgnacji skóry głowy i włosów: szampon (taki, który nie pieni się mocno) , dodatkowy ręcznik, grzebień lub szczotkę ZAPEWNIAMY BEZPIECZEŃSTWO !!! Dobrze jeśli są dwie osoby, mokra skóra jest śliska, stabilizujemy głowę Zabieg można przedłużać jeśli dziecko czuje się komfortowo (nie płacze, nie wyrywa się) Jeśli przenosimy po kąpieli do innego pomieszczenia ZAWSZE dziecko powinno być owinięte ręcznikiem Zawsze zaczynaj od mycia twarzy lekko namydloną myjką Obserwuj czy dziecko nie marznie !!!

Po kąpieli: • Osuszaj skórę poprzez dotykanie ciała ręcznikiem – nie trzyj, nie pocieraj • Bardzo dokładnie osusz przestrzenie między palcami (ryzyko nadkażeń grzybiczych) • Pamiętaj o użyciu balsamu, emulsji lub kremu • Nakładaj w formie delikatnego masażu – zawsze masaż w kierunku serca (np. . od dłoni w górę ręki) • Nie zostawiaj dziecka odkrytego, osłoń te części ciała, których aktualnie dotykasz • Czuwaj cały czas nad stanem ogólnym pacjenta • Szczególnie zadbaj o okolicę pieluszkową – skóra pachwin, pośladków musi być sucha i zabezpieczona preparatem nawilżającym lub natłuszczającym • Przed założeniem pieluchy pamiętaj o jej aktywowaniu


PIELĘGNACJA JAMY USTNEJ 1. 2. 3. 4. 5. POWINNA BYĆ WYKONYWANA PO KAŻYM POSIŁKU (OBOWIĄZKOWO DWA RAZY DZIENNIE) U DZIECI WSPÓŁPRACUJĄCYCH – SZCZOTECZKA I ŁAGODNA PASTA U DZIECI NIEWSPÓŁPRACUJĄCYCH – SZCZOTECZKA ZWILŻONA 0, 9%n. Na. Cl (nie wypłuczą resztek pasty) PRZY DUŻYCH PRZEROSTACH DZIĄSEŁ (polekowych) ISTNIEJE MOŻLIWOŚĆ KRWAWIENIA JAMĘ USTNĄ NALEŻY PIELĘGNOWAĆ (OCZYSZCZAĆ) PRZY POMOCY SPECJALNYCH GĄBEK Cele pielęgnacji jamy ustnej Oczyszczanie jamy ustnej z resztek pokarmów Zapobieganie stanom zapalnym i zakażeniom jamy ustnej Zlikwidowanie przykrego smaku i zapachu z ust Poprawa samopoczucia chorego Zapobieganie próchnicy Pobudzenie wydzielania śliny Masaż dziąseł

Zagrożenia występujące podczas toalety jamy ustnej Uszkodzenie błony śluzowej; Zachłyśnięcie się; Krwawienia; Zaaplikowanie drobnoustrojów; Wywołanie odruchów wymiotnych; Spowodowanie dolegliwości bólowych; Ryzyko ugryzienia osoby pielęgnującej Toaleta jamy ustnej u chorego pozbawionego wydolności samoobsługowej Przygotować : miękką szczoteczkę i pastę do zębów, miskę, gąbkę na patyku, 0, 9%Na. Cl, płyn do płukania jamy ustnej lub inny indywidualnie dostosowany preparat pielęgnacyjny, maść z witaminą A do natłuszczania warg, kubek z wodą, rękawiczki jednorazowe Czynności bezpośrednio związane z wykonywaniem toalety jamy ustnej Założyć rękawice ochronne. Założyć choremu ręcznik pod brodę. Jeżeli w jamie ustnej zalega wydzielina, należy usunąć ją za pomocą jałowego gazika – gazik nawinięty na palec lub szpatułkę lub odessać. Zwilżyć gąbkę pielęgnacyjną solą fizjologiczną. Delikatnie przesuwać gąbkę (szczoteczkę z pastą) z dziąseł na zęby w miarę możliwości wykonując ruchy okrężne Oczyścić w miarę możliwości wewnętrzną powierzchnię zębów. Oczyścić powierzchnię gryzącą zębów. Oczyścić tkanki pomiędzy wewnętrzną powierzchnią policzka a zębami. U pacjentów współpracujących podać kubek z wodą do wypłukania resztek pasty. Po użyciu gąbek z Na. Cl nie ma potrzeby dodatkowego płukania. Po zakończeniu toalety jamy ustnej osuszyć okolicę ust. Natłuścić wargi (wazelina, maść z witaminą A, pomadka ochronna)

GĄBKI DO TOALETY JAMY USTNEJ

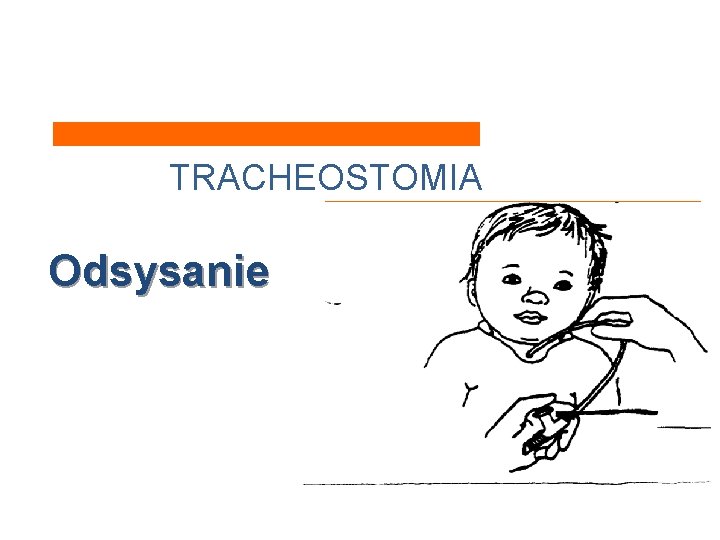
TRACHEOSTOMIA To sztucznie utworzony otwór (stomia) w obrębie tchawicy, który doprowadza powietrze do płuc z pominięciem górnych dróg oddechowych. Pozwala na wprowadzenie rurki tracheostomijnej do tchawicy. Wówczas wdech i wydech zostają wykonane przez rurkę tracheostomijną z pominięciem nosa, gardła i krtani. Sprzęt NIEZBĘDNY do opieki: • Ssak • Zapasowa rurka tracheostomijna • Cewniki do odsysania wydzieliny • Nożyczki, tasiemka (bandaż), • 1% Lignocaina w żelu

TRACHEOSTOMIA Zabiegi pielęgnacyjne I. II. III. Odsysanie. Nawilżanie dróg oddechowych (inhalacja, sztuczny nos). Wymiana tasiemki mocującej rurkę.

TRACHEOSTOMIA Odsysanie wskazania • Furczenia i rzężenia słyszalne podczas oddychania • Wzmożony wysiłek oddechowy wywołany częściową obturacją rurki tracheostomijnej

TRACHEOSTOMIA Odsysanie wykonanie zabiegu – – – – Umyj ręce Włącz ssanie Ułóż dziecko tak, aby był łatwy dostęp do rurki Otwórz jałowy cewnik i połącz z drenem ssaka tak, aby nie zainfekować końcowej części cewnik Jedną ręką chwyć cewnik w miejscu łączenia ze ssakiem wyjmij z opakowania, a drugą chwyć w odległości ok. 10 cm od końca wkładanego do rurki Włóż cewnik (nie dotykając kołnierza rurki) przy otwartym „wentylu” do rurki tracheostomijnej na głębokość ok. 3 cm Zatykając „wentyl” cewnika odsysaj wyciągając szybkim okrężnym ruchem ręki cewnik ze światła stomii. Jednorazowy czas odsysania powinien trwać nie dłużej niż kilka sekund

TRACHEOSTOMIA – Odsysanie wykonanie zabiegu – – – Pozwól dziecku wykonać 4 – 5 oddechów i ponownie odessijj dopóki nie usuniesz zalegającej wydzieliny. Po zakończeniu odśluzowania używany cewnik wyrzuć do śmieci Dren ssaka przepłucz wodą do tego celu przeznaczoną. Umyj ręce W razie konieczności odsysaj najpierw z rurki tracheostomijnej a potem z jamy ustnej i nosa !!

TRACHEOSTOMIA Odsysanie

Mocowanie rurki tracheostomijnej

TRACHEOSTOMIA Wyjątkowe sytuacje – Krwista wydzielina w rurce traheostomijnej – Dostanie się płynu do tracheostomii – Wypadnięcie rurki tracheostomijnej

Wypadnięcie rurki jest sytuacją zagrażającą życiu i wymaga natychmiastowego ponownego jej założenia!!!

TRACHEOSTOMIA • Jak założyć rurkę tracheostomijną? • • Ułóż dziecko na plecach i podłuż wałek z pieluch pod kark tak, aby głowa dziecka była lekko odchylona do tyłu i w linii strzałkowej ciała Weź czystą rurkę za kołnierz do ręki i wkładaj ją do światła stomii przesuwając w dół Umocuj rurkę tasiemką Odessij dziecko z rurki jeśli to konieczne Umyj ręce.


AEROZOLOTERAPIA Inhalacje, czyli leczenie wziewne, to sposób podawania do układu oddechowego leków, innych aktywnych biologicznie związków chemicznych i pierwiastków lub cząsteczek wody poprzez celowe wdychanie powietrza zawierającego dane substancje w postaci aerozolu (zawiesiny cząstek stałych lub płynnych w fazie gazowej). Inhalacje stosuje się w leczeniu chorób układu oddechowego, takich jak przewlekłe zapalenia błon śluzowych nosa, gardła i krtani, zapalenia zatok przynosowych, zapalenia oskrzeli, oskrzelików i płuc, astma oskrzelowa, przewlekła obturacyjna choroba płuc, rozstrzenie oskrzeli, grzybice płuc, mukowiscydoza oraz zaburzenia oddychania u noworodków. Dodatkowo inhalacje naturalnych aerozoli wykorzystywane są jako metoda przyrodolecznicza poprawiająca warunki wentylacji płuc i działająca na układ odpornościowy w celu zapobiegania infekcjom, stanom zapalnym oraz reakcjom alergicznym. Wykorzystanie inhalacji pozwala na dostarczenie skutecznych dawek substancji leczniczych działających w drogach oddechowych i pęcherzykach płucnych z wyeliminowaniem albo znacznym ograniczeniem ich niepotrzebnego lub nawet szkodliwego ubocznego, ogólnoustrojowego działania. W porównaniu z innymi drogami podawania leków działających na układ oddechowy inhalacja umożliwia szybkie rozpoczęcie i uzyskanie silnego miejscowego działania leku oraz zmniejszenie efektywnej dawki. Poprzez drogi oddechowe możliwe jest również wchłanianie substancji działających na inne niż oddechowy układy organizmu (np. jod, związki aromatyczne pochodzenia roślinnego). Inhalacje mogą stanowić samoistny sposób leczenia (np. w przypadku napadu astmy oskrzelowej) lub być składnikiem szerszej procedury postępowania (w celu rozrzedzenia wydzieliny w oskrzelach i rozkurczenia oskrzeli przed wykonywaniem innych fizjoterapeutycznych zabiegów toalety drzewa oskrzelowego lub w celu rozkurczenia oskrzeli przed wykonaniem wysiłku fizycznego typu wytrzymałościowego).

Inhalacje służą dostarczeniu substancji leczących konkretne zaburzenia oraz zwiększeniu komfortu i efektywności oddychania. Wykorzystuje się je przede wszystkim do nawilżenia wdychanego powietrza w celu ochrony nabłonka śluzowego przed wysychaniem, zmniejszenia nasilenia stanu zapalnego i obrzęku nabłonka (leki przeciwzapalne), zwiększenia płynności wydzieliny w drogach oddechowych i ułatwienia jej usuwania (leki mukolityczne rozrzedzające wydzielinę w drogach oddechowych, olejki aromatyczne), przeciwdziałania infekcjom (antybiotyki) oraz rozkurczenia oskrzeli (beta 2 -mimetyki, leki przeciwcholinergiczne). Do inhalowania leku mającego działać bezpośrednio na drogi oddechowe najczęściej wykorzystuje się inhalatory osobiste, umożliwiające podawanie pojedynczych, odmierzonych dawek leków umieszczonych inhalatorze w postaci zawiesiny, roztworu lub proszku. Mogą to być inhalatory ciśnieniowe z dozownikiem (p. MDI), w których wciśnięcie pojemnika do dozownika uwalnia aerozol zawierający dawkę leku – osoba inhalująca aerozol musi w tym momencie wykonać wdech, aby lek przedostał się do dróg oddechowych. Niewłaściwa koordynacja wdechu z momentem uwolnienia aerozolu ogranicza skuteczność inhalacji. W celu zwiększenia skuteczności inhalacji stosuje się przystawki objętościowe (tzw. spejsery), będące pojemnikami umieszczonym pomiędzy ustnikiem inhalatora a ustami chorego, pozwalające na powtarzane zainhalowanie leku uwolnionego z inhalatora do przystawki objętościowej. Ułatwieniem jest również stosowanie inhalatorów, w których uwalnianie leku jest aktywowane lub koordynowane przez wdech inhalującego. Drugim rodzajem inhalatorów osobistych są inhalatory proszkowe (DPI), w których chory, wykonując odpowiednio silny wdech, inhaluje proszek zawierający sam lek lub lek umieszczony na odpowiedniej substancji nośnikowej. Metodą inhalacji pozwalającą na wprowadzanie do dróg oddechowych substancji leczniczych i wody są nebulizatory. Umieszczony w nebulizatorze roztwór zawierający substancje, które mają być podane w inhalacji, jest przez sprężone powietrze lub tlen (nebulizatory ciśnieniowe) albo przez ultradźwięki (nebulizatory ultradźwiękowe) rozpraszany do postaci aerozolu i wdychany przez pacjenta poprzez ustnik lub maskę twarzową. Nebulizatory mogą być przenośne albo stacjonarne. Ich zaletą jest możliwość podawania wielu leków równocześnie, dołączenia leczenia tlenem, nawilżania dróg oddechowych i wykonania inhalacji przez osoby nieefektywnie współpracujące lub niewspółpracujące (np. dzieci, osoby nieprzytomne). Wadą nebulizatorów jest ich dość duży rozmiar i czasochłonność obsługi (przygotowanie inhalacji, mycie urządzenia).

Aerozoloterapia powinna poprzedzać drenaż i gimnastykę oddechową o ok. 30 min Maski powinny być dopasowane do każdego dziecka indywidualnie, powinny obejmować usta i nos, Najlepszą metodą dozowania leku jest ustnik, lecz wymaga on współpracy dziecka, Podczas inhalacji wykorzystuje się odpowiednie pozycje złożeniowe ciała, najlepsza jest pozycja siedząca lub półleżąca z wyprostowanym tułowiem, Należy pilnować aby dziecko nie wdychało powietrza ubocznego spoza maski, Należy nauczyć dziecko (jeśli to możliwe) odpowiedniego sposobu oddychania, głęboki wdech i po krótkiej przerwie wydech,

Prawidłowa postawa (ułożenie) w trakcie aerozoloterapii - Pacjent powinien być w pozycji siedzącej lub półwysokiej

ODLEŻYNY Długotrwały ucisk na tkanki powoduje zaburzenia ukrwienia, a to prowadzi do owrzodzenia martwiczego nazywanego odleżyną. Odleżyny tworzą się zwykle tam, gdzie jest mało tkanki tłuszczowej i warstwa między skórą a kością jest cienka. Umiejscowienie zależy głównie od ułożenia ciała. Na początku objawiają się lekkim zaczerwienieniem, które blednie pod wpływem ucisku. Następnie zmienia się do nieblednącego pod wpływem ucisku, aż w miejscu zaczerwienienia powstaje rana, która, nieodpowiednio pielęgnowana powiększa się i pogłębia, sięgając wewnętrzych tkanek i narządów. W stadium zaawansowanym mogą sięgać mięśni, stawów oraz kości. Szczególne miejsca: potylica, małżowiny uszne, okolice łopatek, łokcie, okolice kości krzyżowej i guzicznej. Czynniki sprzyjające powstaniu odleżyn: • Długotrwałe unieruchomienie – niedokrwienie i niedotlenienie tkanek • Siły tarcia – spowodowane nieodpowiednią techniką zmiany pozycji • Siły ścinające – wywołane np. zsuwaniem się chorego, który leży w pozycji półwysokiej, w efekcie dochodzi do zmiany położenia skóry względem tkanek położonych głębiej oraz do niedokrwienia na znacznym obszarze skóry • Zła pielegnacja – niedokładne mycie i osuszanie skóry, brak zmiany pozycji, nieodpowiednia bielizna osobista i pościelowa, brak sprzętu p-odleżynowego • Brak wiedzy

• Zły stan ogólny pacjenta • Niedożywienie lub otyłość • Zniesienie lub osłabienie czucia bólu • Nietrzymanie moczu i stolca • Leki (psychotropowe, uspokajające, przeciwbólowe) PROFILAKTYKA Wszystkie czynności, których celem jest niedopuszczenie do powstania odleżyn • Regularna zmiana pozycji ciała (minimum co 1, 5 – 2 godziny) • Przy zmianie pozycji stosowanie łatwoślizgów lub płóciennych podkładów aby zapobiec tarciu skóry o materac • Stosowanie materacy p-odleżynowych (UWAGA – materace są oznakowane od ilu kilogramów wagi są skuteczne) • Obserwacja skóry • Stosowanie bielizny osobistej i pościelowej w miarę możliwości z naturalnych surowców (nie powodujących alergii i otarć, przpuszczających powietrze) • Dbanie o czystość i suchość skóry • Dostosowanie pieluchomajtek do potrzeb pacjenta (nie mogą być zbyt duże lub zbyt ciasne) • Właściwa pielęgnacja skóry – oczyszczanie, nawilżanie, ochrona przed powstaniem stanów zapalnych (codzienna kąpiel, dokładne osuszanie po kąpieli, stosowanie kosmetyków po kapieli) • Kontrola stanu ogólnego i odżywienia KAŻDA ZMIANA NA SKÓRZE POWINNA BYĆ ZGŁOSZONA PERSONELOWI MEDYCZNEMU OPIEKUJĄCEMU SIĘ PZCJENTEM

PROFESJONALNE UDOGODNIENIA • Poduszki z gąbki gumowej • Poduszki o rożnych kształtach, wypełnione silikonem, żelem, woda, powietrzem, gorczyca, wkładem poliestrowym • Materace przeciwodleżynowe dynamiczne • Krążki, wyściółki pośladkowe • Podkłady z gąbki, z tworzywa piankowego, kształt klinów, mat kostek • Lejce, drabinki, uchwyty, stoliki • Worki z piaskiem(ciężkie), służą do unieruchomienia np. pod kończyny dolne lub do wywołania ucisku • Gąbki • Kółka pod kolana lub na kark • Poduszki karkowe • Łóżko mechaniczne lub elektryczne o regulowanej wysokości(5080 cm), z regulowanym oparciem na plecy wbudowanym w wezgłowiu, profilowane podwójnie łamane lub czterosekcyjne z uchwytami

NIEPROFESJONALNE UDOGODNIENIA • • • Kawałki kożucha, runo owcze lub sztuczne futro Poduszki o rożnych rozmiarach i z rożnym wypełnieniem np. pierze, plewy, proso, sztuczne materiały, włosie, siemię Koce

ZASADY STOSOWANE PRZY UKŁADANIU PACJENTA 1. Każdorazowo przed zmiana pozycji, udogodnień, praca powinna być dokładnie zaplanowana 2. Ułożenie musi być dostosowane do zmieniającego się stanu ogólnego 3. Ułożenie pacjenta, powinno być wyznaczone potrzebami chorego 4. Udogodnienia stosowane, są w celu odciążenia miejsc narażonych na ucisk, jednak zbyt duża ilość udogodnień jest błędem w sztuce pielęgnowania, mogącym powodować powstawanie odleżyn ! 5. Udogodnienia zastosowane w określonej pozycji ciała pacjenta są układane od głowy do stop, natomiast przed zmiana pozycji są wyjmowane w stronę przeciwna ( od stop w kierunku głowy) 6. Każde z zastosowań udogodnień powinno być zabezpieczone okryciem ochronnym, które jest dobrze naciągnięte bez szwów i załamań od strony ciała pacjenta 7. W ułożeniu pacjenta należy zwrócić uwagę na: symetrie barków i bioder, prawidłowe ułożenie głowy, ułożenie stop 8. Nie wolno dopuścić do powstania patologicznych pozycji oraz wynikających z tego zniekształceń i powikłań, tj. odleżyn, przykurczy, kurczy mięśni, zaników mięśniowych, zapalenia płuc, zapalenie żył, opadania stóp



ODŻYWIANIE I DOPAJANIE DZIECI W HOSPICJUM Żywienie może być prowadzone drogą: 1. Doustną. 2. Dojelitową. a) sonda nosowo-żołądkowo (SNŻ) b) przezskórna gastrostomia endoskopowa (PGE) c) przezskórna radiologiczna gastrostomia (PRG) 3. Dożylną. Tylko żywienie doustne jest uważane za metodę naturalną. Pozostałe metody żywienia określa się jako sztuczne. Żywienie doustne jest najprostszym i najmniej inwazyjnym sposobem zapewnienia choremu dziecku dodatkowej ilosci składników odżywczych, niezbędnych podczas choroby i rekonwalescencji. Organizm w chorobie jest podatny na większe straty energii. Wzrasta też jego zapotrzebowanie energetyczne. Dlatego spożywanie odpowiedniej ilości pokarmów, a przede wszystkim zawartych w nich składników mineralnych i wartości energetycznych, to niezwykle istotny element leczenia. W przypadku dzieci odpowiednie odżywianie i równoczesne dopajanie nabiera wyjątkowego znaczenia. Niedożywienie dziecka może mieć wpływ nie tylko na jego rozwój fizyczny, ale również na jego rozwój psychiczny i intelektualny. Wartości energetyczne zapewniają natomiast podtrzymywanie głównych procesów życiowych: • dzięki nim zachodzą wszystkie reakcje metaboliczne i chemiczne; • utrzymują stałą temperaturę ciała; • aktywują mechanizmy obronne organizmu. Wartości energetyczne wpływają także na aktywność mięśniową i neuroprzekaźnictwo. Poprzez produkcję nowych komórek odpowiadają także za wzrost.

W czasie choroby organizm wymaga jeszcze więcej energii, a w okresach wyniszczenia zapotrzebowanie na energię wzrasta dwukrotnie. Dzieci i młodzież powinny spożywać regularnie 5 posiłków w ciągu dnia, z częstotliwością co 4 godziny. Przy spożyciu 5 posiłków w ciągu dnia procentowy rozdział całodziennego zapotrzebowania energetycznego na poszczególne posiłki przedstawia się następująco: • - śniadanie 25 -30% • - II śniadanie 5 -10% • - obiad 30 -35% • - podwieczorek 5 -10% • - kolacja 15 -20%. Zaplanowaną wartość energetyczną obiadu należy zaplanować tak, aby białko stanowiło nie mniej niż 13% wartości energetycznej, tłuszcze nie więcej niż 33% /preferowane są tłuszcze pochodzenia roślinnego/, węglowodany 54%. Wielkość posiłku i jego wartość energetyczną należy dopasować indywidualnie do każdego dziecka w zależności od wieku, aktywności fizycznej, apetytu. Zbyt długie przerwy pomiędzy posiłkami powodują uczucie głodu, które obniża zdolność do koncentracji uwagi, pogarsza nastrój i samopoczucie. Uczucie głodu zwiększa drażliwość. Żywienie powinno być urozmaicone, gdyż tylko posiłki oparte na pełnowartościowych produktach spożywczych pokrywają zapotrzebowanie na wszystkie składniki odżywcze. W diecie powinno być dużo owoców i warzyw, napojów mlecznych (sojowe, ryżowe, kokosowe), ryby, mięso - w tym drobiowe. Główną zasadą racjonalnego żywienia jest, aby każdy podstawowy posiłek zawierał produkty będące źródłem białka oraz aby obfitował w warzywa i owoce. Te ostatnie stanowią dla organizmu źródło witamin, składników mineralnych oraz błonnika bardzo potrzebnego do pracy jelit.

Przedstawiając zasady racjonalnego żywienia nie można pominąć odpowiedniej ilości wody w dziennej racji pokarmowej. Niedobór płynów w diecie może prowadzić do odwodnienia organizmu, które sprzyja chorobom układu moczowego oraz zwiększa ryzyko zaburzeń ogólnoustrojowych. W przypadku niektórych chorób dopajanie staje się konieczne: Katar – dzięki dodatkowej porcji płynów wydzielina staje się bardziej płynna co sprawia że łatwo go czyścić. Gorączka – podwyższona temperatura ciała sprawia, że organizm traci więcej wody. Dopajanie chroni przed odwodnieniem. Podobnie należy postępować w przypadku biegunki czy wymiotów. Ilość płynów spożywanych w ciągu dnia przez dzieci i młodzież powinna wynosić 1, 5 -2 litrów. Przyjmuje się , że dziecko ważące do 10 kg, powinno wypijać około 1 litra płynów na dobę. W przypadku dziecka ważącego powyżej 10 kg, każdy dodatkowy kilogram to dodatkowe 50 ml płynów, a więc dziecko ważące 11 kg powinno przyjmować 1 l i 50 ml płynów dziennie, 12 kg oznaczać już będzie 1, 1 l płynów itd. Ważne jest, aby uwzględniać płyny zawarte w zupie, kaszce czy owocach.

Brak apetytu – pojawia się u dzieci nawet przy lekkich przeziębieniach, ale znacznie częściej występuje u chorych przewlekle. Długotrwały brak apetytu powoduje spadek masy ciała, osłabienie organizmu a w niektórych przypadkach może doprowadzić do niedożywienia. Bardzo ważne jest zastosowanie u pacjenta odpowiedniej diety. Całodzienną racje pokarmową należy podzielić na 4 -5 posiłków, podawanych w mniejszych ilościach, lecz częściej. Czasem zaleca się nawet do 7 małych posiłków , zależy to od stanu i samopoczucia chorego. Posiłki powinny być niewielkie pojemnościowo ale kaloryczne. Niezalecane są potrawy ciężkostrawne, wzdymające i smażone. Źródłem białka w diecie są: drób bez skóry, chuda cielęcina, młoda wołowina. Podajemy je gotowane w wodzie lub na parze. W diecie nie powinno zabraknąć ryżu , drobnych kasz które są źródłem węglowodanów, błonnika, witamin grupy B. W celu zwiększenia kaloryczności potraw można do nich dodawać odrobinę masła, oliwy z oliwek. Zalecane są też owoce, które dostarczają kalorii, witamin i błonnika Utrata masy ciała-może prowadzić do niedożywienia a nawet wyniszczenia chorego. Postępowanie dietetyczne może wymagać dostarczenia większej ilości kalorii i białka. Zalecenia dietetyczne stosować jak w przypadku braku apetytu. Problemy z połykaniem – pojawiają się najczęściej na skutek zapalenia błony śluzowej jamy ustnej po radioterapii i chemioterapii. Nie zaleca się potraw ostrych drażniących, jogurtów owocowych. Posiłki muszą być bardzo dokładnie rozdrobnione, płynne, aby ułatwiały połykanie. Zalecane są biszkopty, herbatniki , suchary moczone w mleku lub herbacie, kisiele, budynie, galaretki, musy owocowe z miękkich owoców(np. banany, jabłka ), chude gatunki mięsa rozdrobnione , warzywa gotowane w postaci pure’e. Uczuci suchości w ustach- Zalecane jest spożywanie większej ilości płynów, ulgę może przynieść płukanie jamy ustnej naparem z rumianku lub siemienia lnianego, które jest dodatkową ochroną dla błony śluzowej. Biegunki i wymioty- zaleca się spożywanie większej ilości płynów i posiłków w postaci płynnej (np. marchwianka, kleik na wodzie, siemie lniane)

Ocena stanu odżywienia • Nie ma jednolitej metody oceny stanu odżywienia. • Na wyniki oceny może wpływać choroba podstawowa i / lub leczenie. • Trudno odróżnić wpływ zaburzeń odżywienia od wpływu choroby na wynik kliniczny.

ŻYWIENIE ENTERALNE (DOJELITOWE) • • • Niedożywienie spowodowane: brakiem łaknienia, przeszkodą mechaniczną Zaburzenia połykania na tle neurologicznym oraz występujące u chorych nieprzytomnych. Rozlegle oparzenia Zespół krótkiego jelita. Przetoki o niewłaściwym wydzielaniu. Leczenie: choroby Leśniowskiego-Crohna, wrzodziejącego zapalenia jelita grubego, przewlekłej niewydolności oddechowej, przewlekłej niewydolności nerek. Odżywianie dzieci z zaburzenimi trawienia i wchłaniania, takimi jak: choroba jelit, alergie pokarmowe, mukowiscydoza. Cześciowo po chemio- i radioterapii. Gdy podaż drogą przewodu pokarmowego jest niemożliwa lub niewystarczająca do pokrycia zapotrzebowania energetycznego U noworodków z małą masą urodzeniową (wczesny okres) W przypadku wyłączenia (czasowego? ) przewodu pokarmowego (np. po zabiegach chirurgicznych – wysokie przetoki, po radioterapii, ciężki stan w intensywnej opiece medycznej)

Zasady karmienia przez sondę/gastrostomię: • • • Przygotowanie sprzętu do karmienia: taca, strzykawka 100 -150 ml, pojemnik ze zmiksowanym ciepłym pokarmem utrzymujący stałą temperaturę, pojemnik z przegotowaną ciepłą wodą, miska na odpadki, lignina. Ułożenie pacjenta w pozycji wysokiej lub półwysokiej podczas podawania pokarmu, zapobiegającej aspiracji treści pokarmowej do dróg oddechowych i ułatwiającej przesuwanie się pokarmu do dalszej części przewodu pokarmowego Należy unikać pozycji na lewym boku u otyłych pacjentów ze względu na większą możliwość przeciekania pokarmu przez przetokę. Podaż posiłków u pacjentów leżących powinna być o określonych porach. Sprawdzenie zalegania pokarmu w żołądku przez połączenie strzykawki z sondą i wykonanie aspiracji treści żołądkowej: brak treści pokarmowej (tylko kwasy żołądkowe) wskazuje na prawidłowe trawienie i przesuwanie się pokarmu, zaleganie treści informuje o nieprawidłowości i konieczności przeanalizowania sposobu odżywiania. Temperatura posiłków nie powinna przekraczać 40 stopni Celcjusza, temperatura optymalna 3537 stopni Celcjusza. Papka pokarmowa nie powinna być zbyt gęsta, gdyż może dojść do zatkania zgłębnika. Nie są zalecane pokarmy wzdymające (kapustne, strączkowe), ciężkostrawne zwłaszcza u pacjentów leżących. Możliwe jest uzupełnienie diety kuchennej dietą przemysłową, gdy chcemy osiągnąć większą kaloryczność posiłków.

• • • U dzieci leżących należy zadbać o odpowiednią podaż błonnika (min. 1 jabłko dziennie, soki owocowe, banany nie są wskazane ze względu na działanie zapierające). Podaż płynów w zależności od zapotrzebowania, aktywności fizycznej – REHABILITACJA !!! Podawanie posiłków nie powinno być częstsze niż co 2 godziny. Podaż posiłków należy rozłożyć tak aby dziecko miało zachowaną przerwę nocną minimum 6 -8 godzin. Gdy dziecko może połykać, powinno w ciągu dnia otrzymać do picia wodę niegazowaną lub lekko gazowaną. Pozwoli to na utrzymanie motoryki przełyku, jak również na jego rehabilitację. Poza tym zapobiega zmianom zanikowym w obrębie jamy ustnej. Wymiana sondy żołądkowej: poliwinylowej (PCV) co 7 -10 dni, poliuretanowej (PUR) co 6 tygodni.

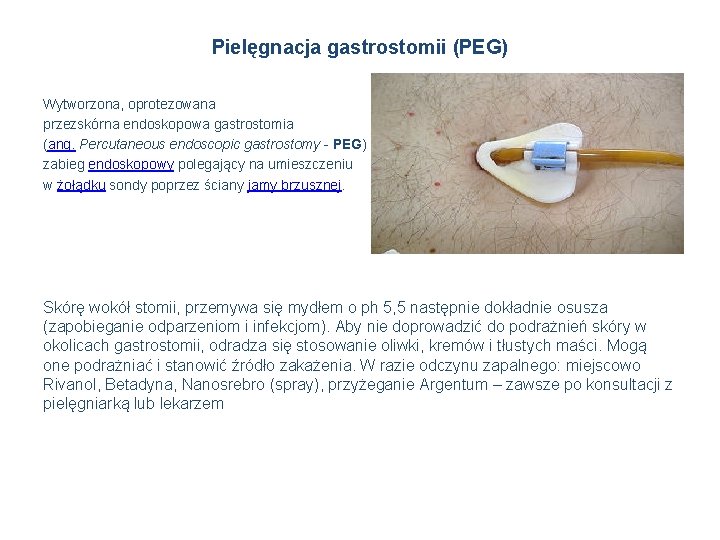
Pielęgnacja gastrostomii (PEG) Wytworzona, oprotezowana przezskórna endoskopowa gastrostomia (ang. Percutaneous endoscopic gastrostomy - PEG) zabieg endoskopowy polegający na umieszczeniu w żołądku sondy poprzez ściany jamy brzusznej. Skórę wokół stomii, przemywa się mydłem o ph 5, 5 następnie dokładnie osusza (zapobieganie odparzeniom i infekcjom). Aby nie doprowadzić do podrażnień skóry w okolicach gastrostomii, odradza się stosowanie oliwki, kremów i tłustych maści. Mogą one podrażniać i stanowić źródło zakażenia. W razie odczynu zapalnego: miejscowo Rivanol, Betadyna, Nanosrebro (spray), przyżeganie Argentum – zawsze po konsultacji z pielęgniarką lub lekarzem

Jak podawać posiłki • • • Wolno (jak przy jedzeniu łyżką) Nie „na siłę” Zawsze na koniec przepłukać protezę wodą letnią przegotowaną Końcówkę do której podawany jest pokarm także myjemy za pomocą szczoteczki i czystej wody. Należy pamiętać o codziennym obróceniu PEG-a o 180 stopni. Takie działanie zapobiega powstaniu zrostów W przypadku zatkania protezy, próbujemy ją „przetkać”, płucząc zgłębnik ciepłą wodą lub wodą gazowaną (cola) i aspirując treść za pomocą strzykawki, przez odciągnięcie jej tłoka. Bardzo ważne jest systematyczne płukanie PEG-a po podażym posiłku lub leku. Nie bez znaczenia jest również stopień zmiksowania posiłku.

Diety przemysłowe Mają standardowy skład, ściśle określoną ilość składników pokarmowych i znaną wartość energetyczną. Najbardziej wskazane są w celu wyrównania niedoborów żywieniowych. Nie zawierają glutenu, laktozy, cholesterolu i puryn, co ogranicza niebezpieczeństwo występowania alergii. Zapewniają bezpieczeństwo mikrobiologiczne i chemiczne. Ponasto są: § Łatwe w przygotowaniu; § Mają płynna konsystencję (nie zatykają cewników); § Posiadają określoną wartość osmolarną która wynosi od 250 do 400 m. Osm/l; § Sterylne; § Bezpieczne chemicznie; § Znajdują się w opakowaniach odpowiedniej wielkości; § Zróżnicowane pod względem smakowym; § Kosztowne. W Polsce dostępne są diety przemysłowe: bezlaktozowe; normokaloryczne, normobiałkowe i wysokobiałkowe, izoosmolarne i hiperosmolarne, ubogo- i bogatoresztkowe, pełnowartościowe, wzbogacone w tłuszcze i kwasy tluszczowe.

RODZAJE UŁOŻENIA PACJENTA Pozycja na plecach – w płaskim ułożeniu na twardym podłożu, stopy na podpórce, pod głowę i krzywiznę lędźwiową zakłada się małą poduszeczkę, pod piety ochraniacze, powyżej zgięć kolanowych w poprzek uda-walki. Można wykorzystać jedna lub kilka poduszek wypełniających przestrzeń miedzy szóstym kręgiem szyjnym i pierwszym piersiowym. Zmniejsza się napięcie mięsni szyi, barków i zagięcia szyi. Poduszka pod okolice lędźwiową zmniejsza napięcie mięsni i zapobiega dolegliwością bólowym. Poduszki powinny tworzyć równię pochyla dającą podparcie głowie barkom, plecom, lędźwiom. Założenie walka wzdłuż uda lub aparatu stabilizującego stopę zabezpiecza rotacje na zewnątrz. Ucisk na piętę można złagodzić prze założenie walka pomiędzy podudzie a piętę. Na okolice łokcia można stosować ochraniacze, natomiast podpórki zapobiegają opadaniu stopy. Poziome(płaskie) – ułożenie powoduje uspokojenie i odprężenie. Ułatwia ona rozprężenie dolnych płatów płuc przez zwiększenie zakresu ruchów oddechowych prze¬pony. Półwysokie(normalne) – ułożenie pacjenta, który może się samodzielnie poruszać. Wezgłowie jest podniesione, poduszki zależnie od upodobań pacjenta, pozostałe udogodnienia w zależności od upodobań pacjenta. Wysokie ułożenie pacjenta: 1. Z uwypuklona klatka piersiowa za pomocą poduszek i/lub wezgłowia(wezgłowie uniesione, plaska poduszka pod plecami, miękka poduszka pod głowę). Należy zabezpieczyć pacjenta przed zsuwaniem się(dodatkowa poduszka pod pośladki, poduszka zapierające stopy zabezpiecza przed odleżynami). Dodatkowe podparcie pod kończyny górne. 2. Z pochyleniem do przodu(u pacjentów z dusznością spoczynkowa) do podparcia kończyn górnych można wykorzystać stolik na łóżkowy z poduszkami, kończyny górne układa się swobodnie i wygodnie na blacie stolika przykrytym poduszkami. 3. Z opuszczonymi swobodnie kończynami dolnymi (zmniejszanie odpływu krwi żylnej do krążenia małego) kończyny dolne opiera się na stołeczku i okrywa kocem.

Pozycja na boku – plecy w tej pozycji powinny być wyprostowane jak u człowieka w pozycji stojącej. Głowę układa się na poduszce, pod która ułożona jest dłoń z wyprostowanymi palcami. Kończyna dolna dalsza w stosunku do materaca jest zgięta w stawie biodrowym i kolanowym, ułożona na poduszce. Należy przeciwdziałać opadaniu stop stosując podpórki. Pozycja stosowana jest w celu zapobiegania odleżynom układa się tez tak pacjentów w pozycji bezpiecznej, chorych z porażeniem połowicznym. Jest to tez ułożenie spoczynkowe i zapobiegające zapaleniu płuc. Pozycja na boku pozioma(bezpieczna) – podłoże poziome – stosowana w przypadku pacjentów nieprzytomnych (niekomunikatywnych). Daje oparcie z przodu i tylu, nie grozi uciskiem na większe pnie nerwowe, zapobiega zapadnięciu języka do tylu i zachłyśnięciu się wydzielina(odpływa swobodnie na zewnątrz). Niskie ułożenie głowy (Trendelenburga) – płaszczyzna całego łóżka nachylona jest pod katem 1030 st. , głowa skierowana ku dołowi. Pod głową mała, miękka poduszeczka, jako zabezpieczenie przed ześlizgiwaniem się ku pochyłości, nie podnosząc głowy. Pozostałe udogodnienia jak w pozycji na plecach. Przyczynia się do pobudzenia ważnych dla życia ośrodków, zapobieganie zatorom powietrznym, zaburzeniom ukrwienia mózgu. ). Celem tej pozycji jest również ułatwienie drenażu oskrzeli (usunięcie z nich wydzieliny)

Fizjoterapia oddechowa Cele Fizjoterapii oddechowej: • Poprawa wentylacji płuc poprzedzona poprawą drożności drzewa oskrzelowego • Zmniejszenie nasilenia objawów chorobowych, • Zachowanie/przywrócenie w miarę możliwości prawidłowej czynności płuc, • Zachowanie jak najlepszej wydolności fizycznej, • Zapobieganie powikłaniom i następstwom ostrych chorób układu oddechowego, • Zapobieganie utracie prawidłowej czynności oddychania i deformacjom w układzie oddechowym oraz układzie mięśniowo-podporowym, • Poprawa jakości życia przewlekle chorych, Zasady postępowania w fizjoterapii oddechowej u dzieci. Drenaż ułożeniowy; U noworodków i niemowląt stosuje się tzw. huśtawki/leżaczki terapeutyczne, które zawieszane na łóżeczku na elastycznych taśmach pod odpowiednim kątem klatki piersiowej wytwarzają drgania ułatwiające drenaż. U dzieci drenaż stosuje się jako podstawowy sposób higieny dróg oddechowych: • Ułożenie pacjenta musi być odpowiednie do działania siły grawitacji, dla noworodków stosuje się w tym celu ułożenie na kolanach, barkach terapeuty, dzieci od 2 roku życia na stołach leczniczych, łózkach, na poduszkach, Dziecko należy ułożyć w takiej pozycji aby płat lub segment płucny razem z dochodzącym do niego oskrzelem, w którym znajduje się wydzielina-leżał jak najwyżej. Techniki ręczne: oklepywanie, wstrząsanie stosuje się w celu lepszego oddzielania się wydzieliny od ścian oskrzeli, ułatwiając odksztuszanie wydzieliny lub jej odessanie. Wielkość siły oklepywania i wstrząsania musi być adekwatna do wieku i wagi dziecka. Techniki te powinny być stosowane w miejscach klatki piersiowej które odpowiadają obszarom zalegania. Ze względu na różnicę rozmiaru, klatki piersiowej dziecka do ręki terapeuty, stosuje się różnego rodzaju sprzęty wspomagające. Odksztuszanie i odsysanie wydzieliny; nakłaniając dziecko do śmiechu lub płaczu można wywołać produktywny kaszel. Zewnętrzna stymulacja tchawicy jest dodatkową techniką wspomagającą.



Rehabilitacja w terminalnej fazie choroby U większości pacjentów ma ona charakter funkcjonalny to znaczy stosujemy ćwiczenia ruchowe we wszystkich odmianach, których celem jest poprawienie funkcjonowania, poprawa komfortu, poprawa jakości życia. Zawsze to pacjent (jego wydolność) wyznacza zakres działań. Celem jest: • Łagodzenie bólu • Zmniejszenie duszności • Zapobieganie odleżynom • Zmniejszenie deficytu ruchomości i siły mięśniowej • Utrzymanie aktywności • Edukacja opiekunów - przesadzanie (łóżko-fotel-łózko), pionizacja (pomoc przy wstawaniu i siadaniu), asekuracja przy poruszaniu się, karmienie, ubieranie i rozbieranie, oklepywanie, drenaż ułożeniowy, Okres umierania – ostatnia faza choroby (kilka ostatnich dni lub godzin) działania o bardzo ograniczonym zasięgu. Nadal zmiany pozycji, zabiegi pielęgnacyjne, łagodzenie dolegliwości bólowych i duszności


Metody niefarmakologiczne walki z bólem Metody wspomagające - wspierają dziecko i jego rodzinę (opieka psychologiczna i socjalna) Metody poznawcze- wpływają na sposób myślenia dziecka • Aktywne odwrócenie uwagi dziecka • Niemowlęta i małe dzieci: konieczne konkretne zdarzenia lub obiekty dla skupienia uwagi (interesujące zabawki) • Starsze dzieci (gry, rozmowy, ciekawe opowiadanie, muzyka) • Tworzenie wyobrażeń • Hipnoza , odprężenie, skupienie na ulubionej czynności, przełączniki bólu, drzwi Metody behawioralne- zmieniają zachowanie • Głębokie oddychanie • Stopniowa relaksacja- napinanie i rozluźnianie kolejnych grup mięśni (często łączona z sugestią i głębokim oddychaniem) Metody fizykalne- wpływają na układy uczuciowe Dotyk -głaskanie -trzymanie -kołysanie -masowanie -przewijanie -wibracje i oklepywanie

• • Lód (łagodzenie bólu, objawów zapalenia) Chlorek etylu, EMLA, mieszanina 2, 5% lidokainy i 2, 5% prylokainy w kremie - znieczulenie miejsc wkucia • Ciepło – łagodzenie bólów mięśniowych • Zimna i ciepła nie stosuje się u niemowląt – ryzyko uszkodzenia tkanek TERAPIE KOMPLEMENTARNE POSTĘPOWANIE DODATKOWE I ALTERNATYWNE Terapia zajęciowa – to usprawnianie za pomocą określonych czynności, zajęć i pracy, które mogą mieć wartość kształcącą, wychowawczą, a także leczniczą. Inaczej jest to leczenie „poprzez pracę”. Np. . /tkactwo, rzeźbiarstwo, modelarstwo, szydełkowanie, układanie bukietów, pielęgnacja kwiatów. . itd. ) Rola terapii zajęciowej • Wypełniają czas choroby zajęciami • Zmuszają do ruchu i aktywności fizycznej • Dostarczają wrażeń zmysłowych • Działają uspokajająco i normalizująco na czynności układu nerwowego • odreagowanie napięć i emocji • ułatwia nawiązywanie kontaktów z otoczeniem. Choreoterapia – lecznicze oddziaływanie tańca. Główna zasada to wykonywanie naprzemiennych ruchów wolnych i szybkich. W skład wchodzą: taniec, zabawy rytmiczne, ćwiczenia fizyczno – ruchowe

Muzykoterapia „ Musica animae levamen”- muzyka jest lekarstwem dla duszy Muzyka zmniejsza stres, łagodzi strach, dodaje energii i poprawia pamięć. Muzyka sprawia, że ludzie są mądrzejsi Masaż DO-IN - Dzięki masażowi możemy usunąć napięcie mięśni i przywrócić naszemu organizmowi wewnętrzną harmonię. Arteterapia – terapia poprzez sztukę. Wprowadza w świat przeżyć estetycznych, otwiera na nowe wrażenia odpręża. Pozwala zapomnieć o kłopotach, daje dystans do spraw codziennych, czasami łagodzi cierpienia fizyczne. Poezjoterapia (ang. poetry therapy) - terapia wykorzystująca poezję polega na czytaniu, recytowaniu, pisaniu wierszy Sylwoterapia (łac. silva – las) - terapia wykorzystująca spacery po lesie. Czynnikiem terapeutycznym jest kontakt z przyrodą. Można odnaleźć tutaj również elementy chromoterapii ponieważ kolor zielony pomimo, a może dzięki swojemu konserwatyzmowi wykazuje działanie uspokajające Chromoterapia- leczenie barwami, kolorami. Ważna jest atmosfera relaksacji stworzona poprzez odpowiednią muzykę i grę kolorów. Inny przykład wykorzystania chromoterapii to odpowiedni dobór kolorów w pomieszczeniach do pracy, nauki, odpoczynku itd. ( Znaczenia ma również kolor naszego ubioru. ). Talasoterapia (gr. thalassa – morze) - terapia wykorzystująca spacery brzegiem morza. Czynnikiem terapeutyczny jest kontakt z przyrodą. Pojawiają się tutaj również elementy muzykoterapii - szum morza, śpiew ptaków, granie wiatru, szum w muszlach. Gry i zabawy – Cele: poprawa sprawności fizycznej i psychicznej, rozwijanie orientacji, pomysłowości, uzupełnianie wiadomości oraz umiejętności podejmowania decyzji, wprowadzają poczucie sprawiedliwości, podporządkowanie i poznawanie zasad. Biblioterapia – terapia poprzez literaturę; inaczej ukierunkowane czytelnictwo, Cele: dostarcza tematów do rozmów, nowe spojrzenie na własne problemy.

Piśmiennictwo Pediatria i pielęgniarstwo pediatryczne – M E. Muscari; Leczenie objawowe w stanach terminalnych – P. Szermer; Pielęgniarstwo w opiece palitywnej i Hospicyjnej pod red. Prof. . dr hab. med. Krystyny de Walden-Gałuszko i mgr Anny Kaptacz; odżywianie w czasie choroby – medipress onkologia; Pielęgnacja w domu dziecka z tracheostomią – opr: dr hab. n. med. Grzegorz Lis; Kózka M. , Płaszewska-Żywko L. (red): Diagnozy i interwencje pielęgniarskie. PZWL, Warszawa 2008. ; Ślusarska B. , Zarzycka D. , Zahradniczek K. : Podstawy pielęgniarstwa. Lublin 2004, Tom II. ; Wołowicka L. , Dyk D. : Anestezjologia i intensywna terapia. PZWL, Warszawa 2007; Ciechaniewicz W. : Pielęgniarstwo. Ćwiczenia. PZWL, Warszawa 2001. ; Dison N. : Technika zabiegów pielęgniarskich. PZWL, Warszawa 1998. ; Kirschnick O. : Pielęgniarstwo. Wydawnictwo Medyczne Urban & Partner, Wrocław 1997. ; Kózka M. (red. ): Stany zagrożenia życia. Wybrane standardy opieki i procedury postępowania pielęgniarskiego. Wydawnictwo Uniwersytetu Jagiellońskiego, Kraków 2001. ; Rakowska-Różewicz D. (red. ): Wybrane standardy i procedury w pielęgniarstwie pediatrycznym. Wydawnictwo Czelej Sp. Z o. O. , Lublin 2001. Alkiewicz J. (red. ): ; Leczenie inhalacyjne i rehabilitacyjne układu oddechowego u dzieci i dorosłych. Volumen, Wrocław 1995. ; Mc. Closkey J. C. Bulechek G. M. : Nursing Interventions Classification. Mosby, St. Louis 2000. http: //pulmonologia. mp. pl; http: //www. nlm. nih. gov/medlineplus; Fizjoterapia pediatryczna - J. Tecklin ; Podstawy rehabilitacji w dysfunkcjach narządu ruchu - K. Milanowska; Esculap – artykuł; Rehabilitacja w chorobach obturacyjnych dróg oddechowych, Rehabilitacja w chorobach układu nerwowego - S. Grochmala Lecznicze ćwiczenia oddechowe w chorobach płuc – A. Rosławski; Jane Minturn, Salzburg-Philadelphia Seminars, Pediatric Oncology and Hematology, 2008; Opieka paliatywna nad dziećmi (red. Dangel T. ), VI Kurs CMKP dla Lekarzy i Pielęgniarek, 16 -21 października 2000

 Eleidyna
Eleidyna Model bismarcka opieki zdrowotnej
Model bismarcka opieki zdrowotnej Dzienny dom opieki medycznej ministerstwo zdrowia
Dzienny dom opieki medycznej ministerstwo zdrowia Organizacja wirtualna przykład
Organizacja wirtualna przykład Wei pollub
Wei pollub Na czym polega organizacja informacji w www
Na czym polega organizacja informacji w www Lubelska organizacja turystyczna
Lubelska organizacja turystyczna Koncepcja d ulricha
Koncepcja d ulricha Organizacja mechanistyczna
Organizacja mechanistyczna Simon shnoll
Simon shnoll Organizacja fraktalna
Organizacja fraktalna Organizacja pracy małych zespołów prezentacja
Organizacja pracy małych zespołów prezentacja Organizacja fraktalna
Organizacja fraktalna Struktury nato
Struktury nato Trasforma le frasi dalla forma attiva alla forma passiva
Trasforma le frasi dalla forma attiva alla forma passiva Ativa e passiva
Ativa e passiva Elementi di geometria analitica
Elementi di geometria analitica Forma algebrica numeri complessi
Forma algebrica numeri complessi Gradele de comparatie ale adjectivului fisa de lucru
Gradele de comparatie ale adjectivului fisa de lucru Trasforma alla forma negativa francese
Trasforma alla forma negativa francese Pronomi forma debole e forte
Pronomi forma debole e forte Zasady ogólne prawa administracyjnego
Zasady ogólne prawa administracyjnego Zasady netykiety prezentacja
Zasady netykiety prezentacja Zasady prowadzenia zeszytu
Zasady prowadzenia zeszytu Pismo techniczne ł
Pismo techniczne ł Zasady ogólne postępowania podatkowego
Zasady ogólne postępowania podatkowego Zasady bezpiecznych wakacji
Zasady bezpiecznych wakacji Zasady sporządzania bibliografii
Zasady sporządzania bibliografii Autoprezentacja scenariusz zajęć
Autoprezentacja scenariusz zajęć Ortogramy z ó
Ortogramy z ó Oficjalne zasady nnn
Oficjalne zasady nnn Zalety pracy w chmurze
Zalety pracy w chmurze Zasady skutecznego porozumiewania się
Zasady skutecznego porozumiewania się Zasady zachowania w kinie
Zasady zachowania w kinie Fair play w sporcie prezentacja
Fair play w sporcie prezentacja Elementy rozprawki
Elementy rozprawki Zasady dobrego wychowania prezentacja
Zasady dobrego wychowania prezentacja Zasady dobrego zachowania w szkole prezentacja
Zasady dobrego zachowania w szkole prezentacja Zasady dobrej prezentacji
Zasady dobrej prezentacji Zasady planowania
Zasady planowania Plisowanie włosów
Plisowanie włosów Zasady racjonalnego żywienia prezentacja
Zasady racjonalnego żywienia prezentacja W brydżu faza gry
W brydżu faza gry Zdrowie jako wartość zasady zdrowego stylu życia
Zdrowie jako wartość zasady zdrowego stylu życia Zasady bhp w pracowni komputerowej prezentacja
Zasady bhp w pracowni komputerowej prezentacja Przyjaciele zippiego złote zasady
Przyjaciele zippiego złote zasady Co to autoprezentacja
Co to autoprezentacja Didaktické zásady komenského
Didaktické zásady komenského Zasady auditowania
Zasady auditowania Zasady pisowni słownictwa religijnego
Zasady pisowni słownictwa religijnego Krzywe miareczkowania alkacymetrycznego
Krzywe miareczkowania alkacymetrycznego W gospodzie pod lutym turem ukazany jest zwyczaj
W gospodzie pod lutym turem ukazany jest zwyczaj Modernizacja sieci komputerowej
Modernizacja sieci komputerowej Zasady ustroju rp
Zasady ustroju rp Zasady prawa handlowego
Zasady prawa handlowego Zasoby niezbędne do realizacji projektu
Zasoby niezbędne do realizacji projektu Rozprawka przykład
Rozprawka przykład Kład a przekrój
Kład a przekrój Powersum next
Powersum next Zasady dobrej komunikacji
Zasady dobrej komunikacji Zasady układania jadłospisu
Zasady układania jadłospisu Oficjalne zasady nnn
Oficjalne zasady nnn Tenis ziemny zasady
Tenis ziemny zasady Drużynowa gra sportowa z miotaczem i łapaczem
Drużynowa gra sportowa z miotaczem i łapaczem Zásady zberu húb
Zásady zberu húb Zasady doboru materiałów i urządzeń sieciowych
Zasady doboru materiałów i urządzeń sieciowych Bhp w hotelu
Bhp w hotelu Slidetodoc
Slidetodoc Zasady procesowe kpk
Zasady procesowe kpk