Soins infirmiers chez les patients porteurs de prothse






















- Slides: 24

Soins infirmiers chez les patients porteurs de prothèse totale du genou (PTG) support de cours M. O. Struss 1

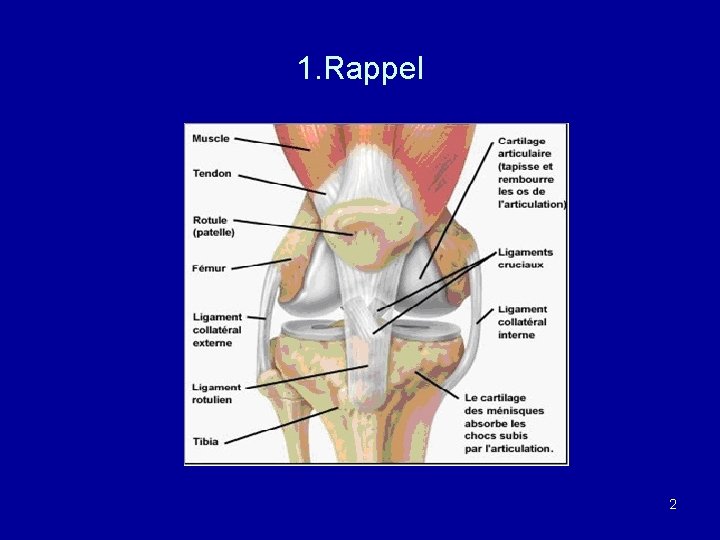
1. Rappel 2

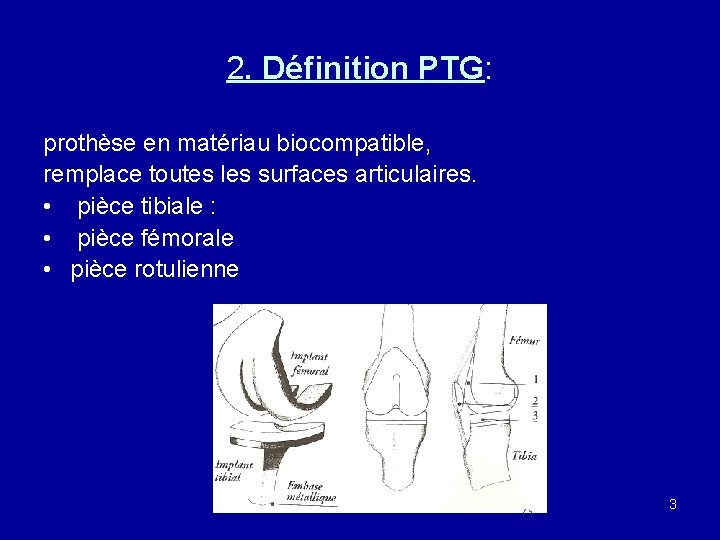
2. Définition PTG: prothèse en matériau biocompatible, remplace toutes les surfaces articulaires. • pièce tibiale : • pièce fémorale • pièce rotulienne 3

3. Indications • Gonarthrose, Polyarthrite rhumatoïde Cf cours Dr Messer • traumatisme 4

4. Soins pré opératoires. 4. 1. Consultation du chirurgien. Objectifs: Pose l’indication OP après diagnostic de la maladie • Entretien: - Analyse de la douleur, des médicaments reçus - Recherche des antécédents de traumatisme, de maladies ostéoarticulaires (Polyarthrite rhumatoïde…) • Examen clinique: - Évalue la mobilité, la stabilité, du genou - Évalue La douleur et l’impotence fonctionnelle qu’elle entraîne • Examens radiographiques: appréciation de la gravité de la maladie du genou • délai d’attente pour OP variable selon le chirurgien, le degré de gravité, les signes cliniques. 4. 2. Consultation d’anesthésie. Cf soins PTH 4. 3. Consultation IDE. Cf soins PTH • recueil de données complet: facilite un suivi postopératoire adapté, permet d'envisager les différentes possibilités de prise en charge post hospitalière. 5

4. 4. Admission : 4. 4. 1. La veille : • accueil , installation • dossier de soins : résultats sanguin, (2 GR. RH, Anticorps, NFS, plaquettes, hémostase , iono. , Glyc. , créat. , sérobio. . ) • RX : 2 genoux F+P. 2 membres inférieurs et bassin. • Ex. bactério. urines, recherche de foyer infectieux(dentaire RX, ORL…) • RX pulm. , ECG • préparation psychologique , info/OP, suites OP… • douche + shampoing pré-OP selon protocole (Hibiscrub® Bétadine® scrub ) • prémédication sur PM • à jeun à partir de minuit 4. 4. 2. Le matin. • douche suivant protocole • % bijoux , prothèse… • vérification Identité • prémédication Sur PM. 6

5. Soins post opératoires 5. 1. Matériel thérapeutique : • incision d’environ 20 cm au niveau du genou, refermée par des fils ou des agrafes protégée par un pansement. • drains aspiratifs de Redon • KT court (hydratation, passage des électrolytes, antiinflammatoires, antibiotiques, antalgiques ) • attelle de type Zimmer®, semi rigide, fermée par de rubans auto agrippants pour protéger l’articulation 7

5. 2. Installation : • décubitus dorsal matelas anti- escarre si néc. • arceau • vessies de glace sur PM • trapèze • attelle de Zimmer®, 5. 3. Détection et prévention des risques liés à l’anesthésie. Cf cours 5. 4. Détection et prévention des risques liés à l’OP. 5. 4. 1. Hémorragie. • Redons: noter quantité de sang • Pansement: voir si présence de sang, • Voir si hématome au niveau de la cicatrice • TA - pouls: si hémorragie: baisse TA, augmentation pls, pls filant • Augmentation fréquence et amplitude respiratoire, refroidissement des extrémités • Faciès: si hémorragie pâleur du visage(vasoconstriction artérielle), sueurs • anxiété, oligurie 8

5. 4. 2. Hématome et oedème postopératoires. Ils sont très douloureux et l'hématome risque à tout moment de s'infecter 5. 4. 2. 1. Causes. hémostase insuffisante , drains bouchés 5. 4. 2. 2. Prévention : • surélévation des pieds du lit • vessies de glace isolées de la peau par une protection (physiopack® changés ~4 x/jour en place pdt 20 mn ) • efficacité du drainage, il doit être étanche, sous vide 5. 4. 3. Douleur • Protocole antalgique, évaluation par la réglette E. V. A. • Attention aux effets secondaires des antalgiques (nausées , vomissements 9

5. 4. 4. Infection : • Complication la plus redoutable. Peut entraîner une ostéite et le rejet de la prothèse. 5. 4. 4. 1. Causes • Prothèse = corps étranger inséré dans l’organisme. Le germe (staphylocoque le + souvent pénètre dans la plaie pendant l’OP ou pendant la phase de cicatrisation (pansement) • Agression OP rend les défenses immunitaires plus faibles • idem PTH • flash ATB le genou est plus encore que la hanche exposé à l’infection (situation superficielle) surtout délai tardif 6 à 16 mois 5. 4. 4. 2. Signes : • hyperthermie ou hypothermie , choc septique. • Cicatrice : recherche des signes inflammatoires, voire d’un abcès de paroi 10

5. 4. 4. 3. Soins. • Protocole antibioprophylaxie administration et surveillance sur 24 ou 48 h • prendre la température : si 38° 5 hémocultures sur PM • antipyrétiques sur PM • 1 er pansement avec ablation des redons sur PM (2ème ou 3ème jour)puis sur PM. • surveiller la cicatrice avec réfection du pansement : signaler au médecin si écoulement, rougeur, désunion au niveau de la cicatrice œdème, hématome. • prélèvement s’il y a un écoulement au niveau de la cicatrice sur PM • surveiller le point de ponction du KT, si rougeur, douleur ou œdème, enlever le KT • Si sonde urinaire: ablation sur PM le plus tôt possible 11

• pas d’injection du coté OP. • ablation des fils ou agrafes sur PM ~ 21ème jour). • à long terme : infection dent, ORL , digestif… 5. 4. 5. Troubles thromboemboliques 5. 4. 5. 1. Facteurs de risque : • Chirurgie orthopédique emboligène • P. âgé, mauvais état circulatoire, antécédents de phlébite • Immobilisation prolongée 5. 4. 5. 2. Prévention • Lit en déclive (retour veineux ) • Lever précoce et mobilisation • bas de contention ou bandes Biflex® • PM: HBPM ( Lovenox® ) 12

5. 4. 5. 3. Signes phlébite: • douleur du mollet voire simple gêne, sensation de fourmillement, engourdissement. • Douleurs à la dorsiflexion du pied • élévation modérée de la température • dissociation pls/t° • oedème dilatation des veines superficielles • augmentation de la chaleur locale • diminution du ballottement du mollet genou fléchi 13

• • • stade tardif : les signes précédents sont amplifiés douleur vive et invalidante , œdème chaud et dur réseau veineux superficiel visible car dilaté. Si signes cliniques, écho-doppler des membres inférieurs sur PM 5. 4. Signes cliniques embolie pulmonaire: • malaise général, angoisse, essoufflement, douleur dans la poitrine, crachat de sang, perte de connaissance. 14

5. 4. 6. Risque trophique (surveillance ++ si rachis anesthésie ou bloc nerveux) • sacrum, talons • lever précoce + hydratation • matelas anti-escarres • effectuer une toilette minutieuse et changer fréquemment la literie • apprendre à se soulever à l'aide du perroquet pour varier les points d'appui • Dépistage: recher la douleur, la rougeur ou les phlyctènes aux points d'appui 15

5. 4. 7. Risque de troubles vasculaires ou nerveux. • Détecter fourmillement, troubles de la sensibilité de la jambe et des orteils du coté OP • Vérifier passage des pouls, coloration de la jambe • Vérifier la mobilité de la jambe et de orteils 5. 4. 8. Risque de chute. idem PTH déplacement avec cannes anglaises 5. 5. Réalimentation. • Sur PM en général débute le lendemain 16

5. 6. Mobilisation de la personne. 5. 6. 1. Prévention de la raideur du genou. • peut entraver le résultat de l’OP. • rééducation précoce mais progressive, sur plusieurs mois Objectifs : • récupérer une flexion supérieure à 90° indispensable pour monter un escalier • retrouver un maximum d'autonomie en vue de la sortie Moyens • contraction de la cuisse, bouger le pied • mobilisation passive précoce - soit manuellement, 17

- soit sur une attelle motorisée (arthromoteur), type KINETEC® permettant de régler, au degré près, l’amplitude articulaire désirée 6. REEDUCATION. Sur PM J 2 J 3 1 er lever sur PM avec appui sur PM, déambulateur, cannes. Cure ou en ambulatoire. 18

7. CONSEILS A LA SORTIE. 7. 1. Mouvements à proscrire les 3 premiers mois. • s’accroupir, s’agenouiller • chocs sur le côté OP ( sauts, mauvaises réceptions) • effectuer une flexion du genou supérieure à 110° • surmener son articulation ( marche forcée, pédalage…) • effectuer une torsion brusque du genou (demi-tour , danse…) 19

7. 2. Mouvements à proscrire par la suite. • le surmenage articulaire escaliers surtout à la descente • activités à risque de chute • gestes provoquant des chocs sur le genou opéré • torsion brusque du genou • Positions prolongées genoux fléchis (ménage, jardinage…) • éviter ce qui peut entraîner une flexion brutale, dépassant la mobilité habituelle • éviter mvts répétitifs, même modérés qui sollicitent excessivement la prothèse. 20

7. 3. Habillement. • porter les bas de contention pdt toute la durée prescrite • utiliser des aides techniques : enfile bas, chausses pieds à long manche 7. 4. Hygiène. idem PTH - surrélévateur dans les toilettes 7. 5. Alimentation. • équilibrée voire hypocalorique (la surcharge pondérale peut mettre en danger la viabilité de la prothèse. • prise régulière du poids. 7. 6. Aménagements au domicile. • barres d’appui, rampes 21

7. 7. Activités. Évite l’atrophie musculaire, favorise l’absorption du Ca osseux • utiliser les aides pour les activités quotidiennes : cf cours Mme Foureson pince ramasse objet, pelles balayettes à long manche • glace sur le genou (sur PM , 20 mn/j) • garder le genou tendu et surélevé le plus longtemps possible dans la journée • alterner les positions genou tendu et fléchi, surélevé et fléchi, ne jamais forcer. • contracter le quadriceps plusieurs fois par heure pdt 20 secondes. • cannes anglaises : PM(~6 semaines les 2, 1 pdt environ 3 mois )↓ risque de chute. • Appui sans problème la prothèse est solide et tient dans l’os. • éviter les activités à risque de chute (vélo, cheval. . ) 22

7. 8. Suivi médical. *prothèse : • consultation chir. RX (3 mois, 6 mois, 1 an, 2 ans décision du chirurgien. ) *prévention de l’infection • prévenir d’urgence le chirurgien si le genou devient gonflé, chaud, douloureux et rouge, si un écoulement ou un retard de cicatrisation se produisent au niveau de la plaie • pédicure • traitement rapide par le médecin tout épisode infectieux dentaire, broncho-pulmonaire, urinaire , cutané. • port d’une carte médicale personnelle PTG ( l’implant peut être détecté par les portiques de sécurité. ) 23

Merci pour votre participation • http: // www. Genou. com • Cf bibliographie du module support de cours mo. struss 24
 Plan démarche de soins
Plan démarche de soins La théorie de virginia henderson
La théorie de virginia henderson Changement de redon
Changement de redon Rentrer chez dieu comme on rentre chez soi
Rentrer chez dieu comme on rentre chez soi Rentrer chez dieu comme on rentre chez soi robert lebel
Rentrer chez dieu comme on rentre chez soi robert lebel Ponction pleurale soins infirmiers
Ponction pleurale soins infirmiers Ifsi chr metz thionville
Ifsi chr metz thionville Signe phlébite infirmier
Signe phlébite infirmier Module transversal
Module transversal Ccms pro soins infirmiers
Ccms pro soins infirmiers Initiation à la recherche en soins infirmiers
Initiation à la recherche en soins infirmiers Relais héparine avk soins infirmiers
Relais héparine avk soins infirmiers Pneumothorax soins infirmiers
Pneumothorax soins infirmiers Infirmière en neurochirurgie
Infirmière en neurochirurgie Pansement fixateur externe
Pansement fixateur externe Bac perfectionnement uqtr
Bac perfectionnement uqtr Exemple de collecte de données soins infirmiers
Exemple de collecte de données soins infirmiers Drain de kehr surveillance ide
Drain de kehr surveillance ide Exemple de protocole de soins infirmiers
Exemple de protocole de soins infirmiers Canule de guedel soins infirmiers
Canule de guedel soins infirmiers Les conjonctive
Les conjonctive Vessie de glace soins infirmiers
Vessie de glace soins infirmiers Drain thoracique surveillance infirmière
Drain thoracique surveillance infirmière Traçabilité des soins infirmiers législation
Traçabilité des soins infirmiers législation Soins infirmiers loffre
Soins infirmiers loffre