La presa in carico degli anziani non autosufficienti






















































































































- Slides: 155

La presa in carico degli anziani non autosufficienti Torino, 8 maggio 2014

Da dove partiamo • il giudizio sul sistema sanitario italiano è complessivamente buono • ma esistono ampi margini di miglioramento • in termini di efficacia e appropriatezza • e in termini di spesa (anche sulla spinta del risanamento della finanza pubblica) • soprattutto nelle realtà più arretrate. Torino, 22 marzo 2013

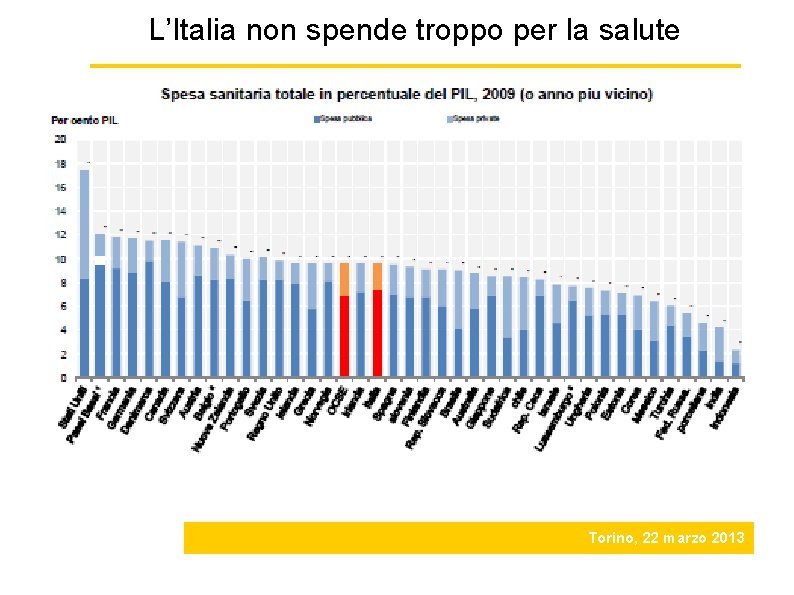
L’Italia non spende troppo per la salute OECD Health at a Glance 2011: Key findings for Italy Torino, 22 marzo 2013

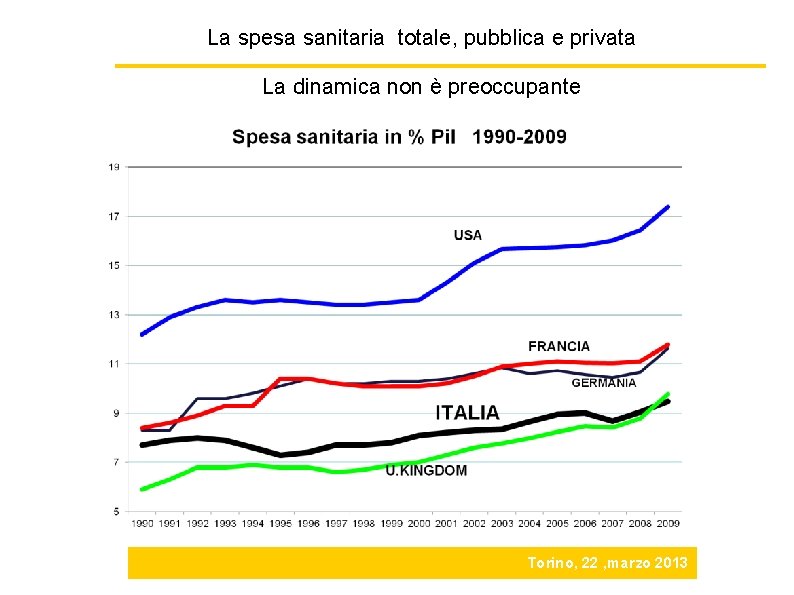
La spesa sanitaria totale, pubblica e privata La dinamica non è preoccupante Torino, 22 , marzo 2013

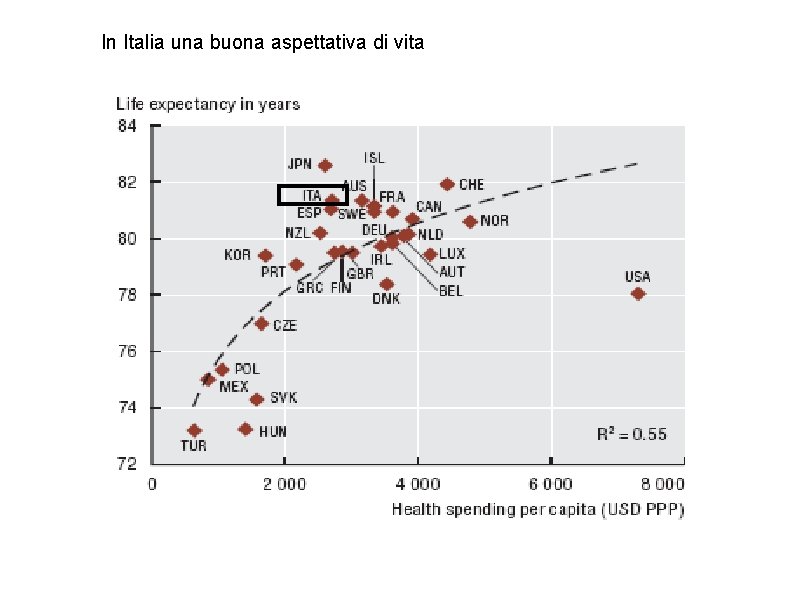
In Italia una buona aspettativa di vita risultati OECD Health Data 2009.

Che cosa NON si deve fare Strumenti che rischiano di minare gli obiettivi del sistema sanitario sono: • ridurre la portata dei servizi essenziali garantiti, • ridurre la copertura della popolazione, • aumentare i tempi di attesa per i servizi essenziali • attriti con i dipendenti del settore sanitatio a causa della riduzione dei salari e/o conflitti intergenerazionali (tempo indeterminato/precari) Eurobservatory, 2012 Torino, 22 , marzo 2013

Che cosa NON si deve fare 1. No al superamento implicito dell’universalismo 2. No al ridimensionamento dei livelli essenziali di assistenza sanitaria 3. No alla sostituzione delle politiche sociali con la beneficenza 4. No al permanere delle barriere fra sanità e sociale 5. No ai tagli lineari 6. No a riforme poco chiare e dagli esiti incerti 7. No alle esternalizzazioni selvagge in sanità Torino, 22 , marzo 2013

Che cosa si può fare? Il miglior risparmio possibile Radicale riqualificazione delle cure primarie Più appropriatezza nella diagnostica Riduzione degli eccessi nella spesa farmaceutica Revisione di alcune agevolazioni fiscali Risorse per gli investimenti Contenere tutte le forme di istituzionalizzazione Qualificare i luoghi di cura Rivedere il sistema di compartecipazione al costo Ripristinare il fondo per la non autosufficienza Dove recuperare ulteriori risorse? Accelerare ammodernamento e diffusione strumenti informatici La cultura della valutazione è vitale per il futuro del welfare Ridefinire le relazioni fra professionisti Rafforzare i piani di rientro Torino, 28 Febbraio 2013

Il diritto all'assistenza. . . Il percorso assistenziale è il cammino che le persone in difficoltà devono poter percorrere per ottenere una risposta ai propri bisogni di salute, confortati dalla consapevolezza di vivere in un Paese nel quale i principi ispiratori delle leggi, le politiche sanitarie e il sistema integrato di servizi alla persona sono organizzati per fornire cure appropriate, indipendentemente dalle condizioni economiche della singola persona. Art. 32 Costituzione: “La repubblica tutela la salute, come fondamentale diritto dell'individuo, così come interesse per la collettività, garantendo cure per gli indigenti”. Capo 1, Art. 1 Legge istitutiva del SSN (833/1978): Il servizio sanitario nazionale è costituito dal complesso delle funzioni, delle strutture, dei servizi e delle attività destinati alla promozione, al mantenimento ed al recupero della salute fisica e psichica di tutta la popolazione senza distinzione di condizioni individuali o sociali e secondo modalità che assicurino l'eguaglianza dei cittadini nei confronti del servizio.

I Livelli essenziali di assistenza La garanzia del rispetto del diritto alla tutela della salute di ciascuna persona, ed in particolar modo di quelle più fragili, viene assicurata, a livello nazionale, dai cosiddetti livelli essenziali di assistenza [LEA], ovvero quelle prestazioni e servizi che il Servizio Sanitario Nazionale è tenuto a garantire a tutti i cittadini, gratuitamente o in compartecipazione con l’utente, grazie alle risorse raccolte attraverso il sistema fiscale (DLgs 229/99) Tutti i cittadini, (dunque anche gli anziani non autosufficienti), possono usufruire delle prestazioni appartenenti a tre grandi aree: 1) assistenza sanitaria collettiva in ambienti di vita e di lavoro 2) assistenza distrettuale 3) assistenza ospedaliera All’interno di tali livelli di assistenza, e in cooperazione con il sistema integrato dei servizi e degli interventi degli Enti Locali, le persone non autosufficienti possono trovare risposte specificamente destinate alle loro esigenze.

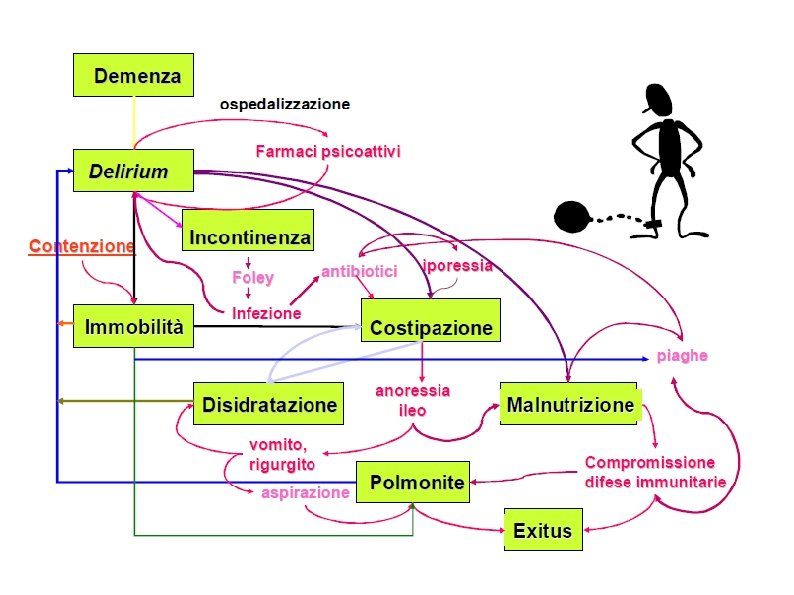
Che cos'è la non autosufficienza? Quando si parla di persone non autosufficienti è immediato pensare a persone fragili, che hanno perso l’autonomia e necessitano quindi di aiuto per svolgere le normali attività della vita quotidiana. . In senso tecnico, è difficile definire la condizione di non autosufficienza, in quanto sono da considerarsi la complessità della condizione e la varietà della situazioni, le molteplici cause che la possono determinare, e la possibilità che insorga in individui di età molto diversa (si pensi al bimbo gravemente disabile piuttosto che all’anziano demente). Bisogna inoltre tener presente non solo le problematiche di salute, ma spesso anche quelle sociali ed economiche.

Cosa dicono gli esperti OMS, 2001. . sono non autosufficienti le persone che hanno una riduzione, o una perdita, delle capacità funzionali di condurre un’attività in modo considerato “normale” per un essere umano. Recependo le indicazioni dell’OMS, anche nel nostro sistema sanitario la non autosufficienza è stata da sempre correlata con la capacità di svolgere gli atti della vita quotidiana. I criteri di definizione di tale condizione variano però da regione; infatti, in assenza di linee guida nazionali, ciascuna regione si è dotata di propri strumenti per il riconoscimento della non autosufficienza e per l’erogazione di servizi specifici. ISTAT Per quanto riguarda gli anziani, è non autosufficiente un individuo di 65 anni e oltre, in stato di invalidità permanente o affetto da malattia cronica, conseguente riduzione dell’autonomia personale tale da richiedere l’aiuto di altre persone in modo continuo o per svolgere funzioni importanti della vita quotidiana.

Come si misura la non autosufficienza • Non esistono linee guida nazionali • L’evidenza scientifica e la pratica clinica denotano come sia più opportuno misurare la salute negli anziani in termini di capacità funzionale, piuttosto che in termini di gravità della patologia. A tal fine, una nuova classificazione (l’ICF, International Classification of Functioning, Disability and Health) è stata recentemente approvata dall’Organizzazione Mondiale di Sanità (OMS) per misurare l’indipendenza funzionale. • l’indicatore di riferimento per definire la soglia della non autosufficienza è rappresentato dal numero delle ADL (Activities of Daily Living), identificate come essenziali (di base) per l'autonomia della persona, che vengono svolte regolarmente nel corso della giornata: vestirsi/spogliarsi, lavarsi, mangiare e bere, muoversi nella propria abitazione, recarsi in bagno e spostarsi dalla sedia a rotelle al letto e viceversa. • Il livello di dipendenza cresce all’aumentare del numero di attività per le quali l’anziano ha bisogno di aiuto, ovvero del numero di ADL in cui il soggetto è disabile. si fa usualmente riferimento anche ad un altro indicatore, la scala IADL (Instrumental Activities of Daily Living), che riguarda attività più complesse rispetto alle ADL: prepararsi i pasti, pulire l’abitazione, lavare il proprio abbigliamento, prendere medicinali, visitare luoghi oltre la distanza di passeggio, fare acquisti, gestire i propri risparmi, usare il telefono o internet per comunicare.



A partire dal 2000…. . • Scorso decennio = la non autosufficienza è diventata, progressivamente, un settore di rilievo in molte Regioni italiane • Legislatura regionale 2005 -2010 = la non autosufficienza si è spesso imposta come una priorità delle amministrazioni ( «Fondi regionali per la non autosufficienza» ) • Legislatura regionale 2010 -2015 = per lungo tempo è stata diffusa l’aspettativa che avrebbe visto un ulteriore rafforzamento del settore Torino, 5 Aprile 2013

Le ragioni di un arretramento Oggi, invece, la crisi mette a rischio i percorsi regionali e locali di riforma. Tre motivi principali: • Sociale = tagli Enti Locali e ai Fondi sociali nazionali • Socio-sanitario= i crescenti vincoli posti alla spesa sanitaria, che rendono sempre più problematica l’ipotesi di spostare risorse, all’interno del bilancio regionale, dalla sanità acuta alla non autosufficienza • Stato = percezione diffusa che lo Stato non intenda aiutare le Regioni a sviluppare i servizi neppure nel prossimo futuro Torino, 5 Aprile 2013

Se le Regioni rinunceranno ai percorsi di riforma avviati? Le conseguenze Cosa significa in pratica Le famiglie non ricevono le competenze che richiedono Rallentamento dei informazione/consulenza servizi di Domiciliarità sempre più prestazionale La riduzione dei finanziamenti spinge ad abbassare la qualità dei servizi I. accompagnamento non prevede tutele alla qualità del care Una questione di donne E’ donna l’assistente familiare che assiste Un lavoro spesso sfruttato E’ donna la familiare che fa “regia” Meno risorse nei servizi si scaricano (anche) sugli operatori Nei servizi residenziali un gruppo crescente di famiglie non riesce a pagare retta o lo fa solo a costo del proprio impoverimento Un welfare delegante è di bassa qualità Non autosufficienza diseguaglianza Il futuro perde i pezzi come origine di Il modello d’intervento che si prefigura prevede basse aspettative di qualità e alto coinvolgimento dei familiari. Entrambi i presupposti sono destinati, nel futuro, a indebolirsi

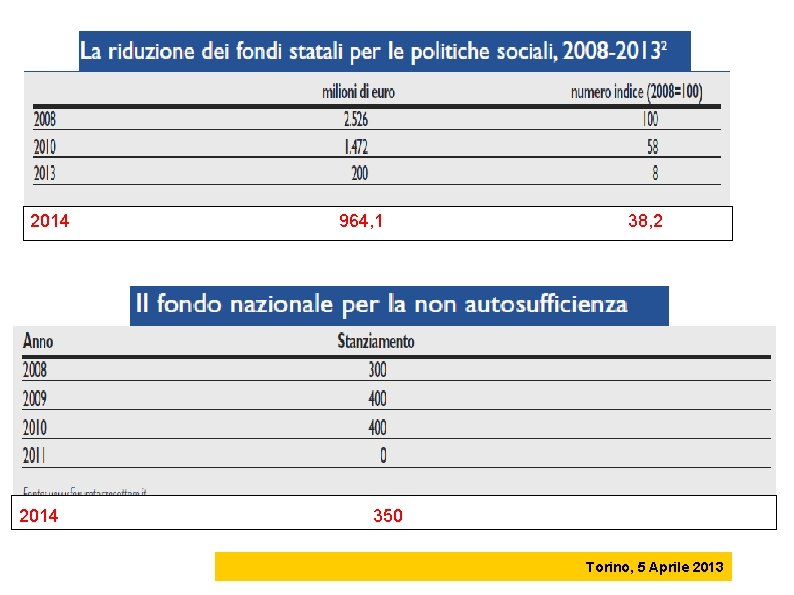
2014 964, 1 38, 2 350 Torino, 5 Aprile 2013

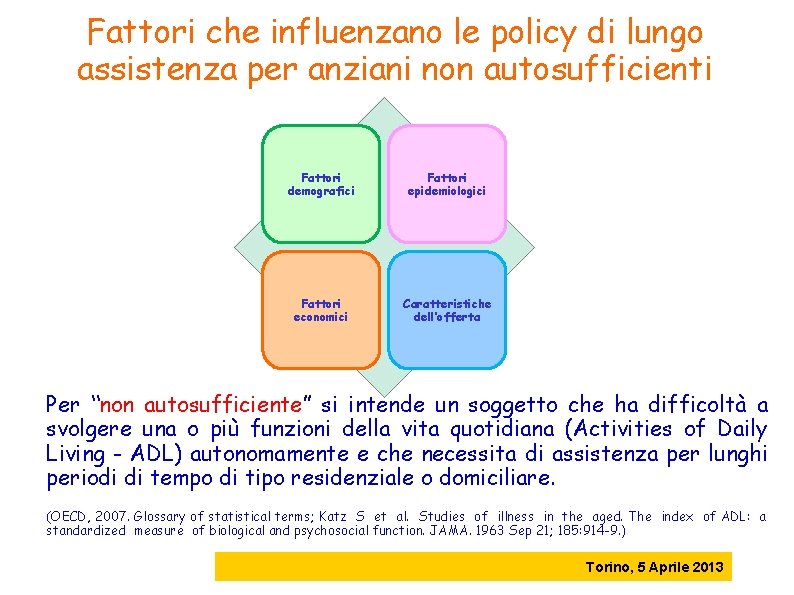
Fattori che influenzano le policy di lungo assistenza per anziani non autosufficienti Fattori demografici Fattori epidemiologici Fattori economici Caratteristiche dell’offerta Per “non autosufficiente” si intende un soggetto che ha difficoltà a svolgere una o più funzioni della vita quotidiana (Activities of Daily Living - ADL) autonomamente e che necessita di assistenza per lunghi periodi di tempo di tipo residenziale o domiciliare. (OECD, 2007. Glossary of statistical terms; Katz S et al. Studies of illness in the aged. The index of ADL: a standardized measure of biological and psychosocial function. JAMA. 1963 Sep 21; 185: 914 -9. ) Torino, 5 Aprile 2013

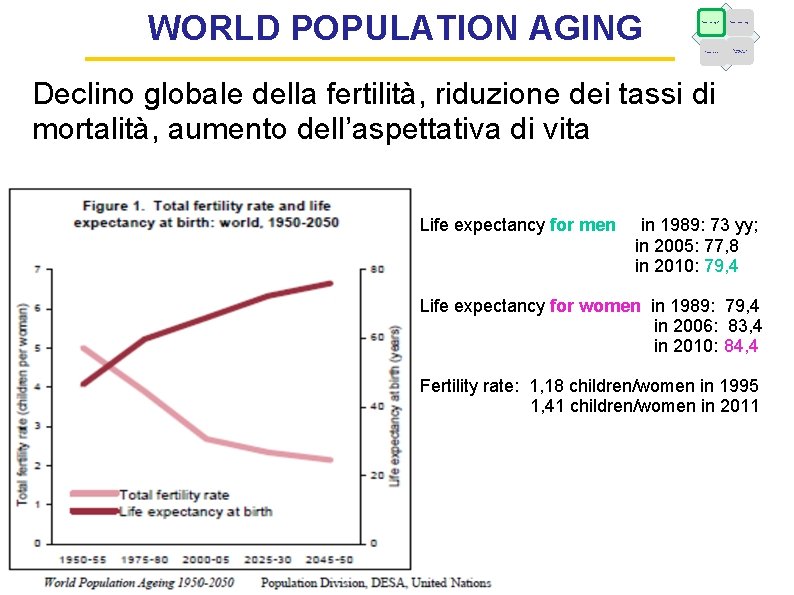
WORLD POPULATION AGING Fattori demografici Fattori economici Fattori epidemiologici Caratteristiche dell’offerta Declino globale della fertilità, riduzione dei tassi di mortalità, aumento dell’aspettativa di vita Life expectancy for men in 1989: 73 yy; in 2005: 77, 8 in 2010: 79, 4 Life expectancy for women in 1989: 79, 4 in 2006: 83, 4 in 2010: 84, 4 Fertility rate: 1, 18 children/women in 1995 1, 41 children/women in 2011

WORLD POPULATION AGING Fattori demografici Fattori epidemiologici Fattori economici Caratteristiche dell’offerta Si assiste in particolare all’aumento del numero di anziani : è La quota di popolazione ultra 65 passerà dal 7. 8% nel 2010 al 14. 7% nel 2040 è Il numero degli anziani ultra 65 passerà da 530 milioni nel 2010 a 1. 3 milardi nel 2040 è Entro il 2050, due miliardi di persone - quasi 1 persona su 4, avranno più di 60 anni e l’ 80% di esse vivrà nei Paesi in via di sviluppo (U. S. Census Bureau, International Data Base) Torino, 5 Aprile 2013

Fattori demografici Fattori epidemiologici Fattori economici Caratteristiche dell’offerta WORLD POPULATION AGING Si assiste all’invecchiamento della fascia anziana della popolazione; il tasso degli ultra 80 (oldest old) sta crescendo più rapidamente che il tasso di crescita della popolazione globale Questa crescita significa l’aumento degli oldest old dal 16% nel 2000 al 24% nel 2040 sulla popolazione totale. Torino, 5 Aprile 2013

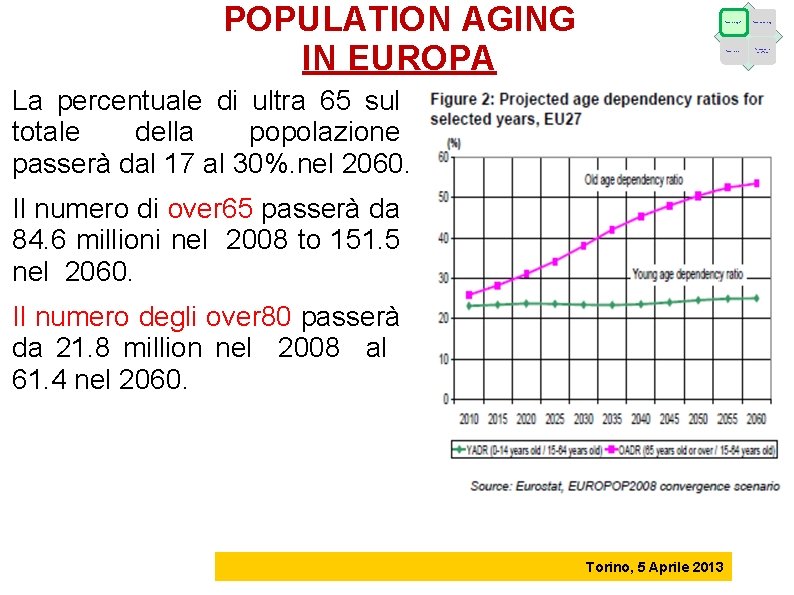
POPULATION AGING IN EUROPA La percentuale di ultra 65 sul totale della popolazione passerà dal 17 al 30%. nel 2060. Il numero di over 65 passerà da 84. 6 millioni nel 2008 to 151. 5 nel 2060. Il numero degli over 80 passerà da 21. 8 million nel 2008 al 61. 4 nel 2060. Torino, 5 Aprile 2013 Fattori demografici Fattori epidemiologici Fattori economici Caratteristiche dell’offerta

POPULATION AGING IN EUROPA Fattori demografici Fattori epidemiologici Fattori economici Caratteristiche dell’offerta L’età mediana della popolazione della Regione europea dell’Oms è la più elevata al mondo e continua a crescere rapidamente, ma i divari nella longevità e nell’esperienza di salute delle persone anziane continuano ad aumentare; le disuguaglianze sanitarie tra Paesi si riflettono su quelle di aspettativa di vita: ad esempio, l'aspettativa di vita alla nascita per la popolazione varia da 69, 1 anni in Moldavia a 81, 8 in Svezia. Le donne europee continuano a vivere molto più degli uomini, ma il divario comincia ad assottigliarsi. Ci sono solo 3 anni di scarto in Islanda, ma ben 12 in Russia. L’INDICE di VECCHIAIA (Indicatore sintetico del grado di invecchiamento della popolazione= ) è molto cresciuto in Europa negli ultimi due decenni e le proiezioni delle Nazioni Unite del 2010 indicano che aumenterà ancora più velocemente nel prossimo ventennio. In particolare, ci si attende che nei Paesi dell’Est europeo, questo tasso arriverà a crescere del 50%.


La situazione in Italia Fattori demografici Fattori epidemiologici Fattori economici Caratteristiche dell’offerta • in Italia, la popolazione ultra 65 enne è di 11, 9 milioni di persone, pari a circa il 20% della popolazione totale (valore quasi doppio rispetto a quello registrato meno di 40 anni fa, censimento 1971). • Costante aumento del numero dei “grandi anziani” - gli ultra 75 enni - il cui numero si è quasi triplicato, nell'ultimo quarantennio, in valore assoluto (da meno di 2, 1 milioni a oltre 5, 7 milioni), passando dal 3, 9% al 9, 6% della popolazione complessiva. • i dati rilevano numeri di anziani più elevati al nord (con un picco in Liguria, dove oltre una persona su 4 ha più di 65 anni – pari al 27% - ) e più contenuti nel meridione, con un minimo in Campania, dove è anziano solo il 16% della popolazione.

La situazione in Italia • L’essere anziano non implica necessariamente una condizione di bisogno assistenziale, anche se una certa associazione tra l’età anziana e la condizione di non autosufficienza esiste: 18, 3% degli over 65 (pari a 2, 1 milioni di persone) riporta una condizione di totale mancanza di autonomia per almeno una funzione essenziale della vita quotidiana (Istat, 2008). ……. più di 2 milioni di anziani hanno diritto alla garanzia di un percorso assistenziale, che sia quello più appropriato a seconda del bisogno da essi manifestato.

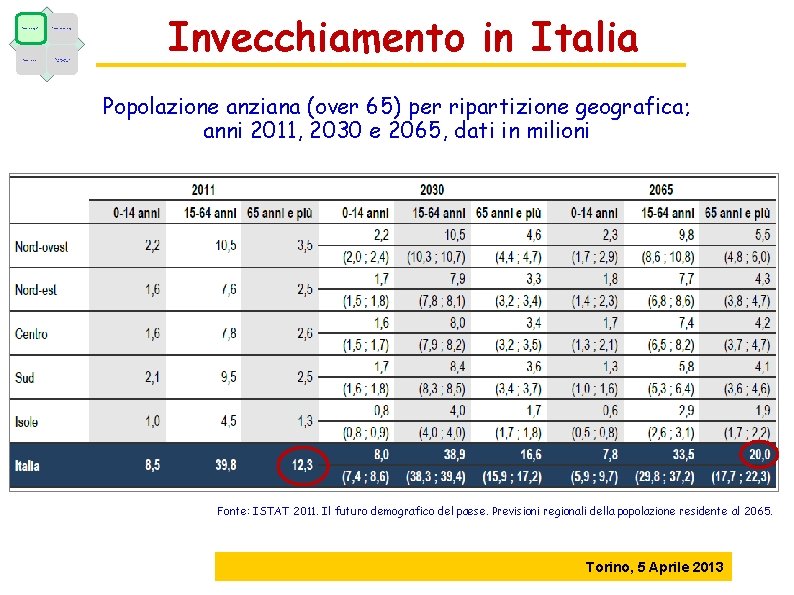
Fattori demografici Fattori epidemiologici Fattori economici Caratteristiche dell’offerta Invecchiamento in Italia Popolazione anziana (over 65) per ripartizione geografica; anni 2011, 2030 e 2065, dati in milioni Fonte: ISTAT 2011. Il futuro demografico del paese. Previsioni regionali della popolazione residente al 2065. Torino, 5 Aprile 2013

STUDIO ILSA (Italian Longitudinal Study on Aging); 1992, 1996, 2000. Maggior causa di disabilità: concomitanza di patologie cronico degenerative: Fattori demografici Fattori epidemiologici Fattori economici Caratteristiche dell’offerta -Patologie cardiovascolari -Tumori -Diabete -Osteoporosi -Demenze tra gli ultra 65: 25% dei maschi e il 34% delle femmine: necessita di qualche forma di assistenza tra gli ultra 80: 6%dei maschi e 8% delle femmine: non autosufficiente. Formazione adeguata (competenze specifiche) paziente complesso Complessità sanitaria Complessità assistenziale Complessità socio-economico-famigliare WHO 1992, 2000, 2001 Organizzazione adeguata (progetto, case management, team) Sistema omogeneo per rilevare la complessità (ICF) Prevenzione

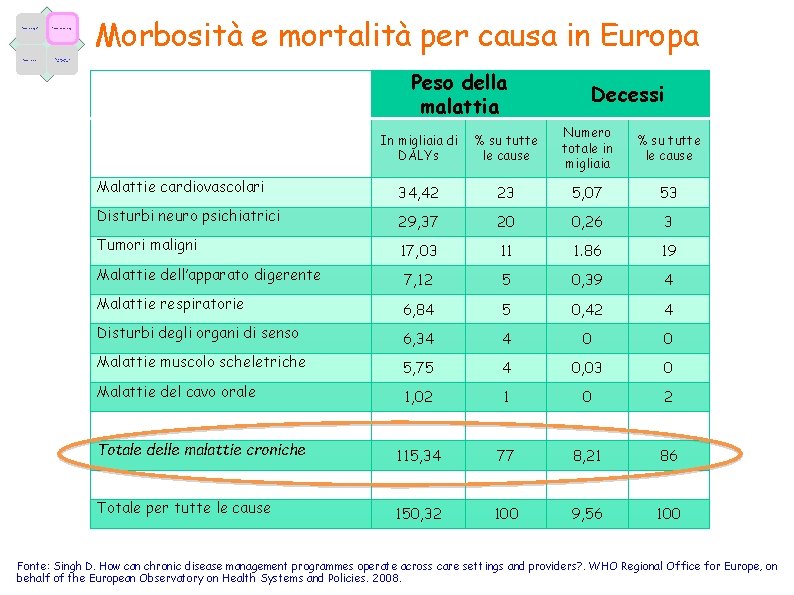
Fattori demografici Fattori epidemiologici Fattori economici Caratteristiche dell’offerta Morbosità e mortalità per causa in Europa Peso della malattia Decessi In migliaia di DALYs % su tutte le cause Numero totale in migliaia % su tutte le cause Malattie cardiovascolari 34, 42 23 5, 07 53 Disturbi neuro psichiatrici 29, 37 20 0, 26 3 Tumori maligni 17, 03 11 1. 86 19 Malattie dell’apparato digerente 7, 12 5 0, 39 4 Malattie respiratorie 6, 84 5 0, 42 4 Disturbi degli organi di senso 6, 34 4 0 0 Malattie muscolo scheletriche 5, 75 4 0, 03 0 Malattie del cavo orale 1, 02 1 0 2 Totale delle malattie croniche 115, 34 77 8, 21 86 Totale per tutte le cause 150, 32 100 9, 56 100 Fonte: Singh D. How can chronic disease management programmes operate across care settings and providers? . WHO Regional Office for Europe, on behalf of the European Observatory on Health Systems and Policies. 2008.

Fattori demografici Fattori epidemiologici Fattori economici Caratteristiche dell’offerta Le patologie croniche in Italia Ø il 38, 8% dei residenti in Italia dichiara di essere affetto da almeno una delle principali patologie croniche Ø il 57, 2% dei residenti tra i 55 ed i 59 anni e l’ 86, 9% degli over 75 soffre di almeno una malattia cronico degenerativa Ø il 20, 3% ha almeno due patologie e tra gli over 75 la percentuale tocca il 68, 2% dei “grandi vecchi” (ISTAT, 2010. Annuario Statistico Italiano 2010) Torino, 5 Aprile 2013

Tassi di disabilità per sesso e classe d’età Anno 2009 Torino, 5 Aprile 2013 Fattori demografici Fattori epidemiologici Fattori economici Caratteristiche dell’offerta

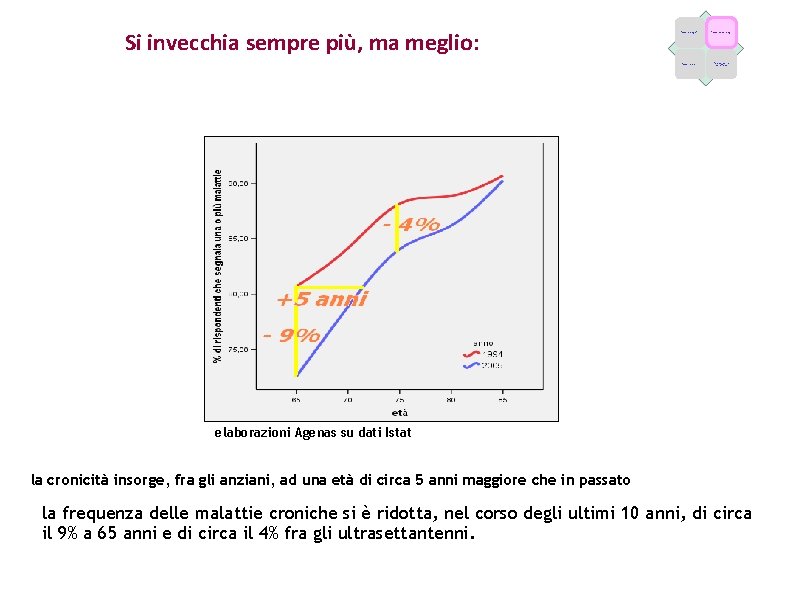
Si invecchia sempre più, ma meglio: Fattori demografici Fattori epidemiologici Fattori economici Caratteristiche dell’offerta elaborazioni Agenas su dati Istat la cronicità insorge, fra gli anziani, ad una età di circa 5 anni maggiore che in passato la frequenza delle malattie croniche si è ridotta, nel corso degli ultimi 10 anni, di circa il 9% a 65 anni e di circa il 4% fra gli ultrasettantenni.

Fattori demografici Fattori epidemiologici Fattori economici Caratteristiche dell’offerta Proiezioni della non autosufficienza fra gli anziani nelle Regioni italiane, 2015 -2025 Fonte: Censis-ASSR, 2004. Analisi comparativa dei principali servizi per gli anziani non autosufficienti.

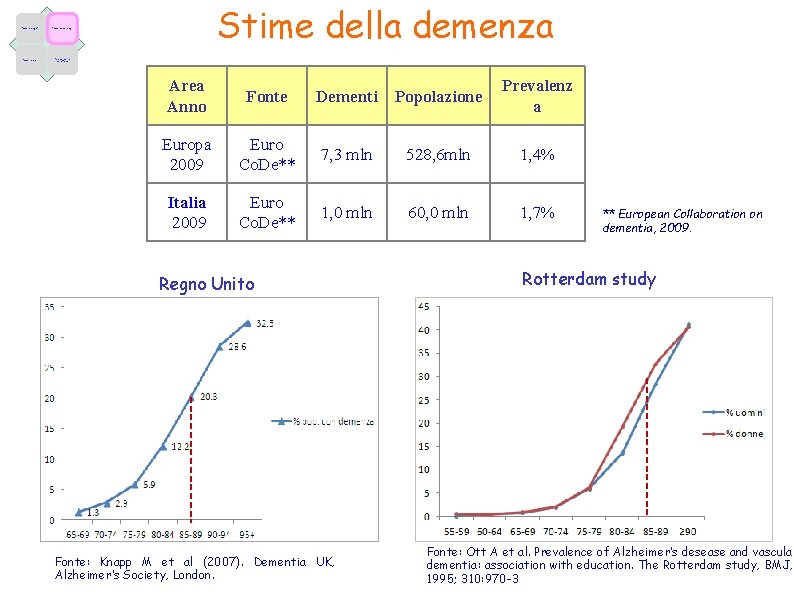
Fattori demografici Fattori epidemiologici Fattori economici Caratteristiche dell’offerta Stime della demenza Area Anno Fonte Dementi Popolazione Prevalenz a Europa 2009 Euro Co. De** 7, 3 mln 528, 6 mln 1, 4% Italia 2009 Euro Co. De** 1, 0 mln 60, 0 mln 1, 7% Regno Unito Fonte: Knapp M et al (2007). Dementia UK, Alzheimer’s Society, London. ** European Collaboration on dementia, 2009. Rotterdam study Fonte: Ott A et al. Prevalence of Alzheimer’s desease and vascular dementia: association with education. The Rotterdam study, BMJ, 1995; 310: 970 -3

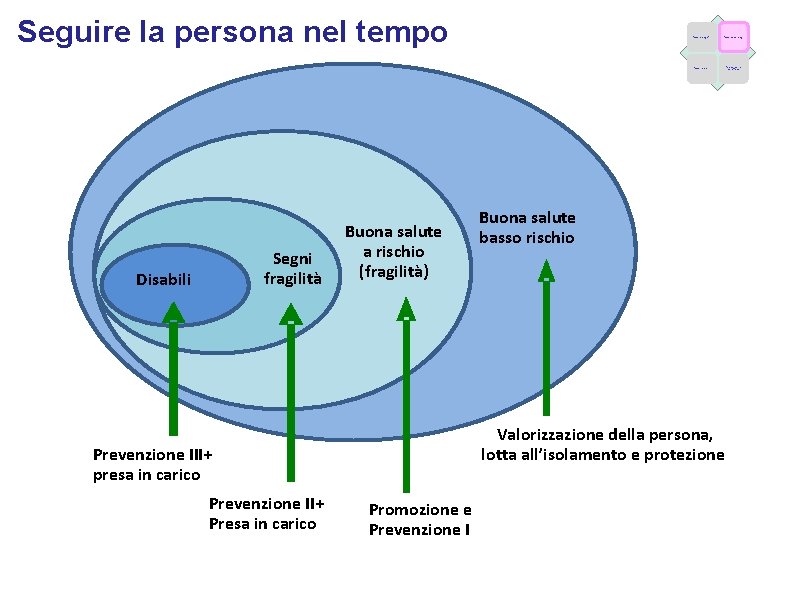
Seguire la persona nel tempo Segni fragilità Disabili Buona salute a rischio (fragilità) Fattori epidemiologici Fattori economici Caratteristiche dell’offerta Buona salute basso rischio Valorizzazione della persona, lotta all’isolamento e protezione Prevenzione III+ presa in carico Prevenzione II+ Presa in carico Fattori demografici Promozione e Prevenzione I

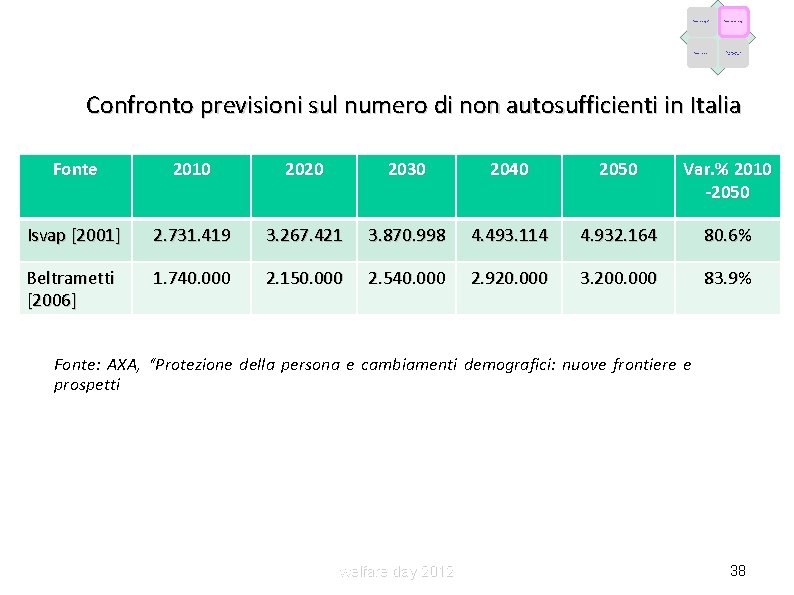
Fattori demografici Fattori epidemiologici Fattori economici Caratteristiche dell’offerta Confronto previsioni sul numero di non autosufficienti in Italia Fonte 2010 2020 2030 2040 2050 Var. % 2010 -2050 Isvap [2001] 2. 731. 419 3. 267. 421 3. 870. 998 4. 493. 114 4. 932. 164 80. 6% Beltrametti [2006] 1. 740. 000 2. 150. 000 2. 540. 000 2. 920. 000 3. 200. 000 83. 9% Fonte: AXA, “Protezione della persona e cambiamenti demografici: nuove frontiere e prospetti welfare day 2012 38

Popolazione anziana in Piemonte ultra 65 enni 1 milione ultra 75 enni 481 mila ultra 65 enni n. a. 8 -10% (80 -100. 000) Ultra 65 enni n. a. (multiscopo) 0, 53% (53. 000) ultra 65 enni n. a. gravi 3, 5% (35. 000)

Fattori demografici Fattori epidemiologici Fattori economici Caratteristiche dell’offerta La spesa per Long Term Care (LTC) Lct varietà di servizi e interventi forniti continuità a persone che hanno bisogno di assistenza costante a causa di disabilità fisica o psichica Componenti di spesa accomunate solo sotto il profilo della finalità perseguita: - Componente sanitaria: assistenza territoriale (residenziale, semi resid, domic, ambulat) - Indennità di accompagnamento: prestazioni monetarie assistenziali erogate a invalidi civili, sordomuti, ciechi civili (indip dal reddito) - Servizi socio assistenziali erogati a livello locale

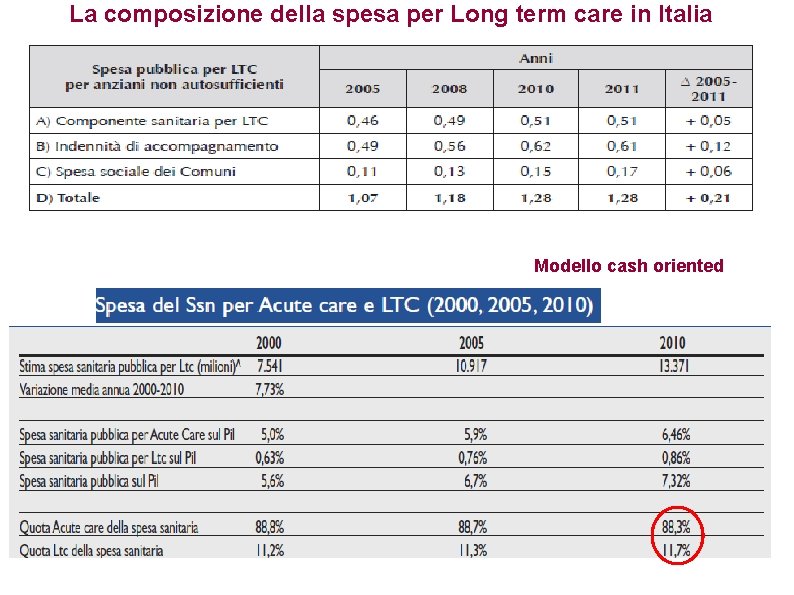
La composizione della spesa per Long term care in Italia Modello cash oriented

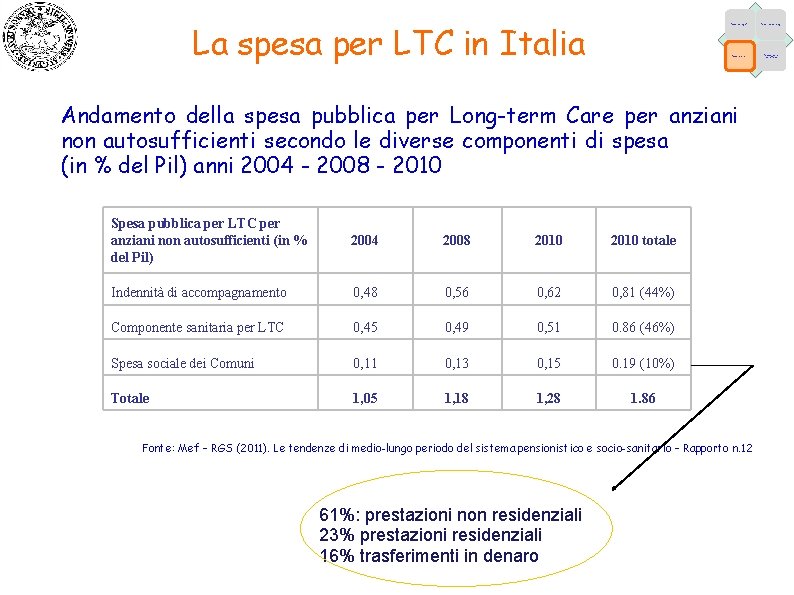
La spesa per LTC in Italia Fattori demografici Fattori epidemiologici Fattori economici Caratteristiche dell’offerta Andamento della spesa pubblica per Long-term Care per anziani non autosufficienti secondo le diverse componenti di spesa (in % del Pil) anni 2004 - 2008 - 2010 Spesa pubblica per LTC per anziani non autosufficienti (in % del Pil) 2004 2008 2010 totale Indennità di accompagnamento 0, 48 0, 56 0, 62 0, 81 (44%) Componente sanitaria per LTC 0, 45 0, 49 0, 51 0. 86 (46%) Spesa sociale dei Comuni 0, 11 0, 13 0, 15 0. 19 (10%) Totale 1, 05 1, 18 1, 28 1. 86 Fonte: Mef – RGS (2011). Le tendenze di medio-lungo periodo del sistema pensionistico e socio-sanitario – Rapporto n. 12 61%: prestazioni non residenziali 23% prestazioni residenziali 16% trasferimenti in denaro


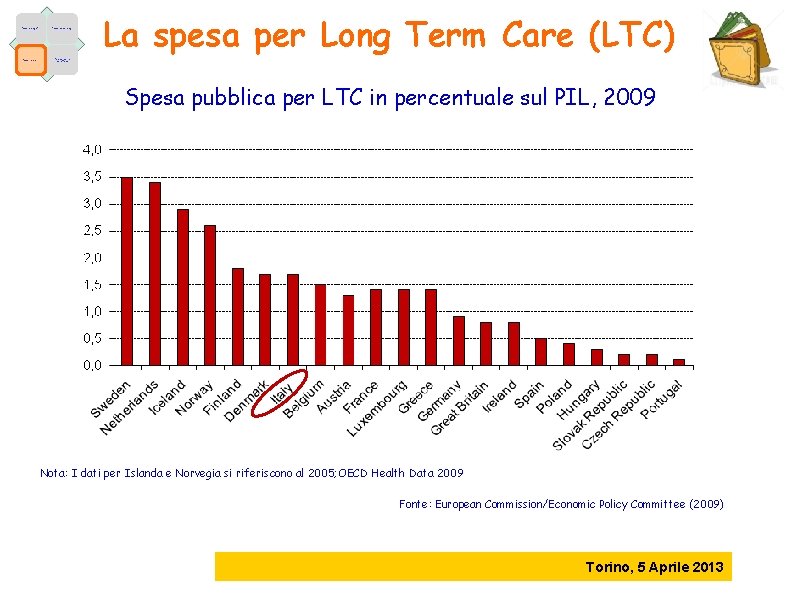
Fattori demografici Fattori epidemiologici Fattori economici Caratteristiche dell’offerta La spesa per Long Term Care (LTC) Spesa pubblica per LTC in percentuale sul PIL, 2009 Nota: I dati per Islanda e Norvegia si riferiscono al 2005; OECD Health Data 2009 Fonte: European Commission/Economic Policy Committee (2009) Torino, 5 Aprile 2013

L’offerta di servizi persone non autosufficienti in Italia Fattori demografici Fattori epidemiologici Fattori economici Caratteristiche dell’offerta La presa in carico: valutazione socio sanitaria Servizi domiciliari Servizi semi residenziali Servizi residenziali Trasferimenti monetari Sostegni al lavoro privato di cura Torino, 5 Aprile 2013

Schemi produttivi del welfare sociale italiano: 1. Produzione diretta attraverso aziende o enti pubblici; 2. Produzione esternalizzata a soggetti terzi che erogano prestazioni in nome e per conto degli attori pubblici 3. Offerta sul mercato finanziata dalle famiglie con risorse proprie o con i trasferimenti finanziari di parte pubblica 70% della spesa per la protezione sociale : trasferimenti monetari; 30% della spesa per la protezione sociale: servizi Ruolo crescente del privato accreditato

Il processo organizzativo di presa in carico-PIC Access Ø prossimità temporale Ø prossimità spaziale Ø prossimità funzionale Continuing Care Ø continuità temporale dell’assistenza (continuity/longitudinality); Ø continuità dell’assistenza tra i diversi setting • continuità di informazione: uso di informazioni sugli eventi passati e sulle circostanze personali utili per effettuare un piano di assistenza individuale appropriato; • continuità di gestione: approccio unitario e coerente nella gestione della condizione di salute in risposta ai bisogni del paziente; • continuità di relazione: presenza di una relazione terapeutica continua tra il paziente ed uno o più fornitori di assistenza. Canadian Institute for Health Information. Development of National Indicators and a Reporting System for Continuing Care (Long Term Care Facilities). Phase One Indicator Definitions and Data Sources. October, 2000; Haggerty JL et al. Continuity of care: a multidisciplinary review. BMJ. 2003 Nov 22; 327(7425): 1219 -21.

Il processo PIC Accesso Fase che intercetta il bisogno di assistenza e consiste nel primo accesso del soggetto nel sistema, a seguito della segnalazione proveniente da attivatori diversi (MMG, dimissione protetta ospedaliera, familiare, servizi sociali etc. ) e nella decodifica della domanda dell’individuo stesso Valutazione Multidimensionale del bisogno e produzione del PAI La VMD rappresenta un importante momento di integrazione tra le necessità sociali e quelle sanitarie, seguita dalla predisposizione di un PAI Coordinamento attuativo tra erogatori Si individuano ruoli (case manager) e meccanismi operativi (procedure organizzative e professionali; audit etc. ) tra diversi operatori, per facilitare l’implementazione e lo sviluppo del percorso integrato di assistenza sociosanitario individuato Monitoraggio e rivalutazione Fase caratterizzata da interventi di valutazione periodica delle condizioni dell’assistito, anche per una rimodulazione del piano di assistenza

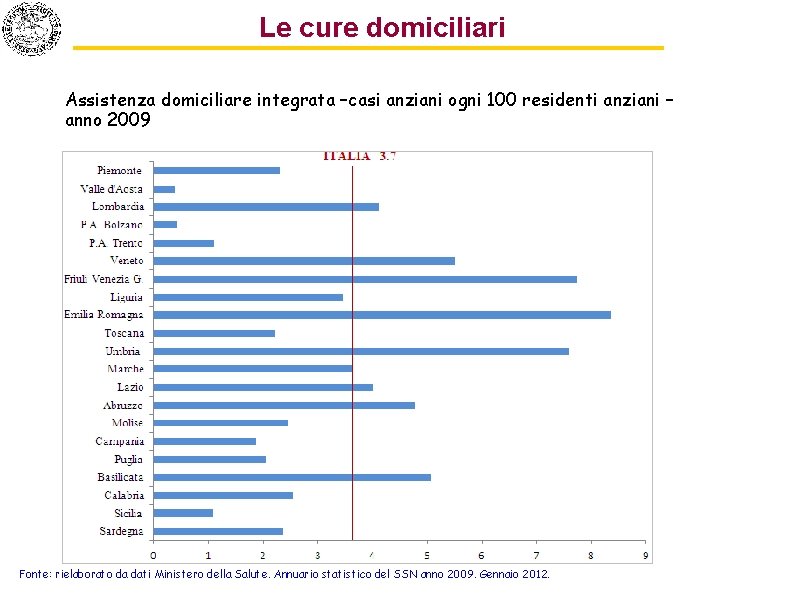
Le cure domiciliari Assistenza domiciliare integrata –casi anziani ogni 100 residenti anziani – anno 2009 Fonte: rielaborato da dati Ministero della Salute. Annuario statistico del SSN anno 2009. Gennaio 2012.

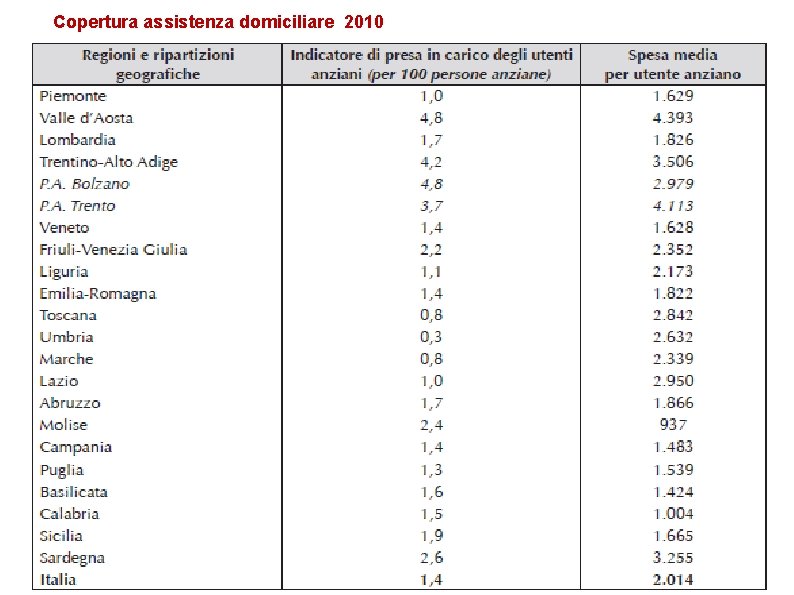
Copertura assistenza domiciliare 2010

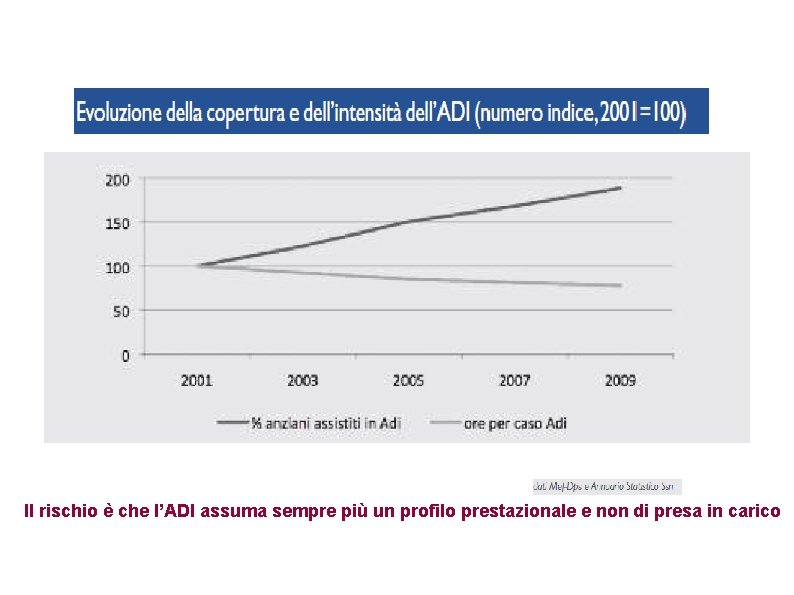
Il rischio è che l’ADI assuma sempre più un profilo prestazionale e non di presa in carico


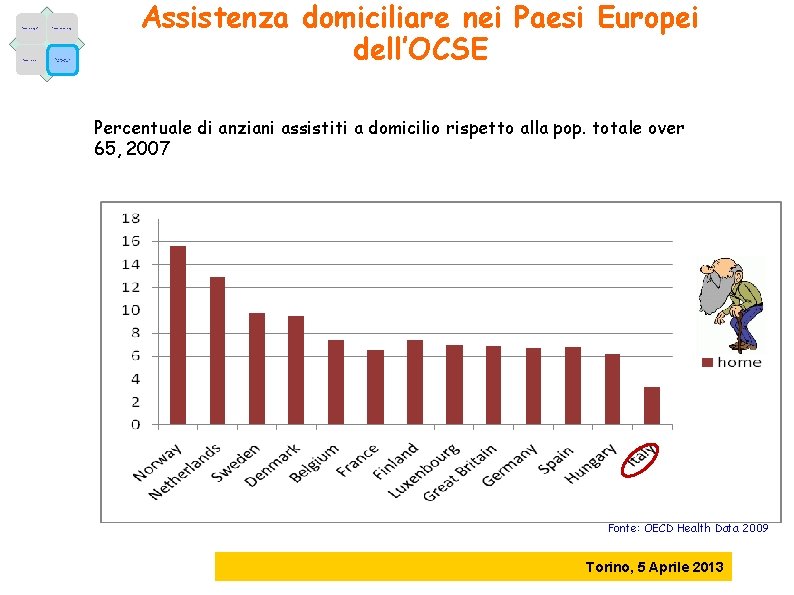
Fattori demografici Fattori epidemiologici Fattori economici Caratteristiche dell’offerta Assistenza domiciliare nei Paesi Europei dell’OCSE Percentuale di anziani assistiti a domicilio rispetto alla pop. totale over 65, 2007 Fonte: OECD Health Data 2009 Torino, 5 Aprile 2013

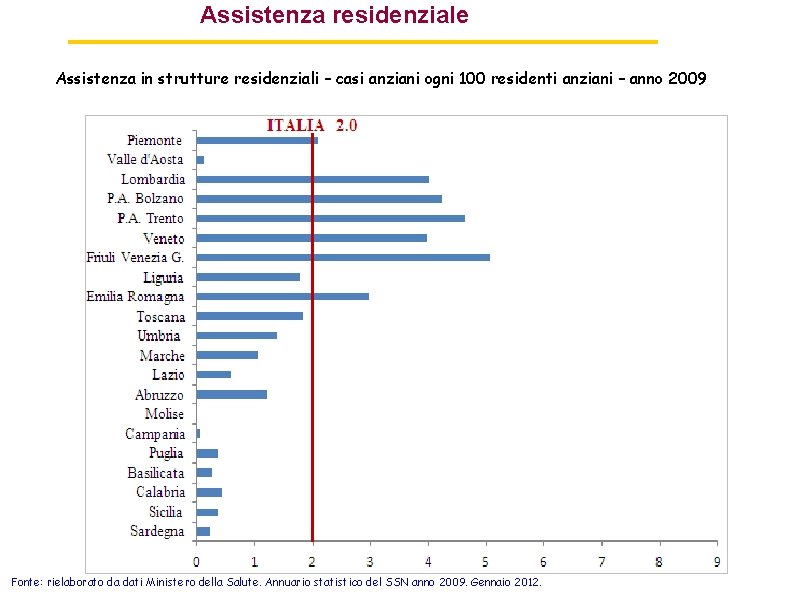
Assistenza residenziale Assistenza in strutture residenziali – casi anziani ogni 100 residenti anziani – anno 2009 Fonte: rielaborato da dati Ministero della Salute. Annuario statistico del SSN anno 2009. Gennaio 2012.

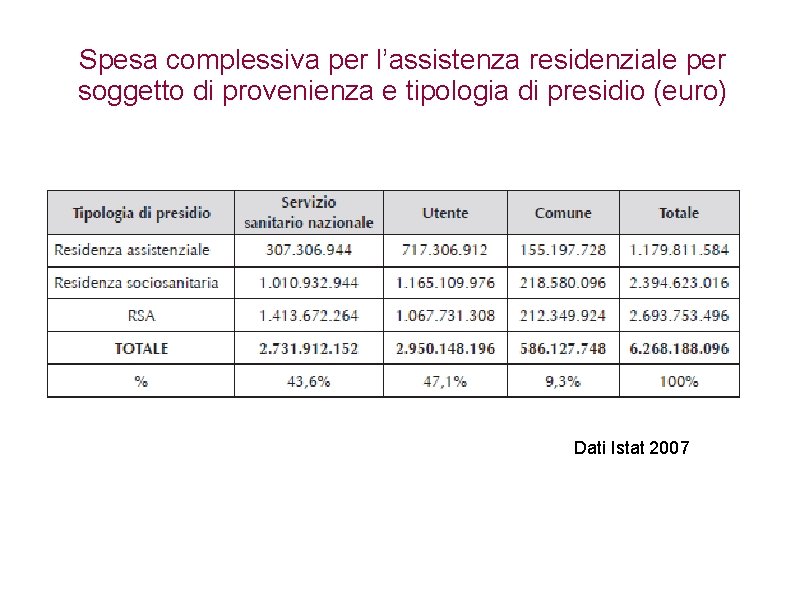
Spesa complessiva per l’assistenza residenziale per soggetto di provenienza e tipologia di presidio (euro) Dati Istat 2007

Assistenza residenziale - Aumentano le strutture di tipo socio sanitario (71% dei posti letto), a discapito di quelle alberghiero-tutelari; - Aumenta la quota di ultra 80 - Si riduce la % di osptiti con meno di 75 anni - Aumenta la presenza di anziani non autosufficienti

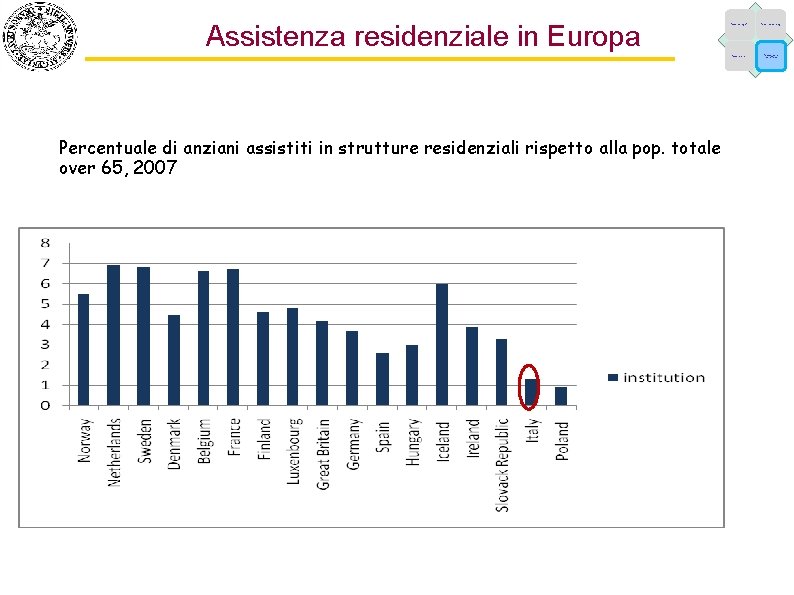
Assistenza residenziale in Europa Percentuale di anziani assistiti in strutture residenziali rispetto alla pop. totale over 65, 2007 Fattori demografici Fattori epidemiologici Fattori economici Caratteristiche dell’offerta

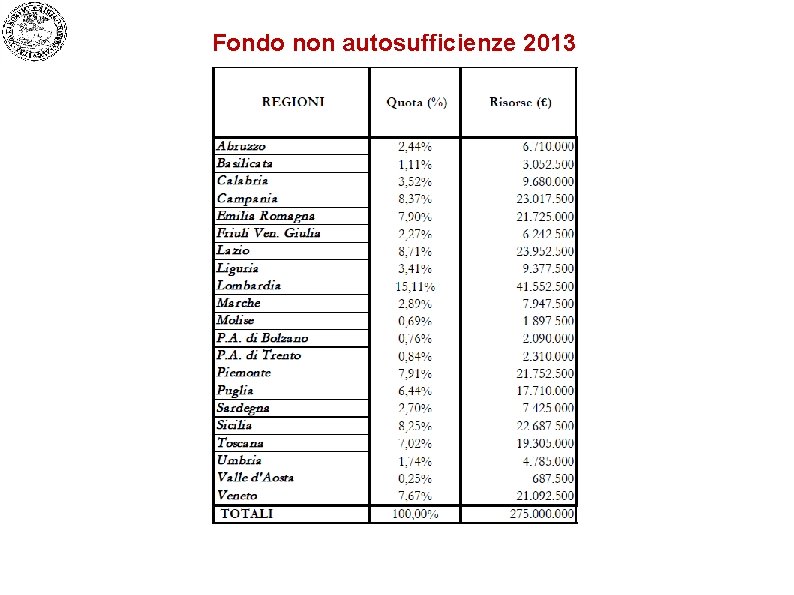
I servizi sociali Decreto FNA Le risorse assegnate al “Fondo per le non autosufficienze” per l’anno 2013, pari ad euro 275 milioni

Fondo non autosufficienze 2013

I trasferimenti monetari - Indennità di accompagnamento: invalidi civili, competenza Inps (disabilità 100%, non ricovero gratuito) 33 mld - Assegni di cura: erogati da Asl ed enti locali 16, 8 mld

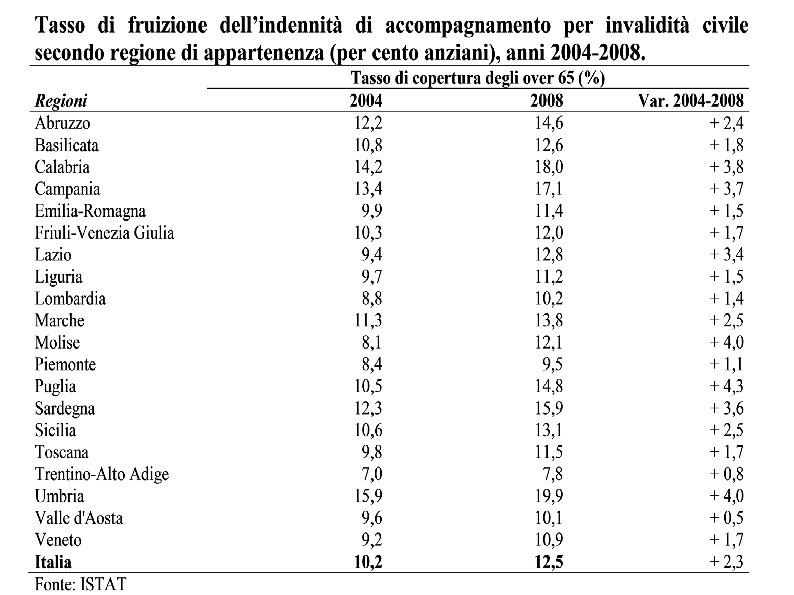
Indennità di accompagnamento Costante aumento degli anziani ultra 65 che ricevono questa misura: dal 6% del 2002 al 9, 5% del 2008 Quali fattori hanno determinato la crescita dell’indennità di accompagnamento? 1. l’aumento dei grandi anziani 2. Crescita di informazione e consapevolezza 3. Diffusione delle assistenti famigliari 4. Pochi servizi di cura a domicilio di assistenza tutelare, sorveglianza, 5. Carenze degli interventi a tutela del reddito (pensioni di invalidità) 6. Assenza di requisiti standardizzati all’accesso (a diff di pensioni d’invalidità): 7. La separazione tra soggetto che riconosce il diritto all’indennità e soggetto che ne sopporta gli oneri Torino, 5 Aprile 2013

Nodi irrisolti dell’Indennità di accompagnamento • La procedura di valutazione si presta ad una certa discrezionalità • Unico livello di prestazione per tutti i beneficiari (492 euro) • Non esistono vincoli di uso degli importi ricevuti • Gestione dell’indennità completamente scollegata da rete di servizi sociali e sociosanitari Torino, 5 Aprile 2013


Gli assegni di cura • Assegni= contributi economici forniti da Asl o Comuni agli anziani non autosuff o ai loro familiari per finanziare l’assistenza ai primi, da impiegare liberamente • Legislatura regionale 2005 -2010= loro grande diffusione, sono l’unica misura compresa in tutti i Fondi regionali per la non autosufficienza. In tutto il centro nord utenza anziana è sopra 1%, in varie realtà sopra il 2% (ad es F. V. G. e Veneto). Iniziano a diffondersi anche nel meridione. • Temi: cresce utenza e diminuisce intensità monetizzazione della cura quale presa in carico assistenti familiari Torino, 5 Aprile 2013

La necessità: l’integrazione L’integrazione intesa come “ricomposizione unitaria delle azioni di istituzioni, organizzazioni, singoli operatori e assistiti”. (Lawrence P, Lorsch J. Differentiation and Integration in Complex Organizations. Administrative Science Quarterly. 1967; 12: 1 -30) Interviene in maniera cruciale nella: ü proposizione, attuazione e monitoraggio del processo organizzativo di presa in carico per le persone anziane non autosufficienti. Int n o i t a egr

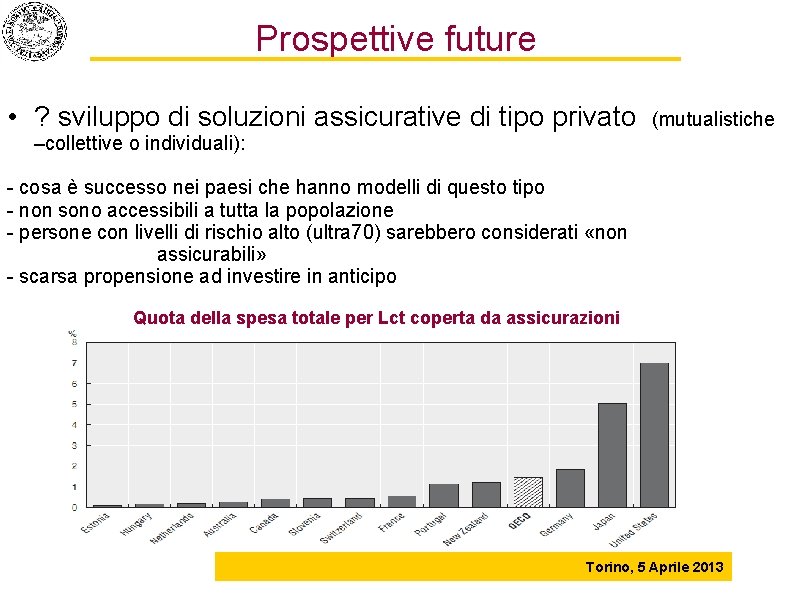
Prospettive future • ? sviluppo di soluzioni assicurative di tipo privato (mutualistiche –collettive o individuali): - cosa è successo nei paesi che hanno modelli di questo tipo - non sono accessibili a tutta la popolazione - persone con livelli di rischio alto (ultra 70) sarebbero considerati «non assicurabili» - scarsa propensione ad investire in anticipo Quota della spesa totale per Lct coperta da assicurazioni Torino, 5 Aprile 2013

Prospettive future 2. La costruzione di un’infrastruttura nazionale che preveda: - Monitoraggio sull’assistenza locale Lo Stato ha funzione di regia Lo Stato partecipa al cofinanziamento dei sistemi locali Livelli essenziali di assistenza per i non autosufficienti Revisione delle prestazioni monetarie Torino, 5 Aprile 2013

Cosa succede in Piemonte

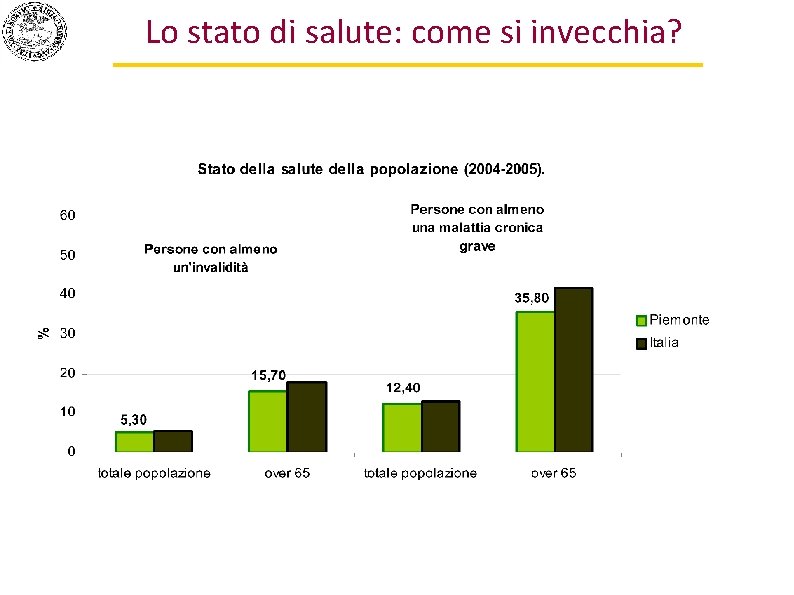
Il Piemonte è una delle regioni italiane nelle quali si vive più a lungo. Gli ultra 65 enni sono il 22, 7% della popolazione, contro una media nazionale del 20%. Complessivamente, gli ultra 65 enni sono, in Piemonte, circa 1 milione. Di questi, si può stimare che circa il 10% sia non autosufficiente (100 mila persone circa). La provincia di Torino è fra le più giovani del Piemonte (insieme a Novara) ma, all’interno della provincia, la Città di Torino fa rilevare una presenza di anziani superiore ai valori medi regionali. La provincia piemontese con la più elevata percentuale di anziani è invece Alessandria (26% dei residenti totali), seguita da Vercelli (25%).

Lo stato di salute: come si invecchia?

Come si misura la non autosufficienza in Piemonte La Giunta Regionale del Piemonte, con la Deliberazione n. 42 del 10 marzo 2008, ha stabilito che la valutazione della condizione di non autosufficienza degli anziani sia fatta attraverso lo strumento della Cartella Geriatrica, in cui si analizzano: - la condizione sanitaria dell’anziano, considerate le ADL e le IADL compromesse e valutati i disturbi cognitivi della persona (ma anche SPMSQ, DISCO, DMI) - la condizione sociale dell’anziano, attraverso parametri riferiti a condizioni abitative, condizione economica, condizioni familiari, condizioni assistenziali. MOLTO IMPORTANTE: Il punteggio attribuito alla componente sanitaria e a quella sociale (che misura il livello di na e l'inserimento nelle graduatorie per l'accesso ai servizi) hanno lo stesso peso.

Come si accede ai servizi - Facilitazione dell'accesso, in Regione Piemonte, attraverso la realizzazione dello Sportello Unico socio-sanitario (per bisogni di tipo sociale, assistenziale e sanitario) che raccoglie le domande per la valutazione delle condizioni di non autosufficienza, e le inoltra alle UVG. - Costituzione in ogni Asl dell'Unità di Valutazione Geriatrica (UVG), che verifica le condizioni di non autosufficienza e avvia la predisposizione di un progetto assistenziale. Il passaggio tramite la valutazione della commissione UVG è condizione indispensabile sia per il mantenimento a domicilio attraverso un progetto di tipo domiciliare, sia per il percorso verso il ricovero (che sia anche solo di sollievo), a meno che il cittadino non voglia sostenere l’intero costo dell’inserimento.

La valutazione dell'UVG Le UVG effettuano la propria valutazione mediante un “processo di tipo dinamico e interdisciplinare (operano sanità e sociale “a braccetto) volto a identificare e descrivere, la natura e l’entità dei problemi di salute di natura fisica, psichica e funzionale di una persona non autosufficiente, e a caratterizzare le sue risorse e potenzialità. Questo approccio diagnostico globale, attraverso l’utilizzo di scale e strumenti specifici consente di individuare un piano di intervento sociosanitario coordinato e mirato al singolo individuo”. Lo strumento utilizzato è quello della cartella geriatrica, che contiene una serie di elementi utili per la definizione di un percorso condiviso. Tali elementi sono ben evidenziati in una pluralità di schede, ognuna riguardante un diverso aspetto della sfera dell'anziano: - scheda anagrafica-informativa - scheda di valutazione sociale (max 14 pt) - scheda di valutazione sanitaria (max 14 pt) - riepilogo della valutazione sociale e sanitaria e tipologia di progetto proposto

Il progetto assistenziale Il Progetto sancisce il diritto della persona a ricevere un’assistenza personalizzata, costruita attorno ai suoi bisogni. Il Progetto deve tener conto dei bisogni, delle aspettative e delle priorità dell’assistito e dei suoi familiari; deve saper riconoscere le funzioni recuperabili, le abilità perse e quelle residue e deve tener conto dei fattori personali, ambientali e familiari di riferimento. Il Progetto può essere domiciliare, semiresidenziale o residenziale, oppure prevedere una combinazione di più tipologie di assistenza. Il mantenimento al domicilio deve essere la soluzione privilegiata ovunque possibile.

Il Piano Assistenziale Individuale, P. A. I. Il Piano Assistenziale Individuale è la trasposizione operativa del Progetto. Viene elaborato da un’équipe interdisciplinare composta da figure professionali sanitarie e socio-assistenziali, individuate a seconda del percorso scelto, di cui fa parte di diritto il medico di medicina generale dell’assistito. È previsto il coinvolgimento di un familiare o del caregiver. A partire dal Progetto redatto dall’UVG, l’équipe effettua una valutazione multidimensionale, acquisendo ogni informazione utile per meglio identificare i bisogni della persona e gli obiettivi assistenziali da perseguire. Al termine della valutazione è definito un percorso, sottoscritto da entrambe le parti (si tratta, di fatto, di un contratto terapeutico, mediante il quale si condividono le modalità e i tempi per operare al raggiungimento di obiettivi definiti). Il punto di partenza del P. A. I. è l’analisi dei bisogni, utile per individuare un percorso assistenziale, e gli obiettivi a cui questo deve tendere. Gli obiettivi devono essere definiti tenuto conto della condizione che potenzialmente la persona non autosufficiente può raggiungere al termine dell’intervento assistenziale programmato. Possono essere a breve, a medio o lungo termine, e devono essere rivisti periodicamente. Devono essere chiari, condivisi, realistici e misurabili.

Contenuto del P. A. I. Il P. A. I. contiene tutti gli elementi necessari per assicurare un’assistenza adeguata: - azioni specifiche, tipologia delle prestazioni e figure professionali interessate; - frequenza e durata di ogni intervento; - strumenti per la gestione del P. A. I. ; - valutazione periodica dei risultati (con indicatori e tempi); - congruità con i bisogni del soggetto e modifiche necessarie.

Quali sono i servizi offerti Ampio ventaglio di prestazioni sanitarie, socio-sanitarie e sociali, costruite in modo sempre più fliessibile. Garantite gratuitamente ai cittadini per la componente sanitaria. . . per la componente socio-assistenziale (es. quota alberghiera in rsa) le persone sono tenute ad una compartecipazione, in base alla propria condizione economica e secondo i diversi regolamenti adottati da ciascun ente gestore dei Servizi socio‑assistenziali. L’insieme dei servizi e degli interventi garantiti alle persone non autosufficienti, una vera e propria rete integrata di offerta, può essere sinteticamente illustrato con riferimento ai tre possibili progetti assistenziali: domiciliare, semiresidenziale e residenziale.

Le cure domiciliari (. . perché ci sono già strutture per la non autosufficienza: le case delle persone. . ) “Permettere agli anziani di invecchiare nel proprio ambiente abituale di vita, con a fianco le persone più care, costituisce da tempo un obiettivo prioritario dell’assistenza continuativa nel mondo occidentale”: l’obiettivo è invecchiare nel proprio contesto di vita (ageing in place). Le Cure Domiciliari sono “una modalità di assistenza sanitaria e sociale erogata al domicilio del paziente in modo continuo ed integrato, al fine di fornire cure appropriate, da parte del medico di famiglia e di altri operatori (medici, infermieri, terapisti della riabilitazione, operatori sociali) dei servizi territoriali ed ospedalieri e delle associazioni di volontariato, secondo le necessità rilevate”. Gli obiettivi di tali cure sono principalmente due: 1) assistere le persone con patologie e/o problematiche sociali trattabili a domicilio, favorendo il recupero ed il mantenimento delle capacità residue di autonomia e di relazione, al fine di migliorare la qualità della loro vita; 2) supportare i “caregivers” e trasmettere loro eventuali competenze per godere di maggiore autonomia di intervento, valorizzandone il lavoro di cura, e al tempo stesso rassicurandoli ed aiutandoli (indirettamente aiutando anche gli operatori sanitari) ad accudire la persona a casa nel modo più appropriato.

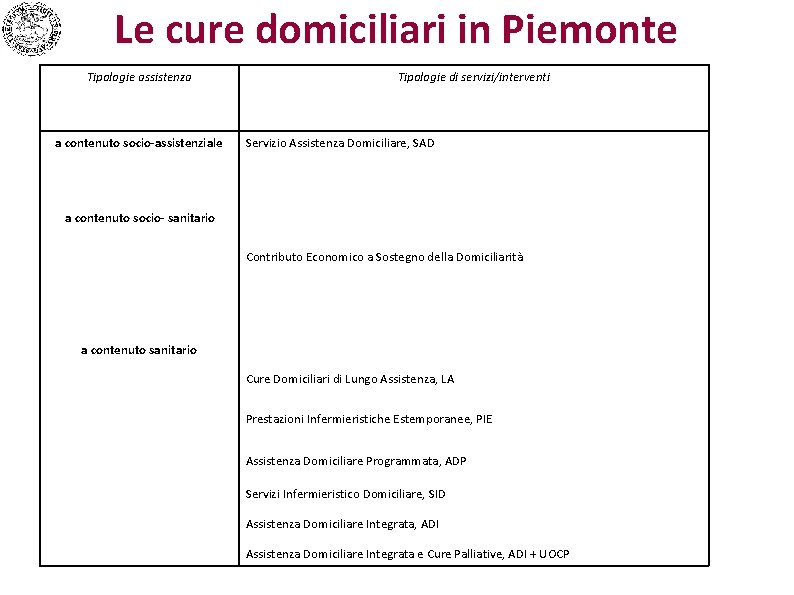
Le cure domiciliari in Piemonte Tipologie assistenza a contenuto socio-assistenziale Tipologie di servizi/interventi Servizio Assistenza Domiciliare, SAD a contenuto socio- sanitario Contributo Economico a Sostegno della Domiciliarità a contenuto sanitario Cure Domiciliari di Lungo Assistenza, LA Prestazioni Infermieristiche Estemporanee, PIE Assistenza Domiciliare Programmata, ADP Servizi Infermieristico Domiciliare, SID Assistenza Domiciliare Integrata, ADI Assistenza Domiciliare Integrata e Cure Palliative, ADI + UOCP

Non esiste una netta separazione fra le diverse tipologie di servizi: ciò che distingue le une dalle altre è il diverso mix fra sociale e sanitario. Le cure domiciliari a prevalente contenuto socio assistenziale possono essere integrate con interventi di tipo sanitario. Allo stesso modo, le cure domiciliari a prevalente contenuto sanitario possono implicare interventi di tipo sociale, anche se le condizioni di salute della persona anziana sono tali da richiedere soprattutto specifiche prestazioni sanitarie. Esiste quindi una continuità fra le diverse tipologie, il che permette di modulare il percorso assistenziale con flessibilità e sulla base delle mutevoli e diverse esigenze della persona presa in carico.

SAD: servizio di assistenza domiciliare prevalente rilievo socio-assistenziale, può essere parte di un progetto personalizzato, al fine di sostenere le persone al proprio domicilio, quando ancora non siano completamente non autosufficienti. Costituisce una soluzione organizzativa finalizzata a: -garantire alle persone la permanenza nel proprio ambito di vita, evitandone l'istituzionalizzazione o l'ospedalizzazione; - promuovere la responsabilità della famiglia, senza peraltro sostituirsi ad essa; - contribuire, con le altre risorse del territorio, ad elevare la qualità della vita delle persone ed evitare il fenomeno dell'isolamento; - svolgere attività di prevenzione per consentire un'esistenza autonoma evitando, ritardando o riducendo i processi involutivi fisici, psichici e sociali. La competenza è dei Comuni, che di norma la esercitano tramite gli Enti gestori ai quali delegano le funzioni socio assistenziali. NON richiede una valutazione multidimensionale preliminare da parte dell’UVG.

Il contributo economico a sostegno della domiciliarità (in Lungoassistenza) Aprile 2009: DGR 39 -11190, riordino degli interventi a sostegno della domiciliarità. Obiettivi: aumentare le risorse a disposizione di ogni persona, della propria rete familiare e della comunità, mantenendo il più possibile la persona anziana nel suo contesto abituale. Si configura come erogazione monetaria riconosciuta al beneficiario di un P. A. I. , per la copertura del costo dei servizi di assistenza tutelare socio sanitaria, ovvero: - per le prestazioni di cura familiare e affidamento - per l’assunzione di un Assistente Familiare [BADANTE]; - per l’acquisto di prestazioni di assistenza domiciliare del profilo professionale ADEST/OSS presso fornitori accreditati o riconosciuti dalle Asl o dagli Enti gestori dei servizi socio-assistenziali; - per l’acquisto del servizio di telesoccorso o di pasti a domicilio.

. . continua L’identificazione e il riconoscimento delle prestazioni socio sanitarie si ispira fondamentalmente ai seguenti principi: - promozione e sostegno del ruolo esercitato dalla famiglia, distinguendo le attività prestate in base ai fondamentali doveri di solidarietà intrafamiliare e svolgimento di prestazioni riconducibili al lavoro di cura; - promozione e sostegno dell'assunzione di un ruolo parafamiliare da parte di volontari singoli attraverso la modalità dell’affidamento familiare, distinguendo tra l'esercizio di funzioni tipiche della solidarietà di vicinato e lo svolgimento di prestazioni riconducibili al lavoro di cura; - definizione del ruolo esercitato dagli operatori professionali di diversa qualifica nel sistema della cura - in questo caso assistenti domiciliari e collaboratori familiari in relazione alla specificità professionale e alla necessità di ottimizzare/promuovere lo sviluppo delle risorse umane.

Le cure familiari Cure prestate ad una persona non autosufficiente da parte di un parente o affine entro il 4° grado, oppure da parte di chi convive anagraficamente o di fatto con il beneficiario attraverso un'assistenza diretta e personale. È importante sottolineare che la somma riconosciuta ai familiari non si configura come una remunerazione delle attività di assistenza svolte, ma si giustifica in termini di costoopportunità, ovvero di mancato guadagno connesso alla scelta di assistere il proprio caro (in alternativa, ad esempio, ad attività lavorative remunerate), oltre che come rimborso per le spese eventualmente sostenute. Insomma, è un modo per dire grazie, per riconoscere l’importante lavoro di cura svolto ogni giorno dai tanti familiari che decidono di rimanere accanto al proprio genitore e dimostrare loro quanto siano considerati preziosi all’interno della società.

. . un grande impegno L’insieme degli interventi previsti testimoniano l’impegno della Regione Piemonte a sostenere l’anziano e la sua famiglia, non solo attraverso la mera assegnazione di un intervento economico, quanto attraverso la messa a disposizione di servizi flessibili e modulabili secondo le esigenze del singolo nucleo familiare. L’importanza dell’intervento può spiegare il formarsi di liste di attesa in alcune aree territoriali: come noto, infatti, l’offerta di un servizio in grado di rispondere ad un bisogno storicamente insoddisfatto genera l’emersione di domande precedentemente inespresse, potenzialmente in grado di portare rapidamente all’esaurimento delle risorse disponibili. Il fenomeno conferma l’utilità e il gradimento del servizio e implica una necessaria, nonché urgente riprogrammazione dei finanziamenti messi a disposizione degli enti gestori. E’ opportuno precisare che in ogni caso gli interessati dovranno comunque essere sottoposti a valutazione preventiva da parte dell’UVG, senza soluzioni temporali di continuità, ed essere eventualmente inseriti in graduatorie predisposte allo scopo.

PIE e SID Prestazioni Infermieristiche Estemporanee e Servizio Infermieristico Domiciliare sono servizi a contenuto sanitario, la cui attivazione non richiede una valutazione multidimensionale preliminare, né la predisposizione di un vero e proprio Progetto personalizzato. Le PIE sono interventi occasionali, erogati su richiesta motivata del Mmg (ad es, per l’esecuzione di un prelievo ematico, un elettrocardiogramma, ecc. ) a favore di soggetti per i quali non è prevista una presa in carico continuativa. Il SID, su richiesta del medico di fiducia, garantisce prestazioni infermieristiche (prelievi, medicazioni, terapie iniettive, ecc. ) a determinate categorie di pazienti che, a causa di limitazioni fisiche e/o ambientali, non sono in grado di recarsi presso gli ambulatori infermieristici. Gli interventi possono essere a ciclo programmato e possono comportare la presa in carico della persona anche per un periodo di tempo piuttosto lungo. Sono prestazioni erogabili a tutti i cittadini, non esclusivamente agli anziani non autosufficienti.

ADP: assistenza domiciliare programmata L'ADP consiste in un insieme di visite effettuate dal Mmg a casa del proprio assistito, previa autorizzazione del Ssr e secondo un programma ben definito. Si tratta di una tipologia di assistenza particolarmente utile, anche se non esclusiva, per il monitoraggio di persone fragili, in particolare anziani, soprattutto dopo eventi acuti, che possono anche aver richiesto il ricovero ospedaliero, onde prevenire peggioramenti del quadro clinico. L’ADP viene svolta assicurando al domicilio dell’assistito la presenza effettiva periodica (settimanale, quindicinale, o mensile) del medico di fiducia, in relazione alle specifiche esigenze del paziente, e si propone di monitorare lo stato di salute dell’assistito e di controllarne le condizioni igieniche e di comfort ambientale. È assolutamente necessario che, oltre alla diagnosi, emerga con chiarezza ogni eventuale, utile indicazione atta a confermare l’oggettiva impossibilità del paziente di accedere allo studio del medico: questa è infatti la condizione indispensabile all’attivazione del servizio, predisposta dal Medico di famiglia in accordo con il servizio cure domiciliari. Non richiede una valutazione multidimensionale preliminare da parte dell’UVG.

ADI: assistenza domiciliare integrata L’ADI assicura alle persone affette da patologie relativamente complesse cure sanitarie presso il proprio domicilio. Tali cure si concretizzano assicurando al domicilio del paziente diverse tipologie di servizi, tra cui: prestazioni di medicina generale, medicina specialistica, infermieristiche domiciliari, di riabilitazione + aiuto domestico da parte del competente servizio delle Asl e dei familiari + prestazioni di assistenza sociale. E’ compresa l’offerta di ausili per l’incontinenza, di farmaci e di presidi. Rappresenta un’alternativa al ricovero ospedaliero, qualora le condizioni cliniche lo consentano, o un proseguimento delle cure dopo il ricovero, tipicamente in caso di dimissioni protette. Fortemente caratterizzata da un’integrazione fra le diverse figure sanitarie e da un coordinamento con i servizi sociali, qualora necessari, prevede come fattore indispensabile il coinvolgimento dei familiari e/o del caregiver, i quali collaborano nel lavoro di cura dell’anziano. L'attivazione richiede l’intervento del medico di medicina generale e l’apertura di una cartella ad personam che contiene una breve valutazione del contesto socio familiare, il piano assistenziale e la registrazione puntuale di tutti gli interventi effettuati al domicilio.

ADI + CURE PALLIATIVE L’Assistenza Domiciliare Integrata comprensiva degli interventi erogati dalle Unità Operative di Cure Palliative, ADI+UOCP, è un servizio a contenuto sanitario, destinato a persone con problemi di salute che richiedono interventi ad alta complessità assistenziale. L’unità operative di cure palliative è composta da professionisti esperti che gestiscono il continuum assistenziale per i malati che va dall’ospedale, alle cure a casa, all’eventuale ricovero in hospice. Il servizio è attivato in particolare nei confronti di malati oncologici terminali ed è costituito, secondo la definizione dell’OMS, da una serie di interventi terapeutici ed assistenziali finalizzati alla cura attiva e totale dei malati, la cui malattia di base non risponde più a trattamenti specifici. Fondamentale è il controllo del dolore e, in generale, dei problemi psicologici, sociali e spirituali dei malati stessi e dei loro familiari. Di conseguenza, l’obiettivo delle cure palliative è il raggiungimento della migliore qualità di vita possibile per i malati e per le loro famiglie. Negli ultimi anni in Piemonte è notevolmente cresciuto l’interesse per i problemi legati alle cure nella fase terminale della vita e un numero crescente di malati è stato assistito da programmi di cure palliative. Le Asl hanno attivato strutture complesse di cure palliative e sono più di 25 le organizzazioni non profit che collaborano ad attività di questo tipo, prevalentemente a livello domiciliare.

LA LUNGOASSISTENZA Si parla di cure domiciliari in Lungo Assistenza con riferimento ad un modello organizzativo nato, in Piemonte, per dare una risposta socio-sanitaria integrata, connotata dalla prevalenza di un bisogno di tipo assistenziale, riferita ad una specifica fase della vita della persona anziana non autosufficiente. Si tratta di un percorso erogato nel lungo periodo, costruito nell’intento di rispondere in modo flessibile alle diverse esigenze delle persone non autonome, prevedendo un insieme di interventi assistenziali e socio-sanitari coordinati nell’ambito di un progetto individualizzato. Presupposto indispensabile è la continuità delle cure, garantita attraverso la presa in carico globale della persona non autosufficiente da parte dei servizi sociali e sanitari in modo integrato, i quali devono articolare le cure nelle diverse fasi del percorso assistenziale. L’obiettivo è quello di individuare livelli diversificati di intensità e di complessità, assicurando il coordinamento di tutti gli interventi, compresi quelli necessari ad affrontare il passaggio fra le diverse fasi del percorso assistenziale.

. . . continua Le cure domiciliari in Lungo Assistenza sono caratterizzate da un ridotto impegno terapeutico e/o riabilitativo, a favore di un più ampio intervento tutelare volto a favorire, in linea generale, il miglioramento della qualità della vita dell’anziano. Il complesso di prestazioni erogate è di tipo sanitario, ma ad alto rilievo sociale, per cui la componente sanitaria e quella socio-assistenziale sono così correlate da risultare “non operativamente distinguibili”. Si tratta infatti di quell’area dell’integrazione socio -sanitaria in cui le due componenti, sociale e sanitaria sono totalmente complementari. In ragione del particolare mix fra prestazioni sociali e prestazioni sanitarie, il Piemonte ha previsto un contributo economico destinato al sostegno della domiciliarità degli anziani non autosufficienti, in cui l’Asl (componente sanitaria) assume a proprio carico il 50% del costo, mentre il restante 50% (componente sociale) è a carico dell’utente o dell’Ente Locale [precisazione importante in quanto fino al 2009 non vi era uniformità di trattamento fra i diversi territori]. Le cure domiciliari in Lungo Assistenza, LA, sono servizi a forte integrazione sociosanitaria, la cui attivazione richiede una valutazione multidimensionale preliminare da parte dell’UVG e la predisposizione di un Progetto assistenziale e relativo PAI.

Il ruolo delle assistenti familiari Rapporto Inps-Caritas, Italia (2009) - 500 mila persone che si dedicano ad attività di cura e assistenza in famiglia - di cui 150 mila conviventi con la famiglia del datore di lavoro, in maggioranza donne. A questa figura professionale ricorre circa il 19% delle famiglie. Si calcola, infatti, che il 75% degli anziani sia seguito dai figli. L’emergere nella nostra società di queste nuove forme di convivenza conduce a importanti mutamenti culturali. Il lavoratore straniero, spesso custode di una cultura molto differente dalla nostra, entra, infatti, a pieno titolo nella quotidianità familiare, condividendo negli spazi della casa molti momenti della vita e delle abitudini famigliari. La persona anziana deve accettare che non sarà più una figlia o un altro parente ad accudirlo, ma un estraneo, e per di più in cambio di uno stipendio. I figli, dal canto loro, si improvvisano datori di lavoro e devono fare da tramite tra l’anziano genitore e il lavoratore. Superare tutte le difficoltà che questa delicata integrazione comporta permette molte volte di raggiungere risultati straordinari.

Le condizioni problematiche di lavoro delle assistenti familiari, emerse dalle ricerche sul campo, mettono in evidenza la necessità della formazione come strumento strategico per promuovere percorsi di riconoscimento socio-professionale delle lavoratrici. In tal senso, assumono sempre maggior importanza i percorsi formativi che prevedono certificazione delle competenze, esperienze di formazione a distanza, politiche di empowerment, cooperazione internazionale. Interventi attuati dalla Regione Piemonte: - Moduli formativi regionali per conseguire qualifica di OSS - FSE, progetti persone già occupate - Servizi di informazione (e di sensibilizzazione per le famiglie) - Azioni di rafforzamento delle competenze - Servizi di accompagnamento, tutoring e sostituzione - Programma PARI

Penso alla mia condizione di anziano e mi rendo conto del piacere che provo a stare a casa mia e di essere aiutato in casa, nel luogo dove sono sempre stato, dove potrei girare a occhi chiusi. La mia casa è il luogo della mia vita. Guai se mi sradicassero. (Norberto Bobbio, Dialogo intorno alla Repubblica)

L'assistenza semiresidenziale Prevede l’erogazione di prestazioni socioassistenziali e sanitarie in una struttura aperta solo in orario diurno. Assistenza semiresidenziale Il Centro Diurno è un struttura che accoglie e assiste persone anziane autosufficienti o non autosufficienti, in particolare affette da demenza (oltre che altre tipologie di assistiti). L'intervento si propone di recuperare l'autonomia, potenziare e/o mantenere le capacità residue, stimolare la partecipazione alla vita di relazione delle persone anziane autosufficienti o non autosufficienti. L’attività ha inoltre la finalità di sostenere il nucleo familiare. Centro Diurno Integrato Centro Diurno Alzheimer Autonomo, CDAA Centro Diurno Alzheimer Inserito in Presidio, CDAI

L'assistenza residenziale - Aumento dell'offerta di posti letto da parte della Regione (obb 2 pl ogni 100 anziani na) - Perfezionamento delle regole che disciplinano l'accreditamento delle strutture residenziali, con l'obiettivo di garantire un'accoglienza e qualità del servizio più adeguate, tramite l’organizzazione di servizi aperti semiresidenziali, o residenziali assistiti, per sostituire i tradizionali luoghi di ricovero. Il compito delle Regioni era quello di ristrutturare le vecchie “Case di Riposo” e altri edifici civili creando residenze moderne, inserite in luoghi che favorissero legami con la comunità e collegamenti con gli altri servizi, e progettate per gruppi ristretti di ospiti, in modo da offrire un’atmosfera più familiare, confortevole, sicura e riservata. Nuovo modello integrato di assistenza residenziale a favore delle persone anziane non autosufficienti - flessibilità e adattabilità della risposta erogata - personalizzazione della risposta residenziale Gli interventi erogati possono essere articolati in 3 fasce di intensità assistenziale (bassa, media, alta), considerando il rapporto tra: -l’intensità terapeutica e/o riabilitativa dell’intervento, per mantenere l’autonomia funzionale residua della persona e/o a rallentare il suo deterioramento; - l’intensità socio-assistenziale dell’intervento finalizzato a supportare, a mantenere e a migliorare la vita socio-relazionale delle persone anziane, non assistibili a domicilio.

…. . l'assistenza residenziale Tipi di struttura (non si tratta di una distinzione così rigida) - RAF: residenze assistenziali flessibili. Sufficiente livello di assistenza sanitaria, livello medio di assistenza alberghiera. Prestazioni sanitarie analoghe a quelle erogabili tramite ADI. - RSA: residenze sanitarie assistenziali. Livello medio di assistenza medica, infermieristica e riabilitativa, accompagnata da un livello alto di assistenza tutelare ed alberghiera. Qualora l’anziano venga inserito in un presidio convenzionato con l’Azienda Sanitaria, quest’ultima provvederà al pagamento della quota sanitaria della retta; la restante parte è a carico dell’anziano, salvo i casi di indigenza per i quali concorreranno, all’integrazione della retta, gli Enti Locali e/o gli Enti Gestori dei Servizi Socio Assistenziali. Per la componente sociale, la Giunta regionale ha introdotto nel 2007 criteri cui devono fare riferimento i Comuni e gli Enti Gestori per erogare la cosiddetta "integrazione della retta socioassistenziale". In particolare, viene adottato come riferimento il reddito ed il patrimonio dell'anziano non autosufficiente, mentre si lascia libertà ai singoli territori di stabilire le fasce Isee per il diritto alla prestazione. In Piemonte, i criteri tengono conto della situazione economica del solo utente che usufruisce della prestazione, composta dal reddito complessivo e dal valore globale del patrimonio mobiliare ed immobiliare, e non più di quella del suo nucleo familiare.

I ricoveri di sollievo Interventi che la Regione Piemonte mette a disposizione di coloro che, impegnati a favorire la permanenza dell’anziano al proprio domicilio, si trovano in particolari momenti nella condizione di aver bisogno di un sollievo temporaneo rispetto al quotidiano lavoro di cura. All’interno della relazione di cura, si osservano spesso fenomeni di stress che provocano sofferenza e disagio al caregiver. Con il passare del tempo, infatti, l’attività di cura di un proprio caro può diventare causa di esaurimento delle energie fisiche e psichiche del caregiver, che deve essere adeguatamente sostenuto per non divenire a sua volta una “seconda vittima”[1] della cura prolungata. In questi casi, sempre attraverso la valutazione dell’UVG, il Piano Assistenziale Individuale, PAI, può essere integrato con un ricovero di sollievo, ovvero l’inserimento per un periodo di tempo limitato in strutture residenziali o semiresidenziali La residenzialità temporanea può essere utilizzata per fronteggiare situazioni particolari, quali l’assenza dell’assistente familiare (ferie, ecc. ), le necessità motivate di una sorta di tregua del caregiver, l’assenza temporanea di figure che ricoprono ruoli di assistenza tutelare della persona non autosufficiente. [1] Fondazione Zancan, 2007, Anziani non autosufficienti: prendersi cura di chi si prende cura, Padova.

La continuità assistenziale Un ricovero in ospedale è spesso l’occasione attraverso la quale il sistema di welfare entra per la prima volta in contatto non solo con problemi di salute non conosciuti ai servizi, ma anche con altri tipi di problema, di carattere sociale, come stati di solitudine, di abbandono o di disagio. Con riguardo alla tutela della salute della popolazione anziana, il PSSR 2007 -2010 afferma il principio della continuità delle cure. La presa in carico del cittadino non può infatti essere interrotta da un sistema di rinvii ad altri servizi, ma deve essere immediata e consequenziale, nell’ottica di garantire una risposta continuativa, anche quando la persona non può rientrare immediatamente al proprio domicilio. Modalità di attivazione del percorso di continuità assistenziale: 1) attraverso il Pronto Soccorso (max 7 giorni) 2) attraverso il reparto ospedaliero (max 60 giorni)

Il tema dell'integrazione. . . (e la fatica dell’integrazione) INTEGRAZIONE SOCIALE e SANITARIO, elementi di discussione - Dimensione “quantitativa” del problema (problemi organizzativi e di risorse) - Geografia del settore socio-sanitario - Difficile identità del luogo di cura della non autosufficienza - Diverse modalità di intervento - Differente disponibilità di risorse

Le attività svolte ll Piemonte mostra una capacità di presa in carico di gran lunga più elevata di quella registrata dai flussi informativi nazionali. Le rilevazioni ministeriali, concentrate solo sull’assistenza domiciliare integrata, ADI, non rendono conto della ricchezza e della varietà degli interventi previsti dalla regione Piemonte, che garantisce, oltre all’ADI, una gamma di servizi e interventi in grado di rispondere in maniera differenziata alle diverse esigenze della persona. Ne risulta una realtà particolarmente articolata e flessibile, in grado di ridurre di anno in anno i tradizionali divari fra domanda e offerta e in grado di svilupparsi in relazione alle esigenze della popolazione.

Le fonti informative Informazioni sanitarie PIANI DI ATTIVITA' Predisposti annualmente dalle aziende sanitarie regionali (sulla base dei dettagli disponibili presso le aziende stesse), consolidate a livello regionale, contengono le informazioni relative a tutte le forme di assistenza specificamente riservate agli anziani non autosufficienti (domiciliare, semiresidenziale e residenziale) SAO-ADI Flusso che riporta dati relativi esclusivamente all’assistenza domiciliare. Informazioni socio-assistenziali Sono desunte da modelli compilati da parte dei Comuni o degli Enti gestori, relativi al bilancio di previsione e al conto consuntivo, per quel che concerne le voci di spesa, e all’attività socioassistenziale, per quel che concerne gli utenti e le prestazioni erogate. In questa sede ci si limita a considerare le attività e le spese sostenute attraverso interventi specificamente riservati agli anziani non autosufficienti, ovvero con l’esclusione di tutte quelle attività disponibili per la generalità dei cittadini e quindi anche per le persone anziane prive di autonomia (assistenza medica, ricoveri ospedalieri, ecc. ).

La metodologia di analisi (1) DATI PIA - cartelle aperte: non corrispondono al numero di pazienti trattati, perché per uno stesso paziente possono essere aperte più cartelle → causa una sovrastima del dato - giornate di assistenza: numero di giorni che intercorrono tra l'apertura e la chiusura di una cartella clinica. NON rappresenta il numero di giorni di effettiva assistenza (dato importante a livello nazionale), mail numero di giorni di presa in carico - spesa totale dell'assistenza (costi di produzione, prestazioni acquistate, interventi economici) A partire da tali informazioni sono stati costruiti alcuni “indicatori”, di seguito brevemente illustrati. SAO-ADI Esperienza unica in Italia, si tratta di un programma applicativo studiato e predisposto dall’ex Asl TO 2, successivamente adottato dalle altre Aziende Sanitarie e dalla Regione stessa. Strumento di semplice applicazione per la rilevazione e la gestione dei casi domiciliari, consente di ricostruire il percorso assistenziale seguito da una persona anziana non autosufficiente nel corso degli anni, oltre che di conoscere tutte le caratteristiche degli assistiti. IMP! Consente di passare dal numero delle prestazioni e delle cartelle cliniche al numero dei pazienti seguiti. I dai SAO-ADI riportano infatti l’identificativo degli assistiti (no duplicazioni).

La metodologia di analisi (2) Informazioni sulle attività del settore socio-assistenziale In Piemonte, gli interventi del settore socio assistenziale sono erogati dagli Enti Gestori delle funzioni socio-assistenziali: Comuni, Consorzi di Comuni e Comunità Montane. Modelli di rilevazione: A) prospetto di rendicontazione relativo al bilancio di previsione e al conto consuntivo, per quel che concerne le voci di spesa. C) relazione annuale sull’attività socio-assistenziale, per quel che concerne i dati relativi agli utenti e alle prestazioni erogate. Oltre a tali modelli, sono disponibili le schede di “rilevazione statistica sui presidi residenziali socio-assistenziali”, utilizzate ai fini ISTAT, che ogni struttura deve compilare e consegnare alla Regione. L’aggregazione dei dati derivanti dai servizi sanitari con quelli dei servizi socio-assistenziali presenta alcune difficoltà. E' infatti verosimile che i pazienti trattati siano almeno in parte gli stessi, ovvero che una persona non autosufficiente benefici sia di prestazioni sanitarie sia di prestazioni sociali. Il che comporta rischi di duplicazioni nell’analisi dei livelli di copertura dei bisogni delle persone anziane non autosufficienti. (vedi SINA)

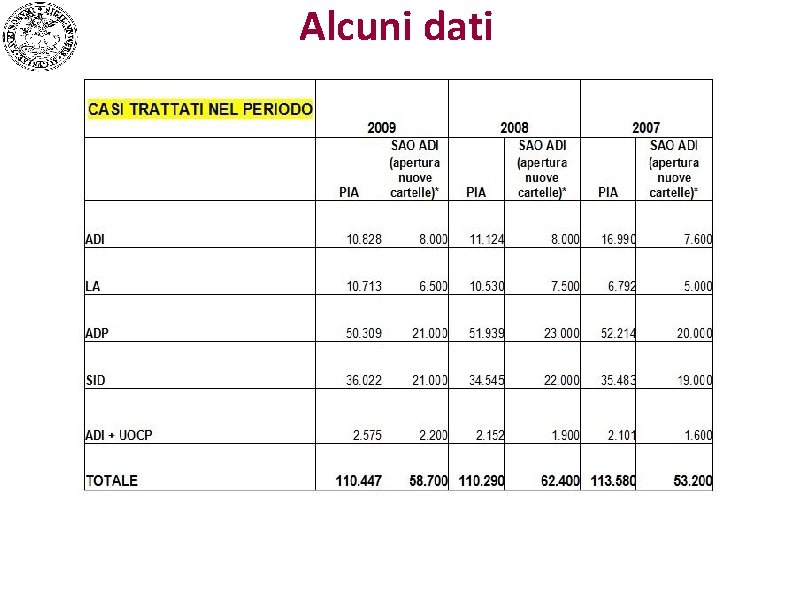
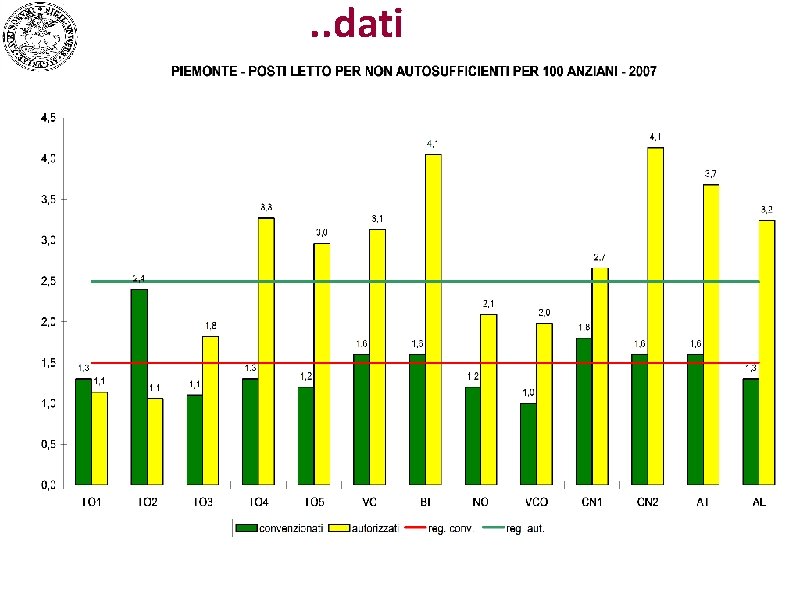
Alcuni dati

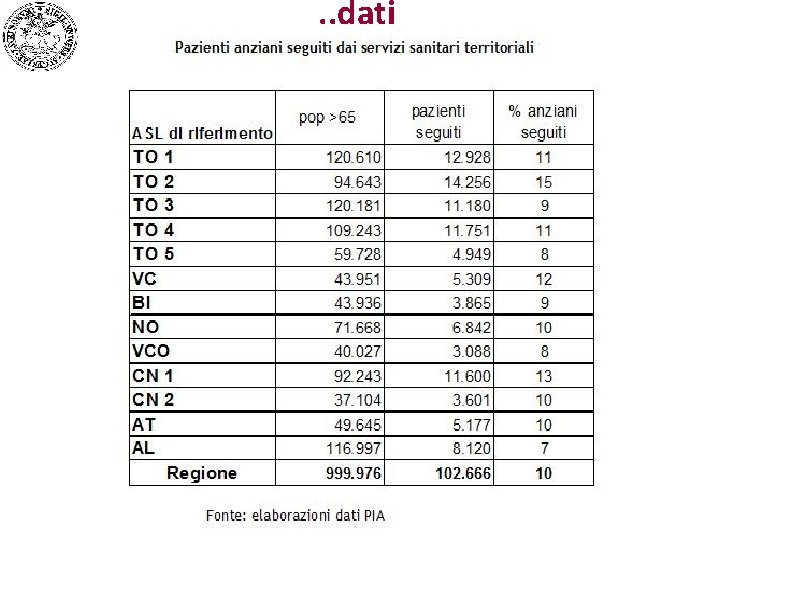
. . dati

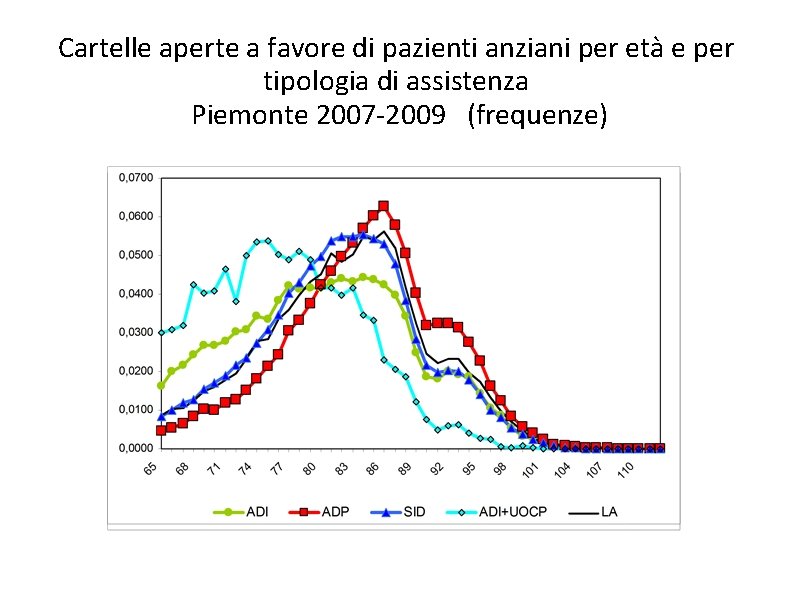
Cartelle aperte a favore di pazienti anziani per età e per tipologia di assistenza Piemonte 2007 -2009 (frequenze)


. . dati

. . dati

Università di Torino La famiglia e i care giver dell’anziano

Care giver in Italia • 51. 6% caregivers tend to focus mainly in the age group between 46 and 60 years (reflecting a greater prevalence of child caregiver, which in fact represent 64. 1% of caregivers and spouses / partners amounted to 25. 2% • care givers are especially the relatives of the female gender, 76. 6% versus 23. 4% of men. Are also the wives to take care especially for patients men, while sick women are followed especially by daughters; • Every day caregiver dedicated to the not self sufficient patient, an average, 6. 0 hours for the tasks of direct assistance • Every day hours dedicated to monitoring (ie relating to the time spent with the patient during which, however, take place at the same time on other activities) is an average of 7. 0 • Figure assistenziali straniere in Italia: Circa 800 mila, spesa di circa 12 mila euro a famiglia, 10 miliardi di euro per il Paese.

Caregiving Can Have Negative Effects Compared to non-caregivers, caregivers are at twice the risk for elevations in depressive symptoms and increased physical health problems. Caregivers use in more than 70% prescribed drugs compared to controls and use a greater share of psychotropic drugs compared to general population Dr. Joel Sadavoy MSH

Causes of Caregiver Burden are Complex Inadequate Knowledge and skills understanding the disease and managing behaviours especially aggression and depression Practical issues: e. g. environment, finances, safety Psychological factors e. g. Helplessness; hopelessness; role captivity, Loss of the person and relationship ( dementia has been called a “de-selfing” disease); Renewal of old conflicts; fear Dr. Joel Sadavoy MSH

Factors that increase vulnerability Relationship: wife rather than husband; spouse rather than child; low intimacy levels Gender: woman rather than man Social factors: isolation; loss of family support Health of caregiver: physical illness Personality of Caregiver: use of immature coping mechanisms; high expressed emotion; emotion focused coping; low self-efficacy (Brodaty 1996, Burns et al 2000; Kneebone et al, 2003; Van Den Wijngaart et al 2007) Dr. Joel Sadavoy MSH

Protective factors that can mitigate caregiver distress Personality: Mature coping strategies, high self efficacy and sense of mastery a “good” relationship with the old person Social network: supportive family members and friends; membership in support groups. Education: knowledge of ageing and/or disease and its management Availability of professional support Good functional health status coping style: Problem solving and acceptance (Brodaty 1996, Burns et al 2000; Kneebone et al, 2003; Van Den Wijngaart et al 2007) Dr. Joel Sadavoy MSH









MESSAGGIO CHIAVE

https: //www. youtube. com/watch? v=mt. Zv. P 5 Afnrs


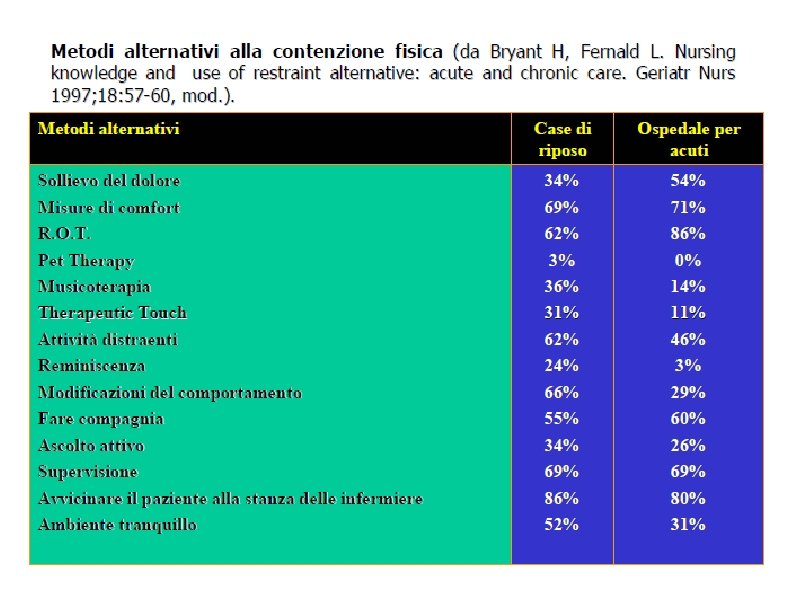
Il problema della contenzione Chi, cosa e come coinvolge? �� Soggetto contenuto • “Prescrittore” • Personale di assistenza • Luogo dove avviene • Modalità di applicazione • Materiali di contenimento • Sorveglianza








progetto We. DO Partenariato europeo per il benessere e la dignità delle persone anziane, un progetto europeo (2010 -2012) co-finanziato dalla Commissione Europea. Tale progetto è stato condotto da un gruppo di pilotaggio composto da 18 partner provenienti da 12 Stati Membri dell’Unione Europea (EU) interessati a collaborare per migliorare la qualità della vita delle persone anziane bisognose di cure e assistenza. L’obiettivo del progetto era quello di istituire un partenariato Europeo aperto e duraturo, che coinvolgesse stakeholder europei, nazionali e regionali/locali impegnati nel miglioramento della qualità dei servizi per le persone anziane bisognose di cura e assistenza e nella lotta contro l’abuso agli anziani. Il progetto terminerà nel dicembre 2012 con il lancio del Quadro Europeo per la qualità dei servizi di assistenza a lungo termine.




Healthy and active ageing

Invecchiamento attivo è definito come «il processo di ottimizzazione delle opportunità di salute, partecipazione e sicurezza al fine di migliorare la qualità di vita delle persone anziane» . Questo approccio permette agli individui di realizzare il proprio benessere fisico, sociale e mentale attraverso il corso della vita e partecipare personalmente a una società che da parte sua fornisce adeguata protezione e cura. Un approccio efficace ha bisogno di strategie sinergiche tra settori diversi e che coinvolgano tutte le fasi della vita di una persona. Prima un individuo comincia a prendersi cura della propria salute, adottando comportamenti salutari e intervenendo direttamente sui fattori di rischio, meglio arriva a un’anzianità serena

Politiche per l’invecchiamento attivo § Nel 2002 l’OMS ha emanato un documento di indirizzo per creare o rafforzare le condizioni per un invecchiamento attivo le cui basi sono da costruire ben prima dell’età anziana Invecchiamento attivo Una proposta di strategia

FATTORI RESPONSABILI DELL’INVECCHIAMENTO - Genetici: 20 -40% - Ambientali (stili di vita): 60 -80% stress alimentazione attività fisica inquinamento ambientale

Le strategie europee (Action plan on healthy ageing 2012 -2016) Promuovere un invecchiamento sano, creare ambienti favorevoli e adeguare i sistemi sanitari alle esigenze di una popolazione sempre più anziana cinque interventi prioritari: prevenire le cadute promuovere l’attività fisica promuovere l’assistenza domiciliare e i servizi di self-care sostenere strategie di sviluppo partecipativo tra personale medico e assistenziale in campo geriatrico inserire nei setting assistenziali programmi di vaccinazione anitinfluenzale e di prevenzione delle malattie.

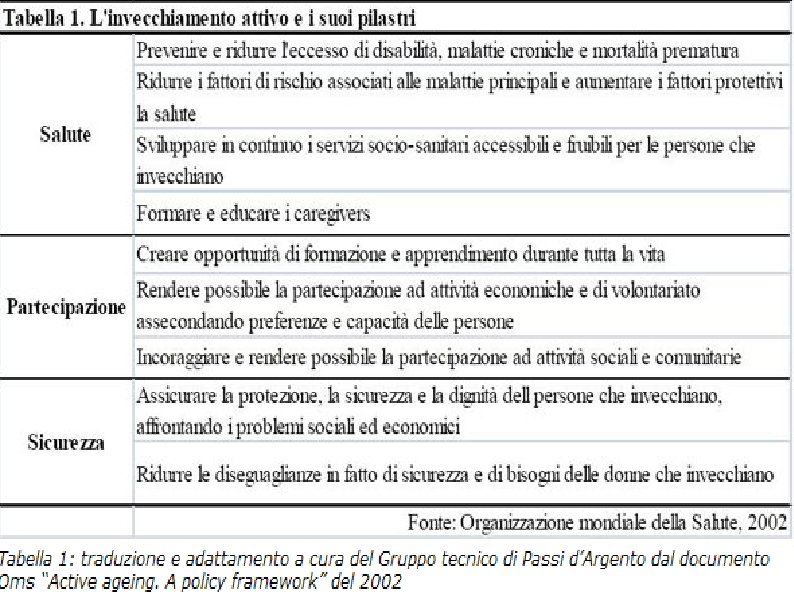
I pilastri dell’active ageing “Active ageing. A policy framework Tre pilastri principali necessari per sostenere un invecchiamento attivo: la salute, la partecipazione, la sicurezza. Passi d’Argento ha usato proprio questi indicatori per realizzare un monitoraggio della qualità dell’invecchiamento degli ultra 64 enni italiani.

I pilastri dell’active ageing Active ageing. A policy framework Invecchiamento attivo Partecipazione Salute La strategia delineata dall’OMS è basata su: v Partecipazione v Salute v Sicurezza delle persone ultra 64 enni Sicurezza Una società che investa su queste tre aree contribuisce a creare le condizioni in cui gli anziani si trasformano da target passivo dei sistemi sanitari e sociali a risorsa per la società


L’invecchiamento sano (“healthy ageing”) e la prevenzione potrebbero produrre grandi benefici, ma occorre colmare il gap di conoscenza esistente sul rapporto costo-efficacia degli interventi in questi ambiti. Secondo le proiezioni OCSE l’invecchiamento sano e gli incrementi di efficienza nei servizi potrebbero compensare parzialmente la futura crescita dei costi riducendo glinei servizi Secondo le proiezioni OCSE l’invecchiamento sano e di gli LTC, incrementi di efficienza potrebbero parzialmente futura crescita costi ildi 2050. LTC, riducendo gli aumenti compensare di spesa previsti della 5 -10% circadei entro Gli aumenti previsti 5 -10% circa entro 2050. Gli sforzi indella materia di prevenzione e sforzi di inspesa materia di del prevenzione e diil promozione salute di promozione della salute possono influenzare lo stile divita, aiutare a identificare i gruppi a possono influenzare lo stilemodelli divita, aiutare a identificare i gruppi rischio e individuare precocemente diamorbilità. interventi innovativi a favore d’invecchiamento e prevenzione rischio Gli e individuare precocemente modelli disano morbilità. Gli sono ancora rari; inoltre, esistono grandi incertezze su quali siano le specifiche interventi innovativi a favore d’invecchiamento sano e azioni capaci di produrre i migliori frutti o di presentare il miglior rapporto prevenzione inoltre, esistonoe nel grandi costo-efficacia nelsono gestireancora l’utilizzo dirari; assistenza continuativa prevenire laincertezze dipendenza. su Rafforzare le conoscenze in merito attraverso una rigorosa ricerca quali siano le specifiche azioni capaci di produrre scientifica molto importante. il miglior rapporto costo-efficacia i migliorisarebbe frutti o di presentare nel gestire l’utilizzo di assistenza continuativa e nel prevenire la dipendenza. Rafforzare le conoscenze in merito attraverso una rigorosa ricerca scientifica sarebbe molto importante. L’assistenza agli anziani non autosufficienti in ITA LIA 2011 3° Rapporto Il monitoraggio degli interventi e il punto sulla residenzialità

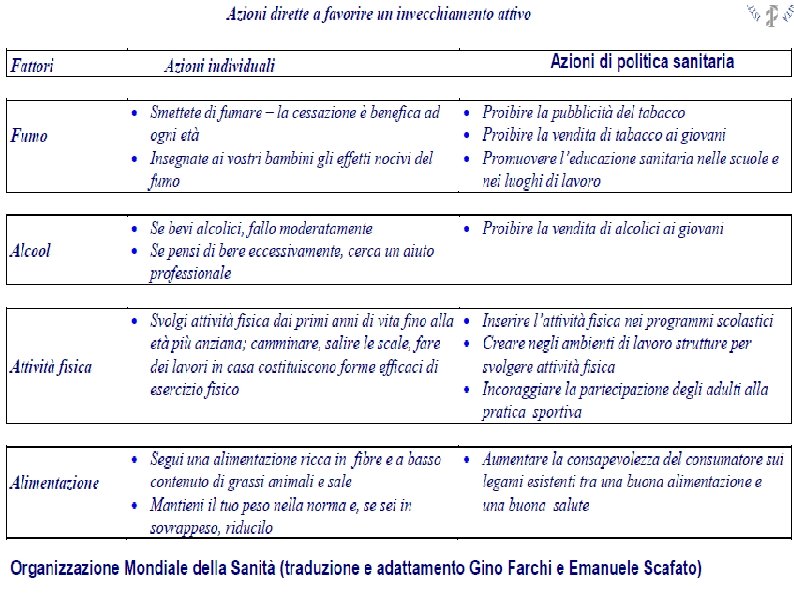
Invecchiamento: sfatare i miti e azioni dirette a favorire l’active ageing 6 luoghi comuni sull’invecchiamento: 1. la maggioranza degli anziani vive in Paesi industrializzati 2. gli anziani sono tutti uguali 3. uomini e donne invecchiano allo stesso modo 4. gli anziani sono fragili 5. gli anziani non possono fornire un contributo alla società 6. gli anziani sono un peso economico per la società.





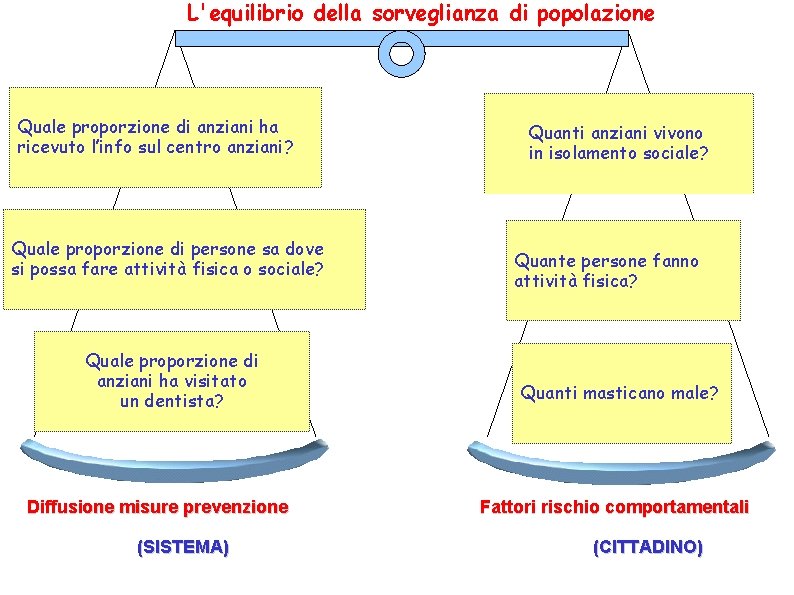
L'equilibrio della sorveglianza di popolazione Quale proporzione di anziani ha ricevuto l’info sul centro anziani? Quale proporzione di persone sa dove si possa fare attività fisica o sociale? Quale proporzione di anziani ha visitato un dentista? Diffusione misure prevenzione (SISTEMA) Quanti anziani vivono in isolamento sociale? Quante persone fanno attività fisica? Quanti masticano male? Fattori rischio comportamentali (CITTADINO)

Conclusioni Gli anziani possono Guadagnare Salute: attraverso interventi di prevenzione dei fattori di rischio di fragilità agendo in modo integrato sul versante sociale e s quello sanitario e possono far Guadagnare Salute: sono una risorsa, diffusi trasversalmente poco valorizzati nel contesto studiato, salvo che nelle famiglie
 Presa in carico a domicilio
Presa in carico a domicilio Presa in carico con riserva
Presa in carico con riserva La cmr si applica ai traslochi
La cmr si applica ai traslochi Pai strutture anziani
Pai strutture anziani Ausili per anziani forlì
Ausili per anziani forlì Siringa per alimentazione forzata anziani
Siringa per alimentazione forzata anziani Principi del carico fisico
Principi del carico fisico Diabete mellito in ado
Diabete mellito in ado Tiramisu con fette biscottate
Tiramisu con fette biscottate Qulche
Qulche Hotmail
Hotmail Scoprire la chimica zanichelli soluzioni
Scoprire la chimica zanichelli soluzioni Carico cognitivo
Carico cognitivo Modulatore di pressione
Modulatore di pressione Carico accidentale terrazzo praticabile
Carico accidentale terrazzo praticabile Il carico familiare family bourdain
Il carico familiare family bourdain Carboidrati giornalieri
Carboidrati giornalieri Carico cognitivo
Carico cognitivo Coniuge a carico
Coniuge a carico Dieu tout puissant, quand mon coeur considère partition
Dieu tout puissant, quand mon coeur considère partition Presa locala neamt
Presa locala neamt Presa lazaro cardenas
Presa lazaro cardenas Analisi metrica
Analisi metrica Diodo definizione
Diodo definizione Legea lui pascal definitie
Legea lui pascal definitie Partes de una presa
Partes de una presa Collegare presa telefonica
Collegare presa telefonica Nadie silba como silva silvia
Nadie silba como silva silvia Prensione a rastrello
Prensione a rastrello Presa de elefante marfim
Presa de elefante marfim 5400 shu
5400 shu Rapporto acqua/polvere gesso
Rapporto acqua/polvere gesso Classi di esposizione calcestruzzo
Classi di esposizione calcestruzzo Tiziano villa univr
Tiziano villa univr Ordine degli umiliati
Ordine degli umiliati Tabella tangenti
Tabella tangenti Moseley tavola periodica
Moseley tavola periodica Conservazione degli alimenti
Conservazione degli alimenti Rito dell'unzione degli infermi
Rito dell'unzione degli infermi Quadro di civiltà assiri
Quadro di civiltà assiri Ordine degli psicologi calabria
Ordine degli psicologi calabria Piramide degli eventi avversi
Piramide degli eventi avversi Scostamento di efficienza
Scostamento di efficienza Linea del tempo degli ebrei
Linea del tempo degli ebrei Transaminasi
Transaminasi Dichiarazione degli innocenti
Dichiarazione degli innocenti Mappatura degli stakeholder slide
Mappatura degli stakeholder slide Sala degli specchi
Sala degli specchi Cablaggio strutturato edifici
Cablaggio strutturato edifici Filastrocca le forme degli gnomi
Filastrocca le forme degli gnomi Ordine degli assistenti sociali veneto
Ordine degli assistenti sociali veneto Salone della guerra versailles
Salone della guerra versailles Teorema degli incrementi finiti
Teorema degli incrementi finiti è risaputo che
è risaputo che Ordinamento finanziario e contabile degli enti locali slide
Ordinamento finanziario e contabile degli enti locali slide Luca 19,28-40
Luca 19,28-40 Inno di mameli parafrasi
Inno di mameli parafrasi Correlativo oggettivo
Correlativo oggettivo Anania saffira
Anania saffira Nastagio degli onesti schema
Nastagio degli onesti schema Ordine degli architetti di siracusa
Ordine degli architetti di siracusa Quando due angoli si dicono esplementari
Quando due angoli si dicono esplementari Sensibilità di un termometro clinico
Sensibilità di un termometro clinico Negano i postulati del matematico degli elementi
Negano i postulati del matematico degli elementi Quotatura funzionale degli organi di macchine
Quotatura funzionale degli organi di macchine Analisi scostamenti
Analisi scostamenti Strumenti digitali e analogici esempi
Strumenti digitali e analogici esempi Invasione dorica
Invasione dorica Formula di struttura alcani
Formula di struttura alcani I moti degli anni 20 e 30
I moti degli anni 20 e 30 Stakeholder secondari
Stakeholder secondari Elettrizzazione per contatto
Elettrizzazione per contatto La regolazione degli affetti e la riparazione del sé
La regolazione degli affetti e la riparazione del sé Università degli studi roma tre mascotte
Università degli studi roma tre mascotte Regole di riempimento degli orbitali
Regole di riempimento degli orbitali Ordinamento finanziario e contabile degli enti locali slide
Ordinamento finanziario e contabile degli enti locali slide Tabella configurazione elettronica
Tabella configurazione elettronica Fermentazione alcolica zanichelli
Fermentazione alcolica zanichelli Termodinamica degli stati
Termodinamica degli stati I termini primitivi sono elementi
I termini primitivi sono elementi La nascita degli imperi coloniali
La nascita degli imperi coloniali Il circolo degli scipioni
Il circolo degli scipioni Dichiarazione degli innocenti
Dichiarazione degli innocenti La preghiera degli sposi signore l'amore è paziente
La preghiera degli sposi signore l'amore è paziente Principio degli stati corrispondenti
Principio degli stati corrispondenti Budget acquisti
Budget acquisti Propagazione errori massimi
Propagazione errori massimi Patrimonio blasi
Patrimonio blasi Agatos comparativo
Agatos comparativo Abitudini alimentari degli studenti
Abitudini alimentari degli studenti Punti di discontinuità
Punti di discontinuità Napoli
Napoli Kiro unipv farmacia
Kiro unipv farmacia Proprietà fisiche degli alcani
Proprietà fisiche degli alcani Lo stendardo italiano
Lo stendardo italiano Montale breve biografia
Montale breve biografia 2 ottobre festa degli angeli custodi e dei nonni
2 ottobre festa degli angeli custodi e dei nonni Ben pastor la sinagoga degli zingari
Ben pastor la sinagoga degli zingari Qrsp lombardia 2021
Qrsp lombardia 2021 Grandezze fisiche
Grandezze fisiche Gilda bologna
Gilda bologna Algebra schemi a blocchi
Algebra schemi a blocchi Organizzazione politica degli etruschi
Organizzazione politica degli etruschi Makiritare
Makiritare Poligonali topografia
Poligonali topografia Inferno canto x parafrasi
Inferno canto x parafrasi Uno degli aspetti
Uno degli aspetti Ricerca degli zeri
Ricerca degli zeri Parco degli aironi
Parco degli aironi Teoria degli algoritmi
Teoria degli algoritmi Poesia degli affetti
Poesia degli affetti Chi sono i barbari per i romani
Chi sono i barbari per i romani Kit dello studente erasmus unige
Kit dello studente erasmus unige Rotazione degli oppioidi
Rotazione degli oppioidi Diritti e doveri del docente scuola primaria
Diritti e doveri del docente scuola primaria Configurazione elettronica interna ed esterna
Configurazione elettronica interna ed esterna Budget degli investimenti fissi
Budget degli investimenti fissi Aggettivi qualificativi gradi
Aggettivi qualificativi gradi I cinque regni
I cinque regni New look bruner
New look bruner Reazione combustione etanolo
Reazione combustione etanolo Itn duca degli abruzzi
Itn duca degli abruzzi Forme degli orbitali
Forme degli orbitali Paleolitico inferiore medio e superiore
Paleolitico inferiore medio e superiore I cinque regni della natura
I cinque regni della natura Ischemia acuta degli arti
Ischemia acuta degli arti Tracciabilità flussi finanziari
Tracciabilità flussi finanziari Piano degli investimenti esempio
Piano degli investimenti esempio Paralibrari
Paralibrari Università degli studi di firenze psicologia
Università degli studi di firenze psicologia Federigo degli alberighi
Federigo degli alberighi Non metalli
Non metalli O notte veramente beata
O notte veramente beata Analisi degli algoritmi
Analisi degli algoritmi Questionario abitudini alimentari scuola media
Questionario abitudini alimentari scuola media Sanitaria roseto degli abruzzi
Sanitaria roseto degli abruzzi Spazio degli eventi
Spazio degli eventi Analisi sensoriale degli alimenti
Analisi sensoriale degli alimenti Algoritmo finito
Algoritmo finito Precessione degli equinozi zanichelli
Precessione degli equinozi zanichelli Legge degli eventi rari
Legge degli eventi rari La classificazione degli alimenti
La classificazione degli alimenti Ordine degli psicologi sardegna
Ordine degli psicologi sardegna Tempo digestione pasta
Tempo digestione pasta Bisettrice terzo e quarto quadrante
Bisettrice terzo e quarto quadrante Controllo budgetario definizione
Controllo budgetario definizione Sistema centesimale
Sistema centesimale Promessi sposi genere letterario
Promessi sposi genere letterario Applicazioni integrali alla fisica
Applicazioni integrali alla fisica I nidi degli isotteri
I nidi degli isotteri Sala degli stemmi mantova
Sala degli stemmi mantova Catena alimentare semplice
Catena alimentare semplice Uno è il sole che splende di giorno
Uno è il sole che splende di giorno Formule urto elastico
Formule urto elastico Ordine psicologi della toscana
Ordine psicologi della toscana Personalizzazione degli apprendimenti
Personalizzazione degli apprendimenti