Gestione del paziente nel postoperatorio L Mori C





















































- Slides: 54

Gestione del paziente nel postoperatorio L. Mori – C. Mazzino Centro Benedetto Acquarone 19 Marzo 2005

GESTIONE POSTOPERATORIA • • • Valutazione dei segni vitali Controlli ematochimici Terapia Sng Digiuno/rialimentazione Drenaggi Mobilizzazione Catetere vescicale Medicazioni

VALUTAZIONE DEI SEGNI VITALI • PA • FC • DIURESI (almeno 30 ml/ora) • TEMPERATURA • (PVC) – monitoraggio subintensivo Ogni 8 ore nei primi due giorni p. o. Se interventi settici-urgenti MONITORAGGIO CONTINUO

CONTROLLI EMATOCHIMICI • Di routine al termine dell’intervento ed in ogni giorno successivo sino alla rialimentazione con completa canalizzazione – – – Emocromo Azotemia Creatininemia Elettroliti Glicemia Altri ed eventuali secondo il quadro clinico ed il tipo di intervento

BILANCIO IDRICO – Perdite misurabili • Urine (1200 -1500/die; di più nell’insufficienza renale; 0 -400 ml nell’oligoanuria) • Feci (eventuali – circa 200 ml) • Drenaggi esterni – Perdite non misurabili esterne: 500 -1000 ml/die; aumentano per febbre (2, 5 ml/kg/die per grado), iperventilazione, sudorazione • Da perspiratio (75%) e ventilazione (25%) – Perdite non misurabili interne (terzo spazio): • • • Edemi Sequestro di liquidi nelle sedi di chirurgia Traumi Infiammazione Nell’intestino occluso Nei versamenti

BILANCIO: casi particolari • Nell’anziano il rene concentra meno: fornire liquidi ed elettroliti per una diuresi di 2000 cc/die, eventualmente stimolare con diuretici. Bilanciare l’esigenza di liquidi con eventuali controindicazioni dovute a cardiopatie gravi • Cardiopatie e/o ipertensione: tendenzialmente mantenere le introduzioni ai valori bassi dei range di fabbisogno. • Nel malnutrito / ipoalbuminemico / cirrotico considerare la possibilità che coesistano ipovolemia e iperidratazione tessutale (edemi o succulenza dei tessuti, spesso per ipoalbuminemia): strategia che miri a recuperare l’acqua interstiziale ( albumina, liquidi in misura un po’ inferiore alle necessità stimate, diuretici)

• • • TERAPIA Antiacidi Antibiotici Antitrombotici Antidolorifici Antiemetici Liquidi ev (riequilibrio idroelettrolitico) SUPPLEMENTARE VOLUME A VOLUME EVENTUALI PERDITE NON FISIOLOGICHE SUPERIORI A 500 ML/DIE Per digiuni previsti fino a 5 -6 giorni sono sufficienti solo glucosate al 5% e saline; diversamente NPT gradualmente da II-III p. o.

Gestione del dolore postoperatorio • E’ un dolore acuto ed insorge in seguito ad un’offesa alle strutture intertegumentali di un sistema od organo • Il danno tissutale provoca la liberazione di sostanze come ioni potassio, bradichinina e serotonina che inducono, mediante complessi meccanismi “a cascata” una alterazione della sensibilità dolorifica indotta da uno stimolo in modo che questa ne risulti enormemente accentuata (IPERALGESIA) • Effetti sistemici del dolore postoperatorio: – Limita la tosse, i respiri profondi favorendo le complicanze respiratorie – Iperglicemia – Ipermetabolismo con perdita di proteine per catabolismo e riduzione della massa muscolare – (Catecolamine, angiotensina) Ritenzione idrosalina, vasocotrizione, tahicardia, ipertensione, disritmia conseguente ischemia miocardica nei paz. suscettibili – Inibizione riflessa della funzione gastrointestinale con ileo postoperatorio, nausea e vomito – Leucopenia e linfopenia con abbassamento delle resistenze ai patogeni e maggiore esposizione ad infezioni – Ipercoagulabilità con aumentata incidenza di eventi tromboembolici

Gestione del dolore postoperatorio Le risorse terapeutiche abbiamo a disposizione nel DPO sono essenzialmente tre ed è su questi farmaci che si basa la terapia farmacologica: 1. analgesici oppioidi maggiori e minori (morfina, meperidina, fentanyl, buprenorfina, tramadolo) 2. FANS ed analgesici non oppioidi (ketoprofene, diclofenac, ketorolac, propacetamolo) 3. anestetici locali (bupivacaina, ropivacaina) Tali farmaci, usati per vie e modalità diverse, impediscono variamente la trasmissione, il wind-up e le modificazioni neuronali o riducono la sensibilizzazione periferica dovuta alla presenza di sostanze coinvolte nella genesi del dolore

Gestione del dolore postoperatorio VIA Compl e s s i t à os, im 1 os, im, ev 2 Tramadolo / FANS / analgesici non oppioidi a dosi e ritmi fissi im, ev 2, 5 Oppioidi postoperatori a dosi e ritmi fissi im, ev 3, 5 perinervosa 5 ev o sc 5 ev 6 Boli intermittenti epidurali con anestetici locali epidurale 7 Boli intermittenti epidurali con oppioidi epidurale 7, 3 Infusione epidurale continua con an. locali + oppioidi epidurale 7, 5 subaracnoide o 8 spinale 8, 3 subaracnoide o 9 PROTOCOLLI Tramadolo / FANS / sedativi al bisogno Oppioidi pre o intraoperatori Tramadolo / FANS / analgesici in pompa elastomerica Blocchi anestetici loco-regionali Oppioidi maggiori in pompa elastomerica PCA Boli intermittenti per via subaracnoidea PCA in epidurale e/o subaracnoidea Infusione subaracnoidea continua con an. locali + oppioidi De Nicola, 1997

Gestione del dolore postoperatorio • Allo stato attuale in gran parte degli ospedali italiani la disponibilità di risorse non va oltre la possibilità di poter intraprendere un trattamento che superi il grado 5 di complessità. • Il principio di mantenere i livelli di un farmaco al di sopra dei valori terapeutici è ben consolidato in altri campi della medicina, per farmaci come gli antibiotici, i glicosidi cardioattivi e gli antiipertensivi, mentre gli analgesici continuano a essere somministrati erroneamente secondo necessità. • “Si dovrebbe inculcare, nelle nuove leve, l'idea che il dolore debba essere trattato come un'infezione, mantenendo nel sangue livelli ematici di farmaco costantemente terapeutici. ” (De Nicola, 1994) • Di recente introduzione nella pratica clinica è il concetto di "preemptive analgesia". E' stato suggerito che la somministrazione preoperatoria di NSAIDs, inibendo la produzione di PG, possa ridurre l'iperalgesia primaria e secondaria e quindi il dolore postoperatorio (46).

SNG Decomprime lo stomaco evacuandone le secrezioni. Nella pratica clinica deve essere rimosso quando il paziente è canalizzato e riacquista la peristalsi (III-IV p. o); in tutti i casi è bene attendere che il drenaggio sia < 300 -500 ml/die.

DIGIUNO/RIALIMENTAZIONE • Dieta liquida alla ripresa della peristalsi in coincidenza con la rimozione del SNG • Dieta semiliquida il giorno successivo (minestrina, frutta cotta, the’, fette biscottate, marmellata) Secondo alcuni Autori (Reissman PT, Ann Surg 1995 – Hartsell PA, Arch Surg, 1997) la rialimentazione precoce – dieta liquida in I p. o. e dieta regolare entro le prime 24 -48 ore – dopo interventi di resezione colica non presenta differenze significative per quanto attiene il vomito, la necessità di reinserire il SNG, durata dell’ileo paralitico, durata della degenza , deiscenze anastomotiche ed insorgenza complessiva di complicanze

DRENAGGI • Funzione di drenare le secrezioni sierose o sieroematiche si formano, prevalentemente nei primi 2 -3 giorni dall’intervento, dalla sede chirurgica. • Segnalano tempestivamente una perdita da anastomosi o suture o da visceri cavi contigui (URINA!!); in caso di fistolizzazione, funzione, spesso vitale, di esteriorizzare il materiale della fistola; se non è indicato reintervento vanno lavati ogni giorno e lasciati in sede fino a guarigione RIMOZIONE IN TEMPI DIVERSI SECONDO IL TIPO DI INTERVENTO

MOBILIZZAZIONE PRECOCE ! Fin dalla sera stessa dell’intervento o dal giorno successivo, posizionando il paziente seduto in poltrona per alcune decine di minuti più volte al giorno. Serve a migliorare la ventilazione polmonare, la circolazione e riduce gli effetti dell’allettamento. “I medici devono sempre considerare il completo riposo a letto come una forma di trattamento non fisiologica e decisamente pericolosa, da prescrivere solo su indicazione specifica e sospendere appena possibile” W. Dock, J Am Med Ass, 1941

CATETERE VESCICALE • Viene generalmente rimosso in III-IV p. o. • GINNASTICA VESCICALE ? Non esistono sufficienti evidenze per raccomandarla di routine, soprattutto nei cateterismi brevi. E’, comunque, utile per valutare se il paziente percepisce lo stimolo e, maggiormente negli uomini, può ridurre l’incidenza di disfunzioni alla ripresa della minzione spontanea. NON DEVE ESSERE PRATICATA AD ORARIO FISSO!!

MEDICAZIONI • Ferita pulita non complicata: la sostituzione delle garze deve essere effettuata una volta (IV p. o. ) prima di rimuovere la sutura (VIII p. o. ) • Ferita sospetta: fluttuazione, arrossamento, dolore; togliere 1 -2 punti di cute, divaricare i lembi con un ferro e ricercare fino alla fascia l’eventuale raccolta – Siero-ematica: drenare anche comprimendo i bordi, lavare con acqua ossigenata e zaffare con garza imbevuta di Dakin; ripetere ogni giorno fino a chiusura per seconda o a risutura – Purulenta: ricercare eventuale prolungamento sottofasciale e in tal caso togliere anche un punto di fascia; lavare con acqua ossigenata e zaffare in profondità con garza iodoformica o imbevuta di Betadine diluito

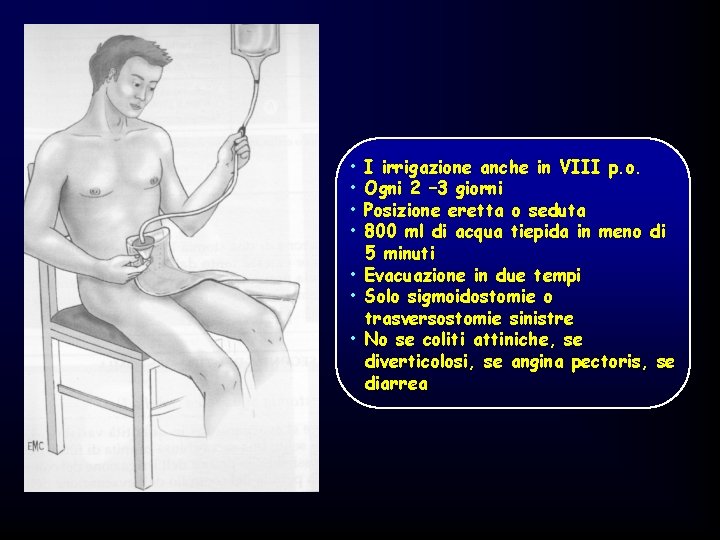
STOMA 1. 2. 3. 4. 5. CARE Misura del diametro della stomia (incisione >3 mm della stomia) Pulizia della cute (acqua di rubinetto); completa asciugatura Posizionamento del sacchetto Manutenzione (verrà cambiata 2 volte nelle 24 ore) Irrigazione ogni 2 -3 giorni (colostomia sigmoidea)

• • I irrigazione anche in VIII p. o. Ogni 2 – 3 giorni Posizione eretta o seduta 800 ml di acqua tiepida in meno di 5 minuti • Evacuazione in due tempi • Solo sigmoidostomie o trasversostomie sinistre • No se coliti attiniche, se diverticolosi, se angina pectoris, se diarrea

COMPLICANZE • • • • Problemi respiratori Oliguria, anuria Ritenzione urinaria acuta Febbre postoperatoria Alterazioni dell’equilibrio idrico ed elettrolitico Deiscenza anastomotica Stenosi anastomotica Emorragia anastomotica Ascesso intraaddominale Occlusione intestinale Pancreatite acuta postoperatoria Fistola urinaria Complicanze di eventuale stomia

COMPLICANZE RESPIRATORIE (atelettasia, bronchite e polmonite, broncospasmo, ipossiemia, embolia) Atelettasia: dal greco ateles (imperfetto) + ektasis (espansione): collasso del parenchima da ostruzione di un bronco: nei casi estesi ipossia e predisposizione all’infezione alveolare. Responsabile di circa il 90% di tutte le complcanze respiratorie postoperatorie Microatelettasie subcliniche sono quasi sempre presenti sino alla II – III p. o. Sono in causa le secrezioni mucose che tappano il bronco o anche diffusamente le piccole vie aeree (microatelectasie, soprattutto nelle zone con minore escursione ventilatoria) • respiro uniforme non interrotto da respiri profondi • ridotta attività del surfactante pp cause • ridotta clearance ciliare • ridotta escursione diaframmatica (incisioni alte) {

Le complicanze si manifestano soprattutto come : • Comparsa di infiltrati radiograficamente visibili • Abnorme reperto della emogasanalisi • Sibili all’auscultazione, ronchi, rantoli e respirazioni rapide e superficiali con inefficace risposta della tosse. • Queste alterazioni sono seguite da febbre, irrequietezza, aumentata frequenza del polso, dispnea e cianosi, comparsa di materiale purulento nelle secrezioni tracheobronchiali

Atelettasia acuta -dispnea e cianosi, tachicardia, rumori respiratori diminuiti o assenti, ottusita’ alla percussione, ridotta espansione toracica, diminuita pressione sanguigna, temperatura aumentata- • Mobilizzare il paziente • Educarlo a tossire con forza tenendo le mani sulla ferita (per eliminare le secrezioni bronchiali) • Ginnastica respiratoria (INCENTIVATORI CHE ESERCITANO L’INSPIRAZIONE - PEEP) • Percussioni toraciche sull’area atelectasica • Broncoaspirazione con sondino nasotracheale • Vibrazione • Drenaggio posturale La somministrazione supplementare di ossigeno è indicata nel trattamento di pazienti in decorso postoperatorio ogni qualvolta sia documentata una Pa. O 2<55 mm. Hg. Deve essere somministrato con cautela nei pazienti ipercapnici al fine di scongiurare una depressione della ventilazione

OLIGURIA -ANURIA Oliguria= produzione di urina < 20 ml/h L’anuria è evento raro e la causa più frequente è l’ostruzione vescicale Sempre cateterismo prima di qualunque altra procedura PRERENALE: FLUSSO EMATICO DEL RENE (CHE DIPENDE DA VOLEMIA E PRESSIONE ARTERIOSA). OLIGURIA RENALE: Insufficienza Renala Acuta

OLIGURIA PRERENALE • L’adeguatezza della pressione arteriosa sistemica è di facile valutazione • In caso di ostruzione intestinale o di peritonite vi può essere ipovolemia • Il rapporto azotemia/creatininemia sale da 10: 1 a 15: 1 o più • Se la pressione nel cuneo dell’a. polmonare misurata con catetere di Swan-Ganz è bassa (< 1520 cm H 2 O) può essere utile espandere il volume intravascolare • In mancanza di questo, se non si sospetta shock cardiogeno (turgore cutaneo, distensione delle vene del collo, edema polmonare acuto) se è presente deplezione volemica si otterrà una risposta positiva alla somministrazione di soluzione isotonica (“ex iuvantibus”)

OLIGURIA RENALE (IRA) • PP cause preoperatorie: • PP cause intraoperatorie: • PP cause postoperatorie – – – Ipoperfusione secondaria a deidratazione o shock Emorragia Sepsi Ustioni IMA – Ipotensione – – Ipotensione Shock Reazioni trasfusionali Antibiotici (aminoglucoside/aminoglucoside-cefalosporina) Normalmente azotemia e creatinina aumentano di pari passo. Un aumentato catabolismo può far salire l’azotemia sproporzionatamente rispetto alla creatinina In caso di mioglobinuria postraumatica può salire la creatinina in eccesso rispetto all’azotemia Se lo scompenso renale viene diagnosticato nella fase iniziale e la volemia è normale, la somministrazione di mannitolo o di furosemide può essere utile; viceversa in fase conclamata ne potranno derivare rispettivamente sovraccarico circolatorio ed effetti ototossici

Ritenzione urinaria acuta • Fattori meccanici correlati al sovvertimento anatomico dei visceri pelvici (+++ Miles) • Fattori correlati all’anestesia • Ipertrofia prostatica • Edema e fibrosi della dissezione pelvica • Denervazione vescicale da dissezione pelvica allargata (lesioni sul plesso pelvico – parasimpatico – che regola la contrazione del m. detrusore ed il rilassamento del collo vescicale e riceve gli stimoli sensitivi per distensione della vescica)

Ritenzione urinaria acuta TRATTAMENTO • Risoluzione spontanea (entro 12 h) • Catetere a permanenza da 6 settimane a 6 mesi • Farmaci che favoriscono il rilasciamento del collo vescicale (alfuzosina cloridrato) • Cateterismo intermittente • UROLOGO!

FEBBRE POSTOPERATORIA • • • NELLE PRIME 24 ORE Inalazione di contenuto gastrico Atelectasia Intervento (soprattutto se esteso o successivo a grave trauma) Trasfusioni Farmaci • • DOPO LE PRIME 24 ORE Inalazione di contenuto gastrico Atelectasia – focolaio bpn Infezione della ferita chirurgica (ma clostridi e streptococchi gruppo A anche nelle prime 24 ore) – presenza di gas sottocutaneo fortemente indicativa per clostridi Flebite Infezione CVC Infezione urinaria Infezione intraaddominale Controllo cartella clinica Esame del paziente RX TORACE Emocromo Analisi delle urine Accertamenti sul quadro addominale (ECO, TAC)

ALTERAZIONI ELETTROLITICHE IPOPOTASSIEMIA (cause): • Perdite gastrointestinali (es. vomito, diarrea, SNG) • Perdite renali (terapia diuretica) • Inadeguata somministrazione (digiuno, fluidoterapia senza K+, alcoolismo) • Iperaldosteronismo, iperidratazione • Spostamento intracellulare per alcalosi, somministrazione ev di bicarbonato, di soluzioni glucosio-insulina, stimolazione adrenergica I sintomi compaiono per valori < 2. 5 m. Eq/l e consistono in astenia e debolezza generalizzata; in corso di terapia digitalica: segni di intossicazione digitalica fino a FA parossistica ed aritmie ventricolari. L’effetto più pericoloso è la terapia reintegrativa: infusione lenta di KCl ev non > a 40 m. Eq/l di concentrazione e 10 m. Eq/l di velocità. (rischio di brusca iperpotassiemia in seguito a rimpiazzo rapido) Si devono reintegrare 100 -200 m. Eq ogni m. Eq di K sierico sotto la norma Ricordare anche: utilizzo di diuretici risparmiatori di potassio e/o di ACE inibitori

ALTERAZIONI ELETTROLITICHE IPERPOTASSIEMIA - >5 m. Eq/l - (cause): • Diminuita escrezione renale con filtrato < 10 ml/m’ (IRA, IRC, oliguria da disidratazione) • Rapida fuoriuscita dalle cellule (acidosi, tessuti traumatizzati o ustionati, emolisi, sepsi grave, farmaci citotossici, sanguinamenti gastroenterici) • Eccessiva introduzione (supplementazioni, trasfusioni) Effetti: deficit neuromuscolare con astenia, parestesie, paralisi muscolari, diarrea, cardiotossicità (se > 6. 5 m. Eq/l) con T alte ed appuntite, S-T depreso, arresto atriale, sino a fibrillazione e arresto ventricolare Trattamento: • Ca gluc 30 -50 mg/ kg per antagonizzare gli effetti sul cuore • Bicarbonato di sodio 40 -50 m. Eq ev in 5 -10’ • Soluzioni con glucosio e insulina in rapporto di 1 UI ogni 3 gr di glucosio • Β 2 stimolanti (Albuterolo) 10 -20 mg diluiti in 4 ml ed inalati in 10’ • Diuretici tipo furosemide e bumetanide • Resine a scambio cationico (in caso di insufficienza renale): Kayexalate 1 grammo /Kg per via rettale o per os • Dialisi (quando in corso di IRA le altre misure terapeutiche hanno fallito)

ALTERAZIONI ELETTROLITICHE La sodiemia esprime la relazione tra soluti ed acqua corporea ed è intimamente connessa allo stato di idratazione; il sodio esercita la gran parte del potere osmotico dei liquidi in cui è presente IPONATRIEMIA (<135 m. Eq/l) • Ipervolemica: è frequente nei pazienti più anziani e in quelli con scompenso cardiaco congestizio, insufficienza renale e grave epatopatia. Il trattamento ottimale si basa sulla ridotta somministrazione di liquidi. • Normovolemica: 1. In soggetti con modica disfunzione cardiaca o renale sottoposti ad infusione di soluzioni ipotoniche. Terapia: soluzioni clorurate isotoniche 2. In caso di inappropriata secrezione postoperatoria di adiuretina con eccessiva ritenzione di acqua libera e riduzione della sodiemia. Terapia: limitata somministrazione di liquidi • Ipovolemica: rara nei pazienti chirurgici, in caso di inadeguata reintegrazione di acqua e sodio o di gravi perdite per diarrea vomito o raccolte nel terzo spazio come in caso di peritonite. La terapia consiste in una maggiore somministrazione di acqua e di sodio NEI casi gravi con sodiemia < 110 m. Eq/l e rischio di convulsioni ed edema cerbrale: trattamento aggressivo con saline ipertoniche o con Na. Cl al 3% ma gravi rischi di sovraccarico di circolo e cerebrali

ALTERAZIONI ELETTROLITICHE IPERNATRIEMIA 1. Da disidratazione con deplezione eccessiva ed incongrua di acqua 2. Da trasfusione di soluzioni ipertoniche (sangue o emoderivati) I pazienti con (1) appaiono con ridotto turgore cutaneo, secchezza delle mucose, spesso ipotensione ortostatica con tachicardia. Il rapporto azotemia/ creatinina è di solito elevato e > di 20: 1. La terapia consiste in una reintegrazione salina (sodio e acqua)

Deiscenza anastomotica • Ampia: peritonite stercoracea • Tamponata (da tenue, omento o organi pelvici): ascesso perianastomotico Cavità peritoneale Peritonite diffusa Lume intestinale Miglioramento clinico Secrez. purulenta dall’ano Ferita, drenaggio Fistola stercoracea Se dubbi: CLISMA CON MDC IDROSOLUBILE

Deiscenza anastomotica • Trattamento chirurgico – stomia • Trattamento conservativo – NPT – Lavaggio transcorrente – Posizionamento di sonda di Foley per via combinata percutanea-endoscopica (? ) – Colla di fibrina (? )

Stenosi anastomotica • Frequente esito di deiscenza subclinica o di ischemia dei monconi anastomotici TRATTAMENTO • Dilatazione perendoscopica con Hegar • Reintervento chirurgico

Emorragia anastomotica Può dipendere da emostasi inadeguata della linea di sutura (entro le prime 24 ore) o da deiscenza dell’anastomosi (VII-XIV p. o. ). TRATTAMENTO • Conservativo • Revisione chirurgica

Ascesso intraaddominale • • Subfrenico Loggia splenica Pelvico Perianastomotico TRATTAMENTO • Drenaggio percutaneo eco/TC guidato • Drenaggio chirurgico

Occlusione intestinale Se ileo paralitico per più di 5 -6 giorni, possibili cause: • Ascesso intraaddominale • Deiscenza parziale dell’anastomosi • Ischemia • Turbe metaboliche • Effetti collaterali di farmaci • Incarceramento di un’ansa in sede pericolostomica • Volvolo, torsione su briglia • Ernia interna • Ernia di un’ansa in una deiscenza della peritoneizzazione (se assente aderenza nello scavo pelvico) • Tamponamento di anse del tenue da deiscenza

Pancreatite Acuta Postoperatoria 1) Fermare l’autodigestione: mettere a riposo la ghiandola (digiuno, sondino, blocco secrezione enzimatica H 2 bloccanti, blocco enzimi attivati somatostatina/gabesato); 2) Terapia antibiotica 3) Prevenire e trattare le complicanze 4) Togliere il dolore 5) Ripristino equilibrio elettrolitico/osmotico e supporto calorico: Albumina, aminoacidi a catena ramificata, glucosio 30 Kcal/Kg/die, insulina ad alte dosi, apporto lipidico, fabbisogno calorico 40 Kcal/Kg 6) Eliminare i fattori etiologici

Fistola urinaria • Lesioni di ureteri o vescica Se non riconosciuta intraoperatoriamente può manifestarsi con: – Urinoma pelvico o retroperitoneale (febbre urosettica con brivido , dolore lombare o pelvico) – Anuria (se legatura bilaterale) – Fistola ad alta portata da drenaggio o da fuoriuscita di materiale inizialmente scuro (urina + siero, sangue e pus) e poi progressivamente più chiaro – analisi su materiale drenato – TRATTAMENTO • Conservativo • Stent pig-tail • Reintervento chirurgico

Complicanze della colostomia Sono quasi sempre causate da errori di tecnica chirurgica • Prolasso (2 -11%) • Ernia parastomale (27 -36. 7%) • Stenosi (2 -5%) • Suppurazione peristomale (2 -5%) • Emorragia (rara, tardiva)

COLECISTECTOMIA • Degenza prevista: 4 -5 gg (2 -3 gg se laparoscopica) • Monitoraggio specifico: – Elezione: nessuno – Urgenza: può essere indicato il ricovero in UTIC • Posizione ed attività: fare alzare il paziente il giorno dell’intervento • Rialimentazione: – Liquida in I (lap), II giornata p. o. – Completa: in II (lap), IV giornata p. o. • Complicanze p. o. : • – – Infezione della ferita Ascesso intraaddominale Lesioni iatrogene della via biliare Atelectasia del lobo polmonare inferiore destro DRENAGGI: 1 drenaggio sottoepatico da rimuovere in II-III p. o.

Esplorazione del coledoco (coledocotomia) • Degenza prevista: 6 -10 gg • Monitoraggio specifico: nessuno • Posizione ed attività: fare alzare il paziente il giorno dell’intervento • Rialimentazione: con la ripresa della funzione intestinale • Copertura antibiotica: preoperatoria e proseguita per 48 ore • Tubo a T: viene mantenuto collegato ad un drenaggio gravitario per i primi 5 -6 giorni quando in genere il debito biliare scende al di sotto dei 300 ml/24 h. Poi viene eseguita chiusura di prova ad orario e successiva chiusura permanente. Asportazione dopo 21 -28 gg. • Complicanze p. o. : – Infezione di ferita – Ascesso sottoepatico – Dislocamento del tubo a T (> output biliare da drenaggio sottoepatico) – Ritenzione di calcoli – Pancreatite (trattamento conservativo) • DRENAGGI: 1 drenaggio sottoepatico (da rimuovere dopo chiusura del Kehr) + tubo a T

RESEZIONE PANCREATICODUODENALE • Degenza prevista: 10 -20 gg • Monitoraggio specifico: si (intensivo , subintensivo nei primi giorni) • Posizione ed attività: fare alzare il paziente il giorno dopo l’intervento • Rialimentazione: con la ripresa della funzione intestinale e non prima della V p. o. • Copertura antibiotica: preoperatoria e proseguita per 3 -5 giorni – – – Emorragia Ascessi locali o peritonite diffusa (deiscenza anastomotica) Insufficienza renale Fistola pancreatica Pancreatite del moncone • DRENAGGI: 2 da rimuovere in VI-VIII p. o.

SPLENECTOMIA • Degenza prevista: 6 -10 gg • Monitoraggio specifico: controllo delle piastrine; controllo e prevenzione di insufficienza respiratoria; frequente associazione a fratture costali; utile controllo EGA • Posizione ed attività: fare alzare il paziente il giorno dopo l’intervento • Rialimentazione: con la ripresa della funzione intestinale • Copertura antibiotica: profilassi preoperatoria • Complicanze p. o. : – – Emorragia dal letto della splenectomia (vasi brevi!) Atelectasia del lobo polmonare inferiore sinistro Ascesso sottofrenico Febbre postsplenectomia (si ritiene che derivi dal trauma operatorio alla coda del pancreas) – Trombocitosi “di rimbalzo” • DRENAGGI: 1 -2 da rimuovere in IV-VI p. o. (in base al debito)

Ernioplastica inguinale • Degenza prevista: 1 -2 gg • Monitoraggio specifico: nessuno • Posizione ed attività: fare alzare il paziente il giorno dell’intervento • Rialimentazione: giorno dell’intervento • Copertura antibiotica: profilassi preoperatoria • Complicanze p. o. : – Ematoma scrotale (ghiaccio, sollevamento, eventuale drenaggio chirurgico) – Infezione ferita – Recidiva (a causa di un sacco erniario o di un’ernia femorale sfuggiti all’osservazione o a plastica non perfettamente eseguita) – Lesioni delle vie urinarie – Emorragia retroperitoneale – Sezione dei vasi spermatici o del vas deferens • DRENAGGI: NO

Plastica di laparocele • Degenza prevista: 5 -7 gg • Monitoraggio specifico: la distensione addominale può provocare rottura della plastica: in tal caso, applicare medicazione compressiva ed eventualmente SNG • Posizione ed attività: fare alzare il paziente il giorno dell’intervento; evitare movimenti che comportino sforzo • Rialimentazione: con la ripresa della funzione intestinale • Copertura antibiotica: profilassi preoperatoria • Complicanze p. o. : – Infezione della ferita – Raccolta sierosa (drenaggi !!) • DRENAGGI: 1 -2 sottocutanei in aspirazione da rimuovere in VI-VIII p. o.

RESEZIONE ILEALE • Degenza prevista: 5 -7 gg • Monitoraggio specifico: nessuno • Posizione ed attività: fare alzare il paziente il giorno dell’intervento (elezione) • Rialimentazione: dalla IV giornata con la ripresa della funzione intestinale; eventuale NPT • Copertura antibiotica: profilassi preoperatoria ed e eventuale prosecuzione secondo i casi (urgenza) • Complicanze p. o. : – – Complicanze settiche (raccolte purulente intraaddominali) Deiscenza dell’anastomosi Deiscenza della ferita Occlusione postoperatoria (da differenziare da ileo paralitico persistente) • DRENAGGI: 1 -2 da rimuovere in V-VII p. o.

RESEZIONE COLICA • Degenza prevista: 7 -10 gg • Monitoraggio specifico: eventuale monitoraggio intensivo/subintensivo in urgenza • Posizione ed attività: fare alzare il paziente il giorno dell’intervento • Rialimentazione: dalla IV giornata con la ripresa della funzione intestinale; eventuale NPT • Copertura antibiotica: profilassi preoperatoria + prosecuzione per 2 -5 giorni • Complicanze p. o. : – Infezione della ferita – Ascessi intraaddominali – Deiscenza dell’anastomosi • DRENAGGI: 1 -2 da rimuovere in VI-VIII p. o.

Tiroidectomia • Degenza prevista: 3 gg • Monitoraggio specifico: attenzione alla frequenza respiratoria ed alla modalità di respiro; eventuali segni di ipocalcemia • Posizione ed attività: fare alzare il paziente il giorno dell’intervento; dopo l’intervento i pazienti devono essere tenuti sollevati di 30° per ridurre al minimo il sanguinamento venoso • Rialimentazione: giorno dell’intervento • Copertura antibiotica: profilassi preoperatoria • Complicanze p. o. : – Emorragia (IMMEDIATA REVISIONE CHIRURGICA)) – Lesione del nervo laringeo ricorrente: se monolaterale provoca raucedine, se bilaterale causa ostruzione laringea con necessità di eseguire una tracheostomia immediata. – Ipocalcemia (ansia , ipoestesia circumorale, formicolii, tetania): supplementazione di calcio + vit D DRENAGGI: 1 -2 da rimuovere in II p. o.

Emorroidectomia • Degenza prevista: 1 -2 gg • Monitoraggio specifico: controllo sanguinamento anale • Posizione ed attività: fare alzare il paziente il giorno dell’intervento • Rialimentazione: giorno dell’intervento • Copertura antibiotica: profilassi preoperatoria (se intervento di Longo) • Complicanze p. o. : – Emorragia – Ritenzione urinaria acuta

Mastectomia • Degenza prevista: 5 -8 gg • Monitoraggio specifico: controllo sanguinamento • Posizione ed attività: fare alzare il paziente il giorno dell’intervento • Rialimentazione: giorno dell’intervento • Copertura antibiotica: profilassi preoperatoria • Complicanze p. o. : – Necrosi della ferita chirurgica – Infezione della ferita – Limitazione della mobilità del braccio • DRENAGGI: 1 -2 da rimuovere IV-VIII p. o. in base al debito

Appendicectomia • Degenza prevista: 3 -5 gg • Monitoraggio specifico: nessuno • Posizione ed attività: fare alzare il paziente il giorno dell’intervento • Rialimentazione: con la ripresa della funzione intestinale • Copertura antibiotica: profilassi preoperatoria ed eventuale prosecuzione in urgenza • Complicanze p. o. : – – – Infezione di ferita Ascesso pelvico Ascesso pericolico e subepatico Ascesso sottofrenico peritonite diffusa Pileflebite con ascesso epatico Fistola fecale • DRENAGGI: si in caso di peritonite purulenta; rimozione dopo 3 -4 giorni