Fractures et luxations du rachis cervical Les lsions









































































- Slides: 113

Fractures et luxations du rachis cervical Les lésions du rachis cervical

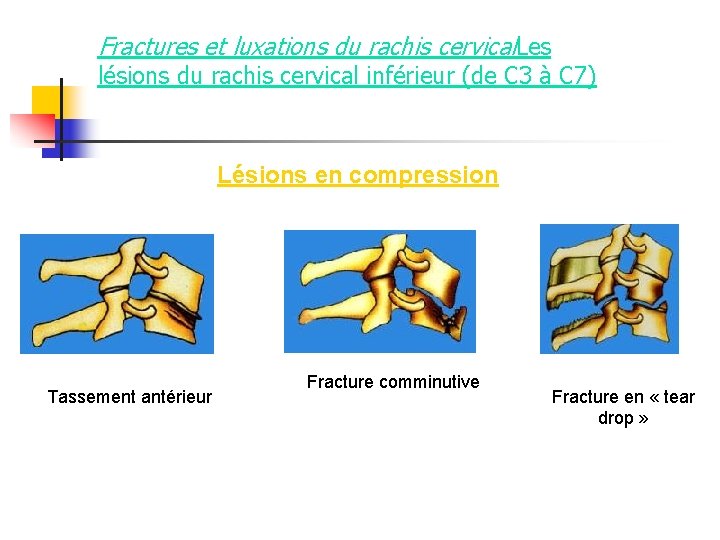
Fractures et luxations du rachis cervical. Les lésions du rachis cervical inférieur (de C 3 à C 7) Lésions en compression Tassement antérieur Fracture comminutive Fracture en « tear drop »

Lésions en flexion-extension-distraction Entorses moyennes Entorses graves Luxation-fracture bi-articulaire

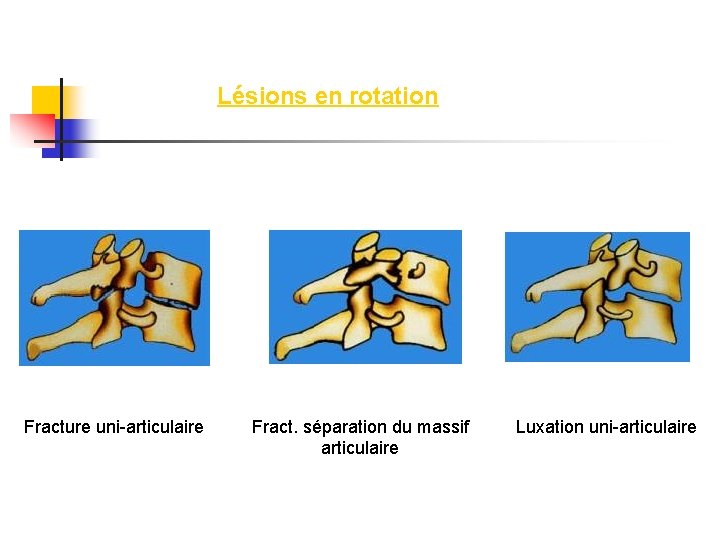
Lésions en rotation Fracture uni-articulaire Fract. séparation du massif articulaire Luxation uni-articulaire

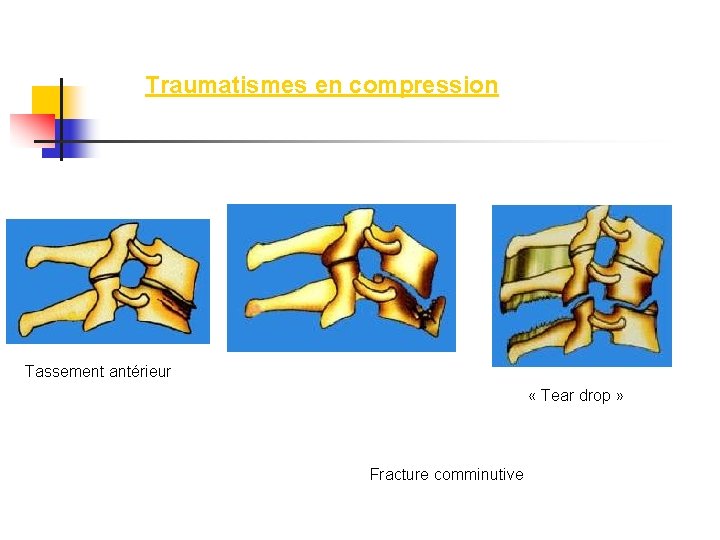
Traumatismes en compression Tassement antérieur « Tear drop » Fracture comminutive

Traumatismes en compression Fracture tassement antérieur du corps vertébral avec mur postérieur intact. Lésion stable. Fractures comminutives ou écrasements du corps vertébral (C 6 et C 7 surtout). Pas toujours instable Des fragments osseux peuvent être expulsés dans toutes les directions et en particulier, dans le canal médullaire, provoquant des lésions nerveuses de dilacération ou de compression (50 % des cas)

Traumatismes en compression n Fracture en « tear drop » (23 %) comprend : - fracture du coin antéro-inférieur de la vertèbre par compression survenant sur un rachis en flexion (plus ou moins importante). Ce petit fragment osseux triangulaire reste solidaire du disque sous-jacent. Il y a une lésion du disque et du ligament vertébral commun postérieur avec recul du mur postérieur. - dislocation du segment vertébral moyen, avec une atteinte des ligaments postérieurs, des ligaments des apophyses articulaires et inter-épineux (ou une fracture de l'épineuse) permettant un recul du corps vertébral en arrière, dans la lumière du canal rachidien. (80 % de troubles neurologiques). Il y a de plus un trait sagittal, trans-corporéal, dans 2/3 des cas (scanner). Les lésions ligamentaires prédominent si la flexion est importante, sinon ce sont les lésions osseuses.

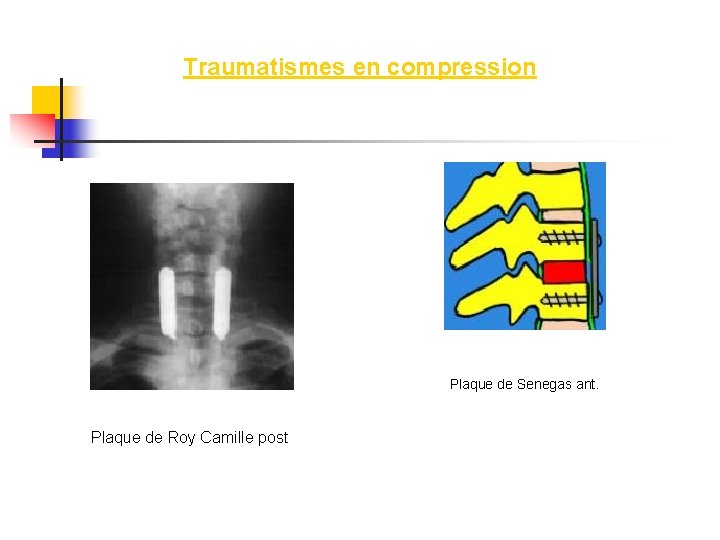
Traumatismes en compression n Le traitement des fractures par compression dépend de la présence de troubles neurologiques. L'opération a pour but de décomprimer la moelle et de stabiliser le rachis La décompression se fait, soit par l'arrière avec laminectomie et ablation des esquilles osseuses, soit par abord antérieur avec corporectomie. La stabilisation se fait par arthrodèse et ostéosynthèse bi-segmentaire par des plaques vissées. (plaques de ROY-CAMILLE en arrière, plaques de SÉNÉGAS en avant). n Une ostéosynthèse solide permet une mobilisation rapide du blessé et un nursing dans de meilleures conditions.

Traumatismes en compression Plaque de Senegas ant. Plaque de Roy Camille post

Traumatismes en compression n n Indications dans les lésions par compression Les fractures-tassements antérieures sont traitées par une minerve. Les fractures comminutives sont traitées par minerve. En cas de compression neurologique, (déficits partiels, surtout lorsqu'ils s'aggravent) on fait une ablation du fragment intra-canalaire et une arthrodèse bi-segmentaire, avec ostéosynthèse ou sans ostéosynthèse (on peut, parfois, se contenter d'une traction pendant 6 semaines, puis une minerve et obtenir une bonne consolidation). Les fractures en tear drop sont réduites par mise en lordose et l'intervention consiste à rétablir l'écart normal, par excision du disque et encastrement d'un greffon taillé à la bonne dimension.

Les lésions du rachis cervical inférieur (de C 3 à C 7) Traumatismes en flexion-extension-distraction (entorses) Elles représentent 1/3 des cas - chute sur l'arrière de la tête avec flexion du cou ou d'un accident de rugby - choc frontal en voiture, avec décélération brutale (ici l'hyperflexion du cou est d'autant plus prononcée que le tronc est fixé par la ceinture de sécurité). L'hyperflexion réalise une compression au niveau de la partie antérieure du rachis et une distraction au niveau de sa partie postérieure. L'hyperextension provoque l'inverse. Il y a souvent succession des deux mouvements. Les lésions sont essentiellement disco-ligamentaires.

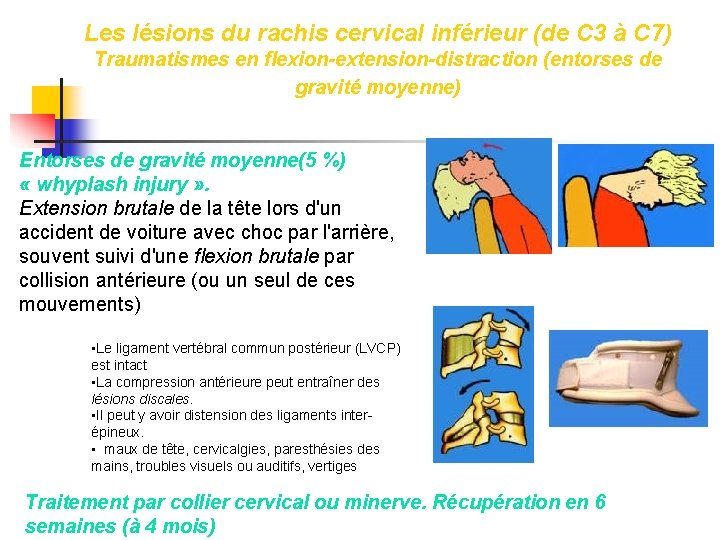
Les lésions du rachis cervical inférieur (de C 3 à C 7) Traumatismes en flexion-extension-distraction (entorses de gravité moyenne) Entorses de gravité moyenne(5 %) « whyplash injury » . Extension brutale de la tête lors d'un accident de voiture avec choc par l'arrière, souvent suivi d'une flexion brutale par collision antérieure (ou un seul de ces mouvements) • Le ligament vertébral commun postérieur (LVCP) est intact • La compression antérieure peut entraîner des lésions discales. • Il peut y avoir distension des ligaments interépineux. • maux de tête, cervicalgies, paresthésies des mains, troubles visuels ou auditifs, vertiges Traitement par collier cervical ou minerve. Récupération en 6 semaines (à 4 mois)

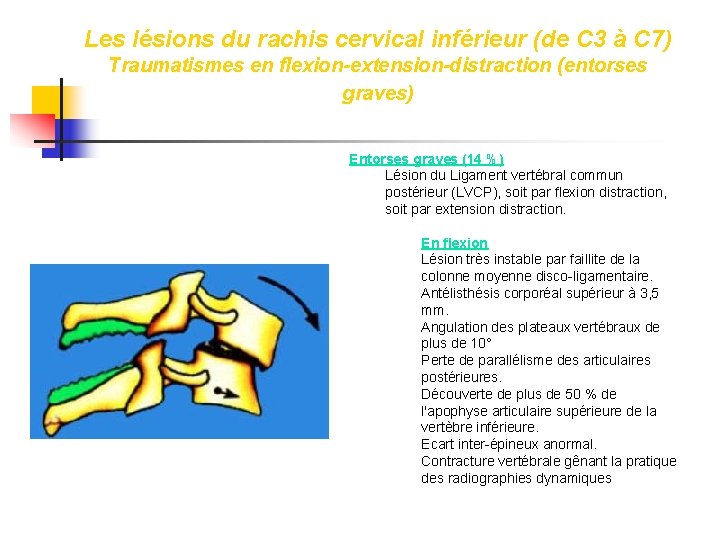
Les lésions du rachis cervical inférieur (de C 3 à C 7) Traumatismes en flexion-extension-distraction (entorses graves) Entorses graves (14 %) Lésion du Ligament vertébral commun postérieur (LVCP), soit par flexion distraction, soit par extension distraction. En flexion Lésion très instable par faillite de la colonne moyenne disco-ligamentaire. Antélisthésis corporéal supérieur à 3, 5 mm. Angulation des plateaux vertébraux de plus de 10° Perte de parallélisme des articulaires postérieures. Découverte de plus de 50 % de l'apophyse articulaire supérieure de la vertèbre inférieure. Ecart inter-épineux anormal. Contracture vertébrale gênant la pratique des radiographies dynamiques

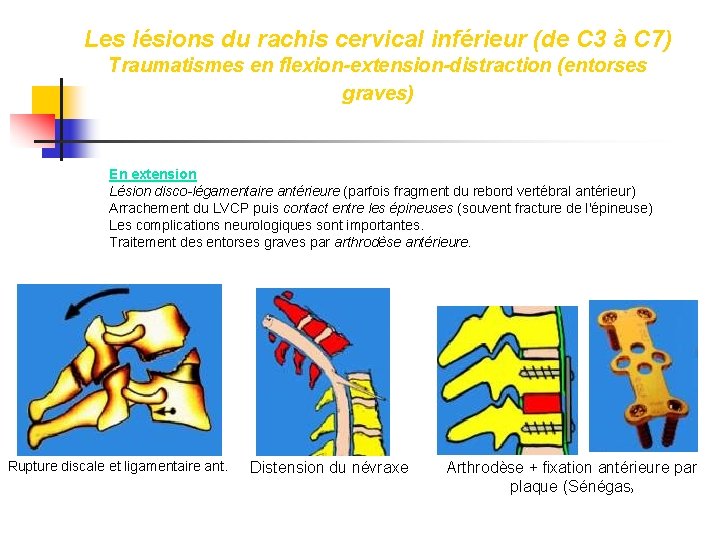
Les lésions du rachis cervical inférieur (de C 3 à C 7) Traumatismes en flexion-extension-distraction (entorses graves) En extension Lésion disco-légamentaire antérieure (parfois fragment du rebord vertébral antérieur) Arrachement du LVCP puis contact entre les épineuses (souvent fracture de l'épineuse) Les complications neurologiques sont importantes. Traitement des entorses graves par arthrodèse antérieure. Rupture discale et ligamentaire ant. Distension du névraxe Arthrodèse + fixation antérieure par plaque (Sénégas )

Fractures luxations bi-articulaires (9 %) en flexion Le déplacement des vertèbres est supérieur au tiers de la dimension du corps vertébral n Lésion du disque inter-vertébral n Rupture des ligaments des apophyses articulaires n Rupture des ligaments postérieurs et inter-épineux. Le scanner montre souvent des fractures des extrémités des facettes articulaires. une fracture de l'apophyse épineuse ou une rupture du ligament inter-épineux. Quand il y a une fracture de l'épineuse, la consolidation osseuse peut survenir, grâce à l'immobilisation en minerve et elle peut apporter une bonne stabilité ultérieure. n Complications médullaires dans 50 % des cas. La moelle épinière est écrasée sur le bord postérieur et supérieur de la vertèbre inférieure qui constitue un chevalet redoutable. Le nucleus peut être détaché et refoulé, en totalité ou en partie, dans le canal médullaire où il entretient une compression permanente de la moelle. La lésion est des plus instables puisque tout l'appareil ligamentaire et disco-ligamentaire est détruit.

Traitement des luxations bi articulaires en flexion La réduction doit être entreprise d'urgence, sous anesthésie générale (avec intubation trachéale le plus souvent), associée à des décontracturants. La réduction progressive est indiquée dans les luxations anciennes négligées (vues après un délai de 1 à 3 semaines ou plus) la charge est proportionnelle au poids corporel. Le traitement chirurgical par arthrodèse est réalisé secondairement pour stabiliser définitivement les deux vertèbres. (arthrodèse antérieure intersomatique ou arthrodèse postérieure avec plaque)

Fractures luxations bi-articulaires en extension Lésion rare (2 %) L'exemple le plus fréquent est le choc frontal au cours d'un accident de voiture. o. Il y a une lésion du ligament intervertébral antérieur permettant o. Un bâillement plus ou moins important du disque. o. Les deux colonnes articulaires sont luxées ou fracturées o. Parfois, fracture de l'arc postérieur. Le traitement Réduction par voie postérieure avec parfois ablation du fragment articulaire. Ostéosynthèse postérieure complétée par une arthrodèse antérieure et/ou une ostéosynthèse antérieure Le pronostic dépend essentiellement des lésions neurologiques (qui sont souvent très graves).

Traumatisme en rotation (40 % des cas) Fractures uni articulaires (20 %) Atteinte plus fréquente de l'apophyse supérieure de la vertèbre sous-jacente Au scanner, triple image : du fragment cassé et des deux apophyses. L'instabilité est surtout fonction de l'existence de lésion discale et de l'antélisthésis Traitement par minerve (en cas d'absence de lésion radiculaire) ou arthrodèse antérieure. Différents montages ont été proposés par Roy Camille pour les fractures des apophyses articulaires supérieures et inférieures

Traumatisme en rotation (40 % des cas) Fractures séparation du massif articulaire (10 %) Double trait isolant complètement un massif articulaire. Le trait antérieur passe au niveau du pédicule. Le trait postérieur est à la jonction entre l'articulaire et la lame. Le massif libéré s'horizontalise (scanner). Ici, la rotation domine et il y a le plus souvent un élément d'hyperextension ou parfois de flexion. Troubles radiculaires dans 40 % des cas. Traitement par arthrodèse uni ou bi-segmentaire.

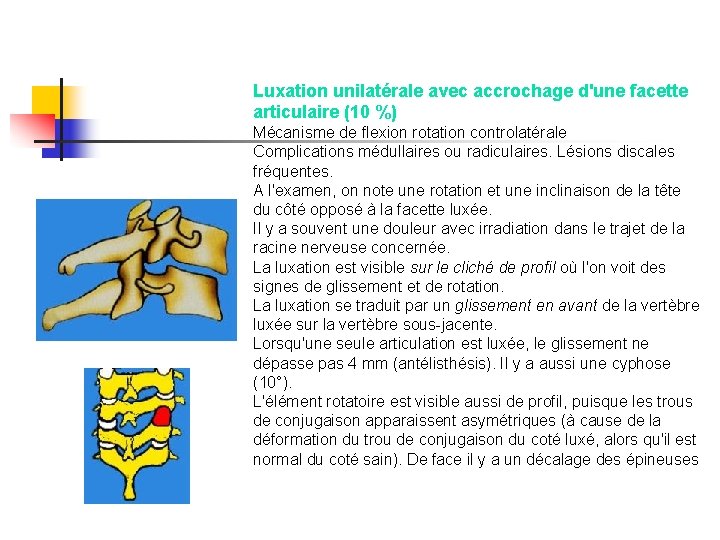
Luxation unilatérale avec accrochage d'une facette articulaire (10 %) Mécanisme de flexion rotation controlatérale Complications médullaires ou radiculaires. Lésions discales fréquentes. A l'examen, on note une rotation et une inclinaison de la tête du côté opposé à la facette luxée. Il y a souvent une douleur avec irradiation dans le trajet de la racine nerveuse concernée. La luxation est visible sur le cliché de profil où l'on voit des signes de glissement et de rotation. La luxation se traduit par un glissement en avant de la vertèbre luxée sur la vertèbre sous-jacente. Lorsqu'une seule articulation est luxée, le glissement ne dépasse pas 4 mm (antélisthésis). Il y a aussi une cyphose (10°). L'élément rotatoire est visible aussi de profil, puisque les trous de conjugaison apparaissent asymétriques (à cause de la déformation du trou de conjugaison du coté luxé, alors qu'il est normal du coté sain). De face il y a un décalage des épineuses

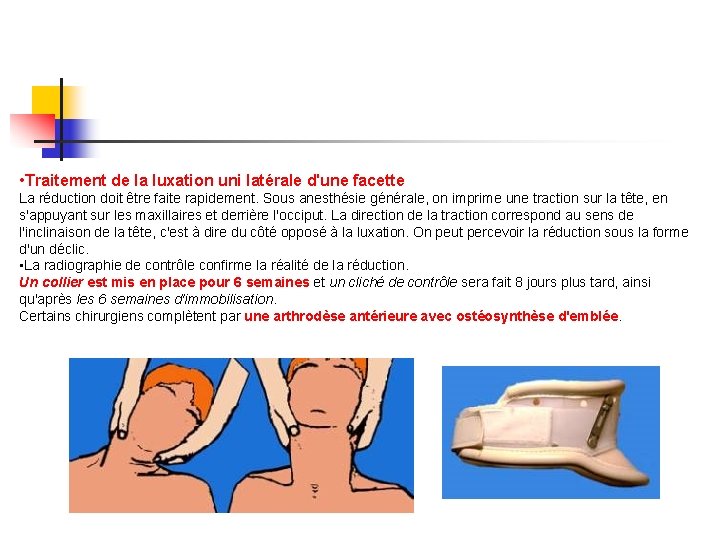
• Traitement de la luxation uni latérale d'une facette La réduction doit être faite rapidement. Sous anesthésie générale, on imprime une traction sur la tête, en s'appuyant sur les maxillaires et derrière l'occiput. La direction de la traction correspond au sens de l'inclinaison de la tête, c'est à dire du côté opposé à la luxation. On peut percevoir la réduction sous la forme d'un déclic. • La radiographie de contrôle confirme la réalité de la réduction. Un collier est mis en place pour 6 semaines et un cliché de contrôle sera fait 8 jours plus tard, ainsi qu'après les 6 semaines d'immobilisation. Certains chirurgiens complètent par une arthrodèse antérieure avec ostéosynthèse d'emblée.

Dislocation atlas-axis Les dislocations traumatiques atlas axis sont rares et le plus souvent elles sont fatales. Elles sont dues à un traumatisme en hyperflexion brutale avec rupture des ligaments solidarisant les masses latérales de l'atlas avec les apophyses de l'axis et surtout le ligament transverse reliant les masses latérales de l'atlas et passant derrière l'apophyse odontoïde. Articulation atlas-axis normale. Luxation atlas axis par rupture des ligaments

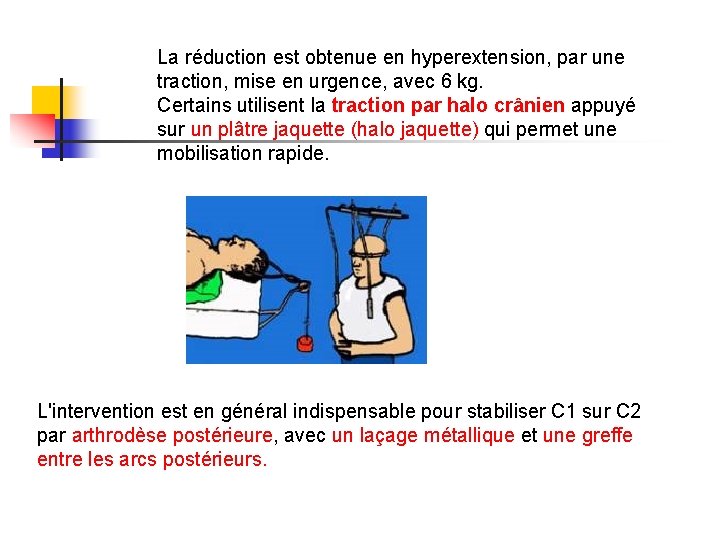
La réduction est obtenue en hyperextension, par une traction, mise en urgence, avec 6 kg. Certains utilisent la traction par halo crânien appuyé sur un plâtre jaquette (halo jaquette) qui permet une mobilisation rapide. L'intervention est en général indispensable pour stabiliser C 1 sur C 2 par arthrodèse postérieure, avec un laçage métallique et une greffe entre les arcs postérieurs.

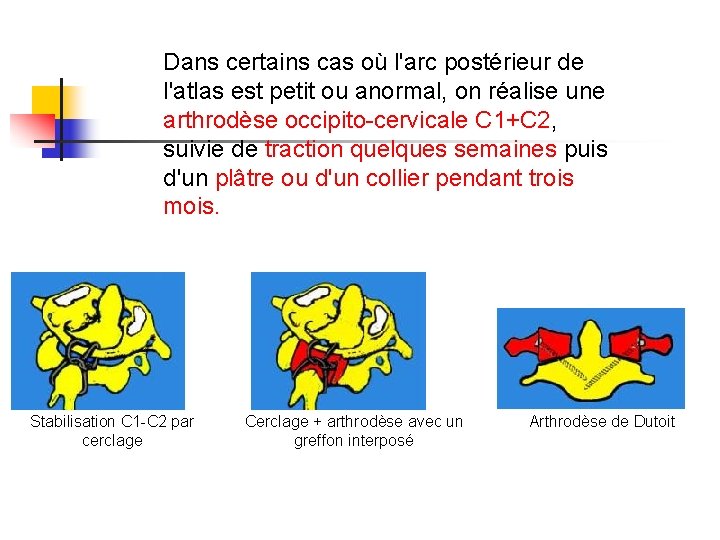
Dans certains cas où l'arc postérieur de l'atlas est petit ou anormal, on réalise une arthrodèse occipito-cervicale C 1+C 2, suivie de traction quelques semaines puis d'un plâtre ou d'un collier pendant trois mois. Stabilisation C 1 -C 2 par cerclage Cerclage + arthrodèse avec un greffon interposé Arthrodèse de Dutoit

Fractures de l'atlas suite d'un traumatisme en compression transmis verticalement par les condyles occipitaux, par exemple chute d'une charge lourde sur la tête. Ces fractures sont rares. Elles sont considérées comme des lésions « stables » . => Le blessé peut présenter un traumatisme crânien avec perte de connaissance mais il peut également se présenter debout en soutenant sa tête avec ses mains. => Les douleurs sont souvent très importantes et sont parfois majorées par une névralgie du nerf occipital d'Arnold, qui peut être comprimé. Fracture à 4 fragments Fracture de Jefferson La fracture de JEFFERSON est une fracture séparation des masses latérales de l'atlas.

Fractures de l'axis Fractures de l'apophyse odontoïde La dent de l'axis est volumineuse, elle prolonge le corps vertébral en haut, en s'articulant avec l'arc antérieur de l'atlas en avant. Elle est solidarisée à l'atlas et à l'occipital par un solide appareil ligamentaire. Cette apophyse sert de pivot aux mouvements de rotation de C 1 sur C 2, qui représentent 50 % de la rotation du rachis cervical. Il existe également des ligaments puissants entre les masses latérales de l'atlas et les apophyses articulaires de l'axis, latéralement. On conçoit combien la moindre modification de la forme du canal médullaire à ce niveau, peut être grave pour la moelle (soit par rupture ligamentaire et dislocation atlas-axis, soit par fracture de l'odontoïde).

Classification des fractures de l'odontoïde (ANDERSON et ROY-CAMILLE) 1. Les fractures apicales (du sommet) Elles sont très rares, ne font pas redouter d'instabilité et sont traitées par un simple collier 2. Les fractures horizontales, (en os cortical) Les plus fréquentes. Stables ou instables, elles consolident difficilement (60 % de pseudarthrose). Elles sont surtout déplacées en arrière. 3. Les fractures OBAV (oblique en bas et en avant), Le trait est à la base et le déplacement est antérieur. 4. Les fractures OBAR (oblique en bas et en arrière), Le trait est dans le col et elles peuvent se déplacer en arrière.

Les fractures de l'odontoïde en flexion • Le déplacement antérieur de C 1, entraîne l'odontoïde • Le risque médullaire est très important : la moelle est coincée entre l'arc postérieur de C 1 et le corps de C 2. • Ce sont les fractures basi-cervicales : OBAV et certaines fractures horizontales du col.

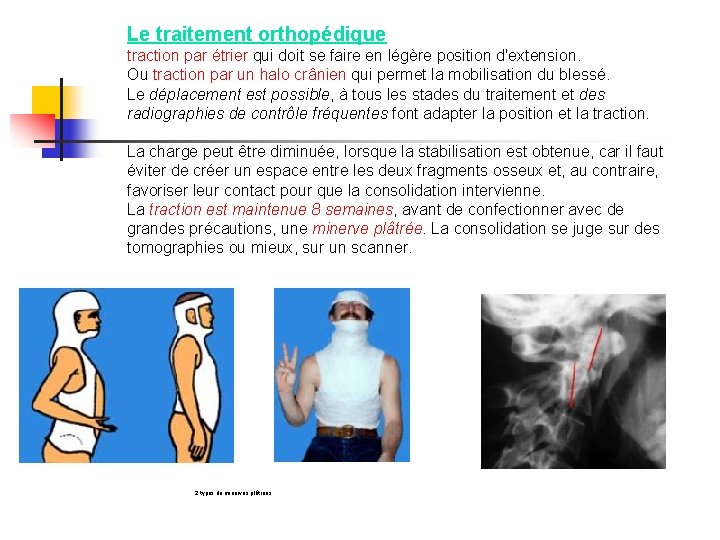
Le traitement orthopédique traction par étrier qui doit se faire en légère position d'extension. Ou traction par un halo crânien qui permet la mobilisation du blessé. Le déplacement est possible, à tous les stades du traitement et des radiographies de contrôle fréquentes font adapter la position et la traction. La charge peut être diminuée, lorsque la stabilisation est obtenue, car il faut éviter de créer un espace entre les deux fragments osseux et, au contraire, favoriser leur contact pour que la consolidation intervienne. La traction est maintenue 8 semaines, avant de confectionner avec de grandes précautions, une minerve plâtrée. La consolidation se juge sur des tomographies ou mieux, sur un scanner. 2 types de minerves plâtrées

Les fractures de l'odontoïde en extension Le déplacement en arrière est moins instable. En l'absence de déplacement, on peut se contenter d'un collier ou d'une minerve pendant 8 semaines avec une surveillance radiologique répétée. En cas de déplacement, une traction est alors réalisée en légère flexion, suivie d'une minerve. Le traitement chirurgical des fractures de l'odontoïde Il est surtout proposé : si la réduction est impossible, si il y a déplacement secondaire, malgré la traction, si un décubitus prolongé est impossible pour des raisons médicales, secondairement, en cas de pseudarthrose. Il est réalisé sous traction maintenue grâce à l'étrier.

Le traitement chirurgical des fractures de l'odontoïde Ostéosynthèse sans arthrodèse Le traitement doit lutter contre l'instabilité C 1 -C 2 et obtenir la consolidation osseuse : Laçage métallique postérieur C 1 -C 2 : stabilisation par un fil métallique entre les arcs postérieurs de C 1 et C 2 (JUDET) => consolidation de l'apophyse, sans enraidissement définitif C 1 -C 2 (le fil peut être enlevé et les amplitudes de mobilité retrouvées) Le vissage direct de l'odontoïde par voie antérieure (BÖHLER) Une vis est dirigée de bas en haut à partir de l'axis (au niveau de son bord antéro-inférieur). On peut ainsi obtenir des réductions anatomiques. La consolidation survient dans un grand nombre de cas. La protection par une minerve est indispensable.

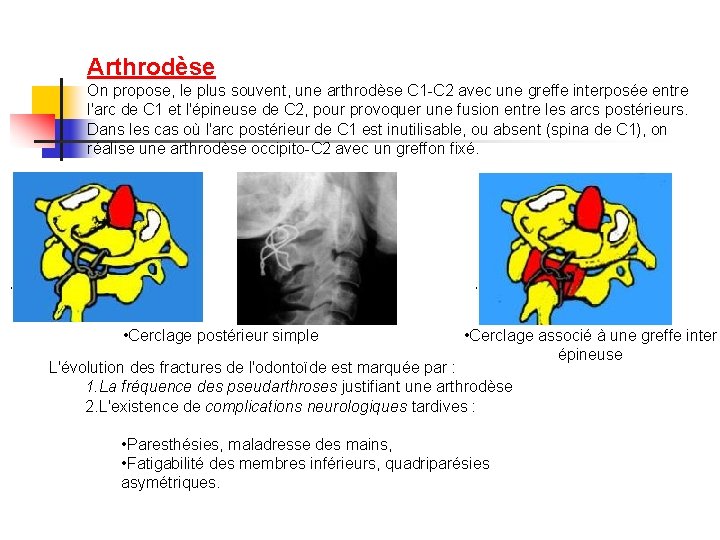
Arthrodèse On propose, le plus souvent, une arthrodèse C 1 -C 2 avec une greffe interposée entre l'arc de C 1 et l'épineuse de C 2, pour provoquer une fusion entre les arcs postérieurs. Dans les cas où l'arc postérieur de C 1 est inutilisable, ou absent (spina de C 1), on réalise une arthrodèse occipito-C 2 avec un greffon fixé. • • Cerclage postérieur simple • • Cerclage associé à une greffe inter épineuse L'évolution des fractures de l'odontoïde est marquée par : 1. La fréquence des pseudarthroses justifiant une arthrodèse 2. L'existence de complications neurologiques tardives : • Paresthésies, maladresse des mains, • Fatigabilité des membres inférieurs, quadriparésies asymétriques.

Fractures des pédicules de l'axis Mécanismes : 1. Soit extension + distraction (pendaison, accident de moto, choc sur le cou) 2. Soit extension + compression (choc sur la tête, tonneaux en voiture, etc. ) Classification d'EFFENDI-LAURIN I : fracture isolée, II : + lésion discale, III : + luxation des articulaires postérieures C 2 -C 3. La radiographie de profil montre la fracture des pédicules de C 2 et le glissement de C 2 - C 3. Fracture des pédicules de l'axis sans déplacement ou très déplacée avec au maximum une luxation complète

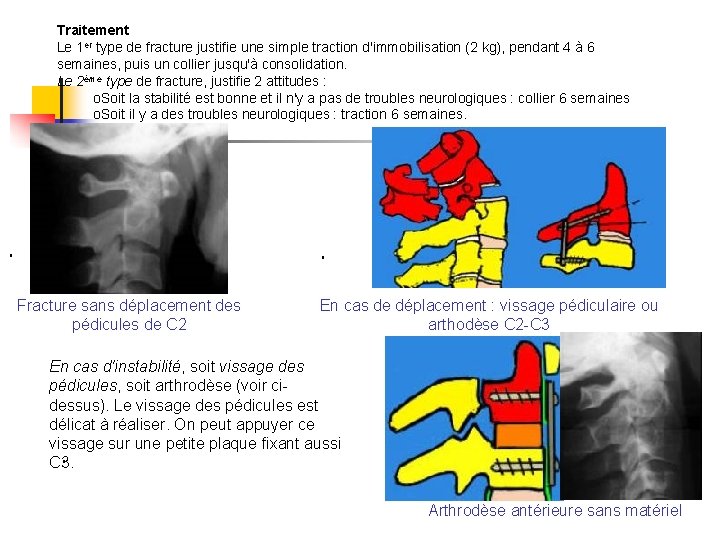
Traitement Le 1 er type de fracture justifie une simple traction d'immobilisation (2 kg), pendant 4 à 6 semaines, puis un collier jusqu'à consolidation. Le 2ème type de fracture, justifie 2 attitudes : o. Soit la stabilité est bonne et il n'y a pas de troubles neurologiques : collier 6 semaines o. Soit il y a des troubles neurologiques : traction 6 semaines. o Fracture sans déplacement des pédicules de C 2 o En cas de déplacement : vissage pédiculaire ou arthodèse C 2 -C 3 En cas d'instabilité, soit vissage des pédicules, soit arthrodèse (voir cidessus). Le vissage des pédicules est délicat à réaliser. On peut appuyer ce vissage sur une petite plaque fixant aussi o C 3. o Arthrodèse antérieure sans matériel

Protocole de rééducation du RC traumatique Résumé Entorse bénigne : collier souple 15 j Lésion osseuse stable : halo-cast, minerve 3 mois Entorse grave instable: minerve 3 mois, ou arthrodèse par plaque ou laçage des épineuses +/- greffe osseuse + minerve 45 j à 3 mois Lésion osseuse instable : traction avec étrier ou halo 15 j, ostéosynthèse + minerve 3 mois

Protocole de rééducation du RC traumatique Qq soit la modalité thérapeutique choisie, il existe 3 phases Phase d’immobilisation de durée variable suivant la gravité de l’entorse (15 -21 j bénigne, 45 j pour entorse grave opérée, 90 j pour les entorses graves traitée orthopédiquement) Phase post-immobilisation avec sevrage de la contention et rééducation articulaire et musculaire % Phase de réadaptation aux activités gestuelles globales et spécifiques

Protocole de rééducation du RC traumatique bilan en période de contention n Dossier médical n n Circonstance de l’accident, mécanisme Compte rendu radio Vérifier l’absence de signe neurologique Intérrogatoire n n n Préciser la DL, localisation, rythme, intensité et durée (le + svt au # épineuse, contracture) Recherche d’une irradiation (céphallée si lésion du RCS), (vers mb sup si lésion du RCI) Préciser la gène fonctionnelle, la fatigabilité et l’anxiété

Protocole de rééducation du RC traumatique bilan en période de contention n Inspection n Palpation n Sujet porteur d’un collier souple ou rigide (minerve) Inspection des contractures, attitude algique Chercher les points DL accessibles au # de la ceinture scapulaire, de la fosse sous épineuse, au # contracture du trapèze, ou sur la face Chercher œdème sous cutanée et infiltrat cellulalgique Articulaire n Examen de la mobilité de la CS et membre sup

Protocole de rééducation du RC traumatique bilan en période de contention n Musculaire n n Fonctionnel n n Vérifier la force du mb sup en évitant irradiation dl vers le RC Existence ou non de contracture DL sur trapèze et autres Contractures réflexes ? Lever et port de l’orthèse => autonomie du patient Conclusion n n Sujet anxieux, avec Dl au # du RC et RD haut Mobilité scapulaire est réduite, avec perte d’endurance des mb sup par non utilisation du fait des irradiations DL vers le RC Présence de troubles de l’équilibre, vertige dus à la perturbation proprioceptive qu’entraîne l’immobilisation. Compensation par hyperactivité occulaire

Protocole de rééducation du RC traumatique bilan hors contention n Bilan DL n n Articulaire n n Palpation le long du rachis : contracture + infiltrat cellualgique Statique et attitude spontanée du RC et CS Mesure de flèches en position de relachement Examen de la mobilité du RC en f° des indications thérapeutiques Musculaire n n n Amyotrophie Ex. statique du rachis Ex. mb sup

Protocole de rééducation du RC traumatique Phase d’immobilisation (15 -21 j bénigne, 45 j pour entorse grave opérée, 90 j pour les entorses graves traitée orthopédiquement) n Au cours de la période de décubitus : réservé au cas grave, patient au lit en traction pdt 3 -4 semaines n Prévention des troubles du décubitus n Surveillance des points d’appuis Prévention d’escarres par protection locale Massage de mb inf Mob° active et passive de toutes les art° du mb inf Prévention de l’encombrement bronchique Lutte contre la constipation n Prise en charge du RC n n n n Massage doux à visée trophique et psychologique, infra. Dl Pression locale étagée pour cédation des contractures musc.

Protocole de rééducation du RC traumatique Phase d’immobilisation (15 -21 j bénigne, 45 j pour entorse grave opérée, 90 j pour les entorses graves traitée orthopédiquement) n Au cours de la phase de lever n n n Progressivité du lever (phase de repos au bord du lit en station assise), le patient pivote de DD en DL rachis en rectitude Lever d’un bloc avec l’appui sur le coude du mb sup replié et avec la propulsion de l’autre mb sup Déambulation, libre autorisée Attention à la greffe iliaque qui donne des douleurs => (cannes) Minerve gardée 24 h sur 24 à l’exclusion des séances de rééducation

Protocole de rééducation du RC traumatique

Protocole de rééducation du RC traumatique

Fractures Dorsales et Lombaires

Fractures du rachis lombaire Fréquence : 64 pour 100. 000 habitants Rachis lombaire : 46 % avec troubles neuro : 7 % (mortalité 4 %)

Localisations des fractures du rachis n n n D 1 - D 10 : 7 % D 10 - L 2 : 55 % L 3 - L 5 : 17 % Circonstances Chute d’un lieu élevé Accidents de la voie publique Accident du Travail

n n Le plus souvent fractures par tassement (stables) Instabilité en cas de : n n n Ruptures des ligaments postérieurs Fractures des apophyses épineuses Fracture d’une facette Fracture d’un pédicule Fracture comminutive du corps

Analyse radiologique Lésions par COMPRESSION (type A de Magerl) Lésion antérieure isolée Tassement cunéiforme (A 1) Séparation (A 2) Éclatement (A 3) ± lésions associées Fractures des lames Subluxation des articulaires Augmentation écart inter pédiculaire

Lésions par COMPRESSION (type A de Magerl) Lésion antérieure isolée

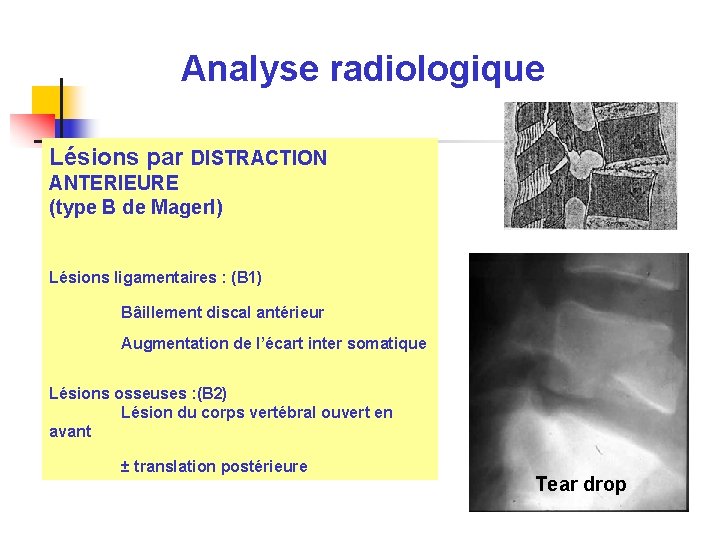
Analyse radiologique Lésions par DISTRACTION ANTERIEURE (type B de Magerl) Lésions ligamentaires : (B 1) Bâillement discal antérieur Augmentation de l’écart inter somatique Lésions osseuses : (B 2) Lésion du corps vertébral ouvert en avant ± translation postérieure Tear drop

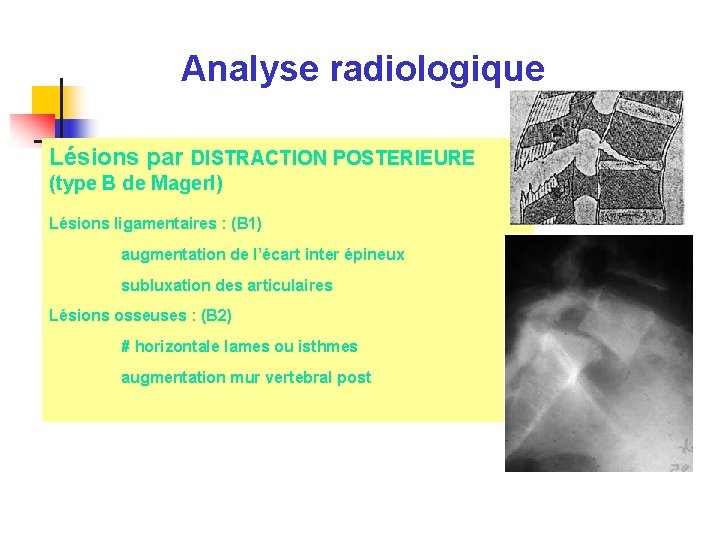
Analyse radiologique Lésions par DISTRACTION POSTERIEURE (type B de Magerl) Lésions ligamentaires : (B 1) augmentation de l’écart inter épineux subluxation des articulaires Lésions osseuses : (B 2) # horizontale lames ou isthmes augmentation mur vertebral post Spondylolisthésis purement traumatique

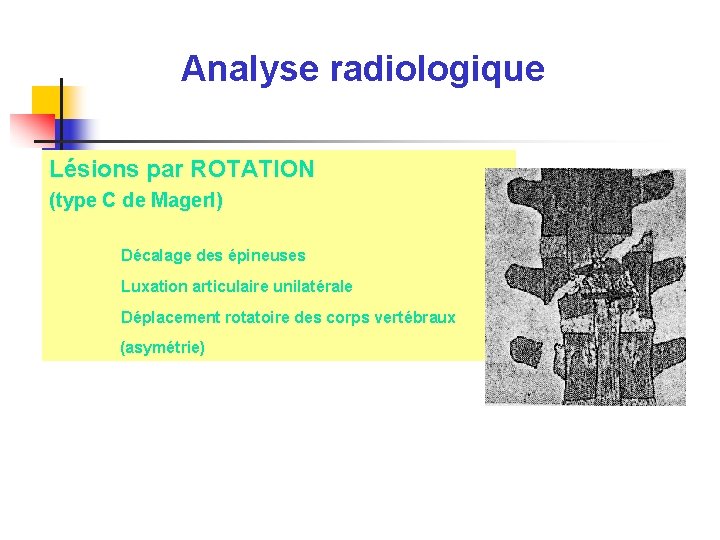
Analyse radiologique Lésions par ROTATION (type C de Magerl) Décalage des épineuses Luxation articulaire unilatérale Déplacement rotatoire des corps vertébraux (asymétrie)

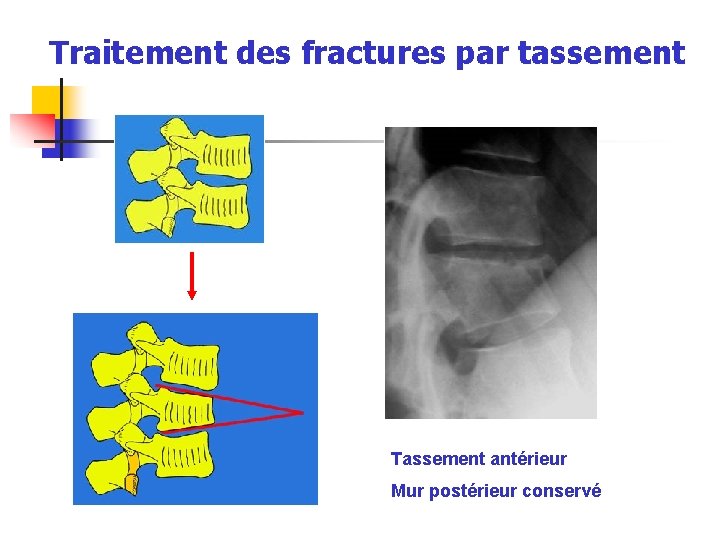
Traitement des fractures par tassement Tassement antérieur Mur postérieur conservé

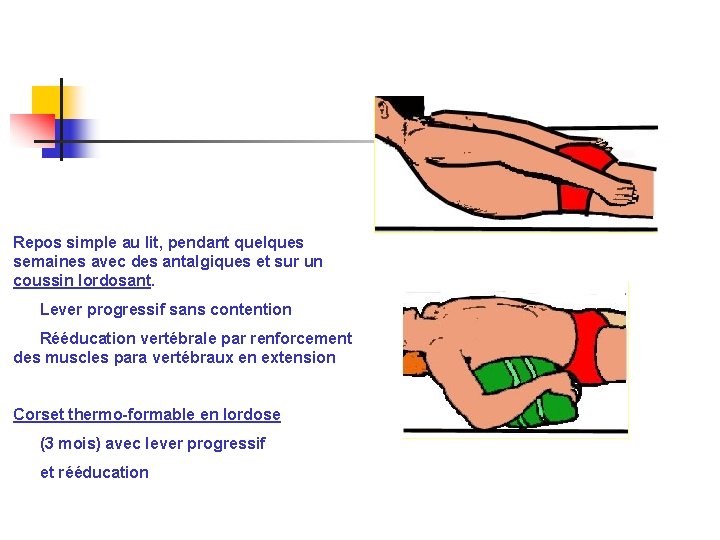
Repos simple au lit, pendant quelques semaines avec des antalgiques et sur un coussin lordosant. Lever progressif sans contention Rééducation vertébrale par renforcement des muscles para vertébraux en extension Corset thermo-formable en lordose (3 mois) avec lever progressif et rééducation

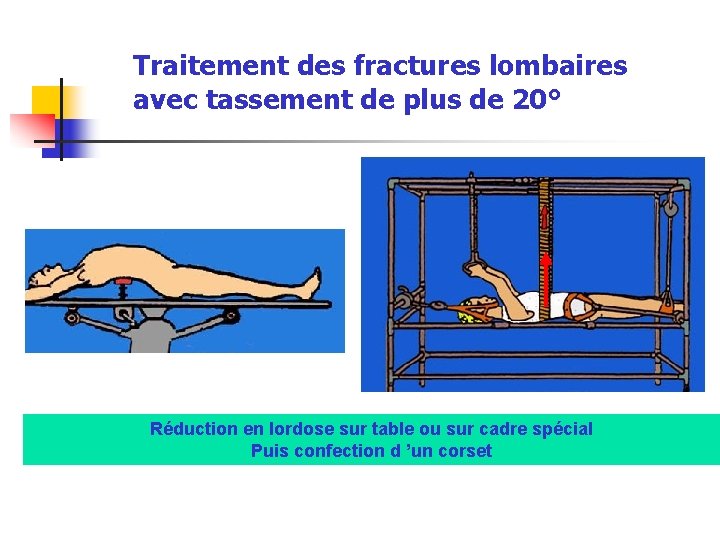
Traitement des fractures lombaires avec tassement de plus de 20° Réduction en lordose sur table ou sur cadre spécial Puis confection d ’un corset

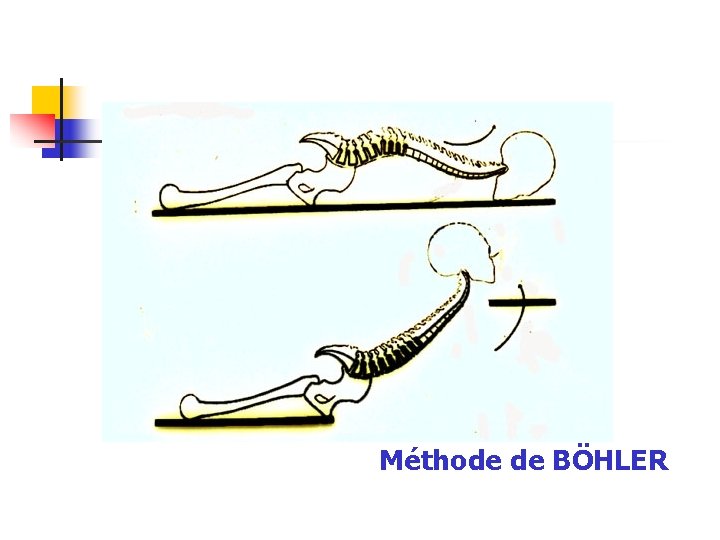
Méthode de BÖHLER

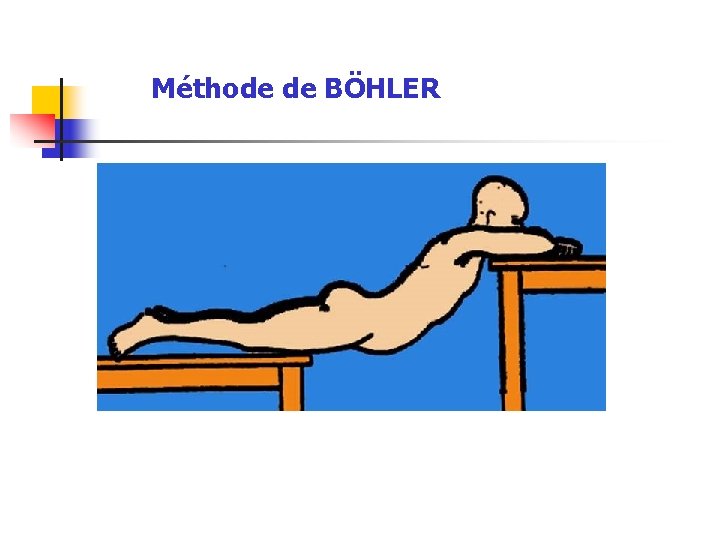
Méthode de BÖHLER

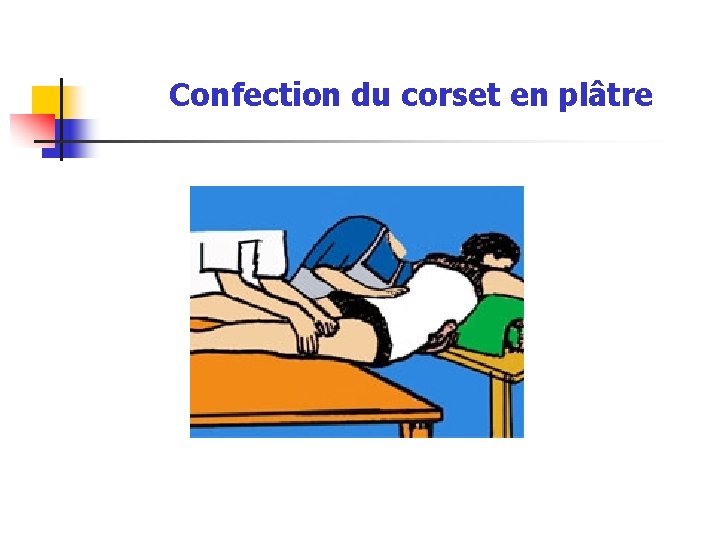
Confection du corset en plâtre

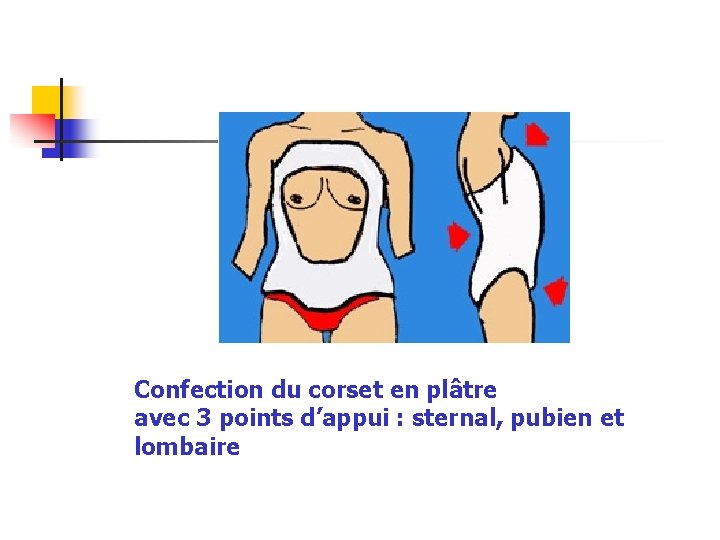
Confection du corset en plâtre avec 3 points d’appui : sternal, pubien et lombaire

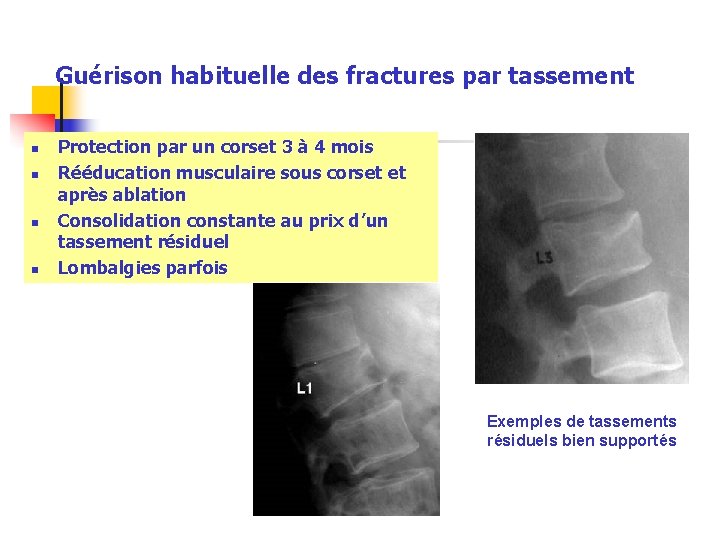
Guérison habituelle des fractures par tassement n n Protection par un corset 3 à 4 mois Rééducation musculaire sous corset et après ablation Consolidation constante au prix d’un tassement résiduel Lombalgies parfois Exemples de tassements résiduels bien supportés

Traitement des fractures comminutives Modification du calibre du canal médullaire par des fragments osseux provenant soit du corps soit de l’arc postérieur

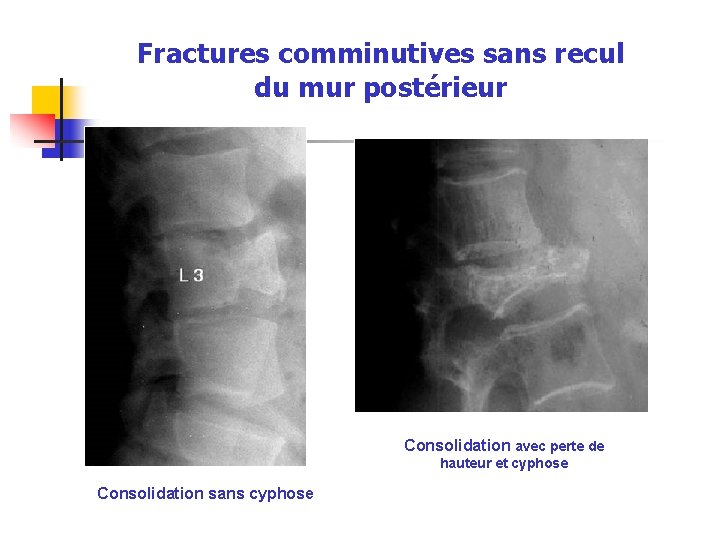
Fractures comminutives sans recul du mur postérieur Consolidation avec perte de hauteur et cyphose Consolidation sans cyphose

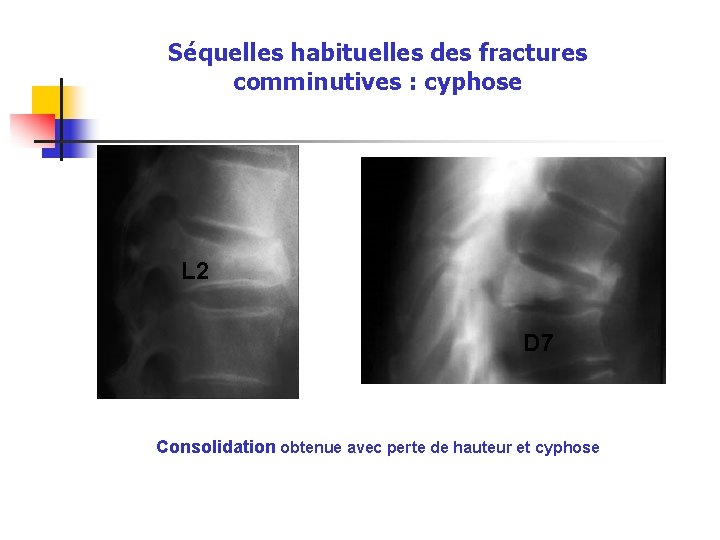
Séquelles habituelles des fractures comminutives : cyphose L 2 D 7 Consolidation obtenue avec perte de hauteur et cyphose

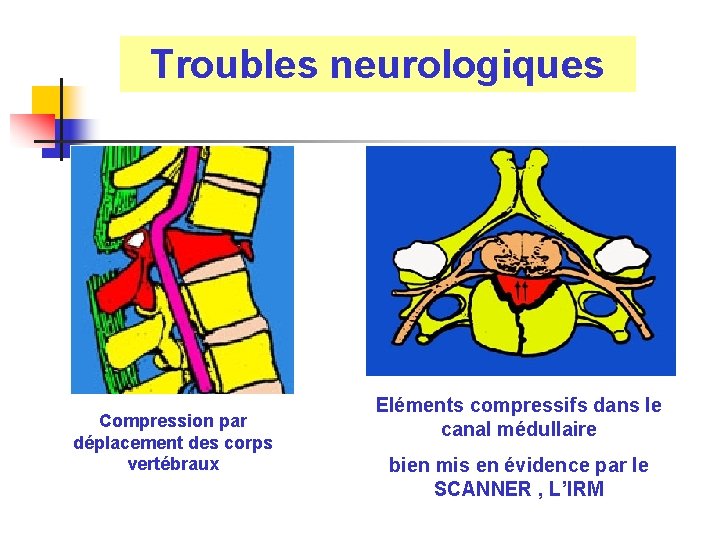
Troubles neurologiques Compression par déplacement des corps vertébraux Eléments compressifs dans le canal médullaire bien mis en évidence par le SCANNER , L’IRM

Traitement chirurgical 1ère option : Temps postérieur Réduction de la déformation Libération du canal rachidien par LAMINECTOMIE Stabilisation OSTEOSYNTHESE ± GREFFE

Traitement chirurgical 2ème option : Temps antérieur Réduction de la déformation Libérer le canal rachidien par l’avant quand il y a une comminution importante meilleure correction meilleure récupération neurologique mais geste plus dangeureux Stabiliser OSTEOSYNTHESE antérieure ± GREFFE Temps antérieur isolé ou après temps postérieur

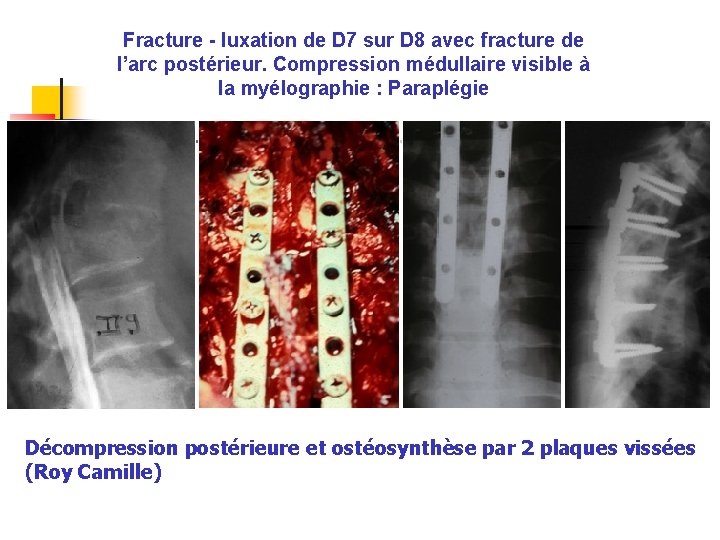
Fracture - luxation de D 7 sur D 8 avec fracture de l’arc postérieur. Compression médullaire visible à la myélographie : Paraplégie Décompression postérieure et ostéosynthèse par 2 plaques vissées (Roy Camille)

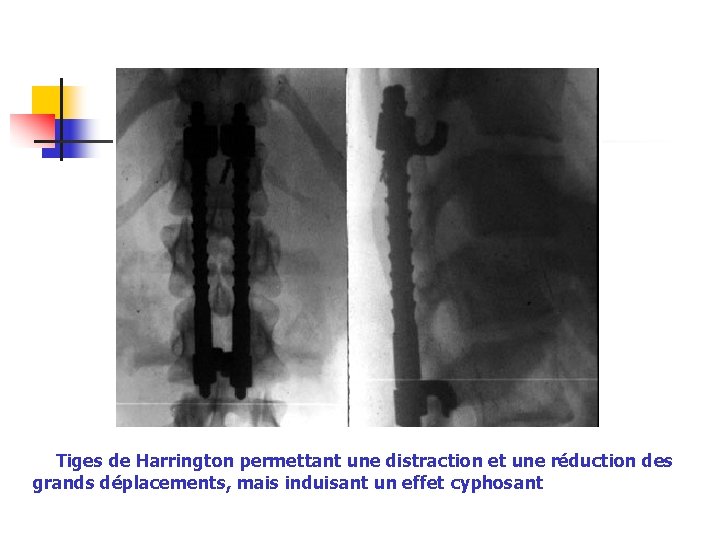
Tiges de Harrington permettant une distraction et une réduction des grands déplacements, mais induisant un effet cyphosant

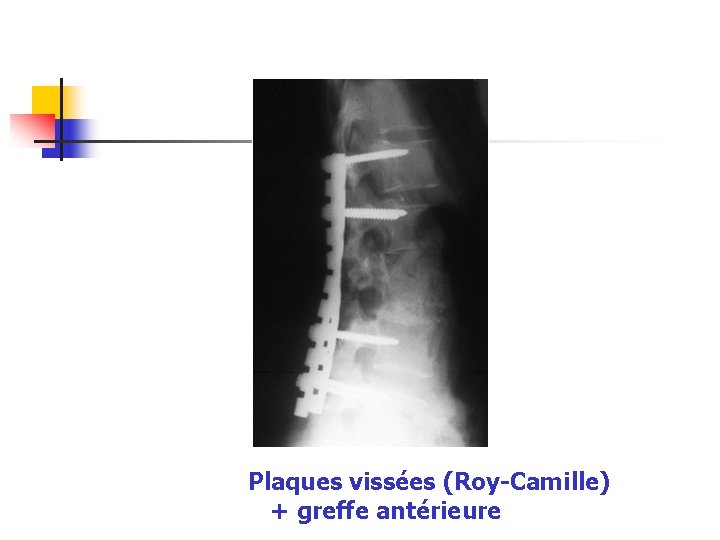
Plaques vissées (Roy-Camille) + greffe antérieure

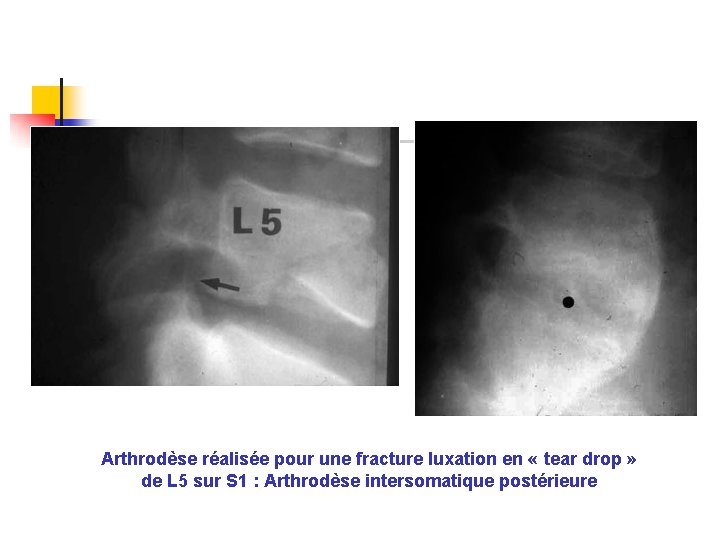
Arthrodèse réalisée pour une fracture luxation en « tear drop » de L 5 sur S 1 : Arthrodèse intersomatique postérieure

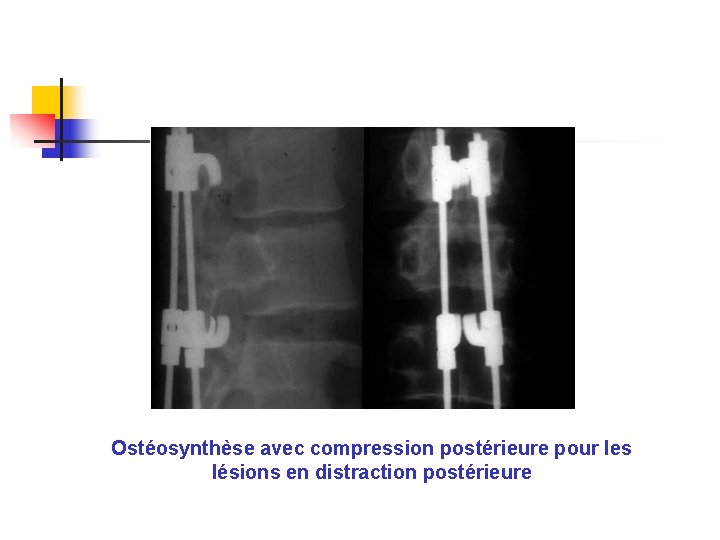
Ostéosynthèse avec compression postérieure pour les lésions en distraction postérieure

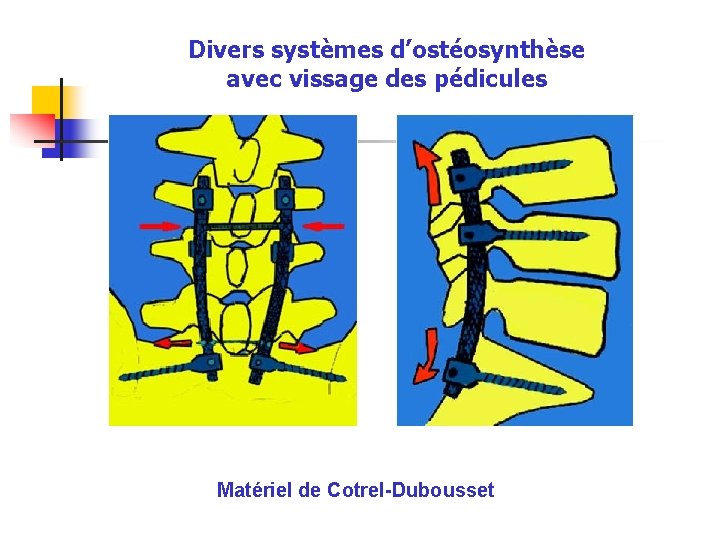
Divers systèmes d’ostéosynthèse avec vissage des pédicules Matériel de Cotrel-Dubousset

Divers systèmes d’ostéosynthèse avec vissage des pédicules Matériel de Kluger

Divers systèmes d’ostéosynthèse avec vissage des pédicules Matériel de l’Hôpital Tenon

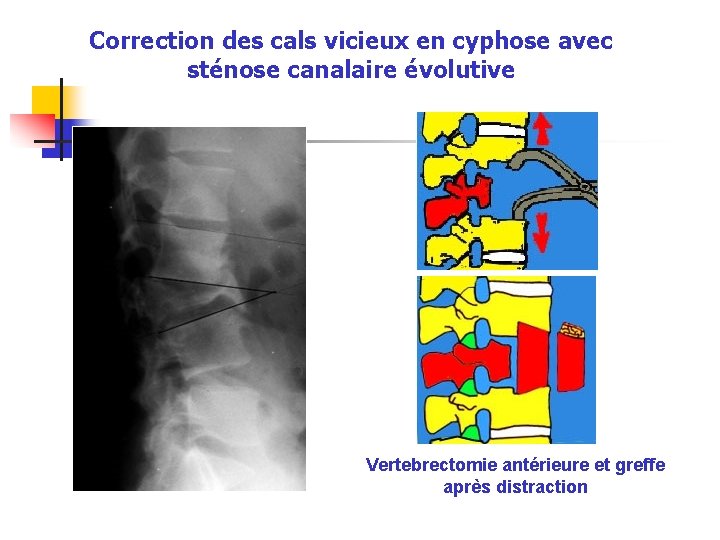
Correction des cals vicieux en cyphose avec sténose canalaire évolutive Vertebrectomie antérieure et greffe après distraction

Traitements non chirurgicaux (en résumé) Traitement « fonctionnel » (Weitzman, Magnus) Il s'agit d'un traitement indiqué dans les fractures sans évolution osseuse de la déformation. Il ne nécessite ni réduction, ni immobilisation. Après maintien au lit pendant quelques jours correspondant à la phase douloureuse, le patient est levé sans contrainte puis éducation du patient sur des activités de protection du rachis DL et prise en charge de la DL Traitement par corset sans réduction (Cantor, Krompinger, Jacobs, Mumford) Il consiste en l'application d'un corset thermoplastique sur mesure sans réduction, à conserver 3 mois en moyenne. Ce corset s'appuie sur le sternum et les crêtes iliaques, avec effet lordosant au sommet de la déformation

Traitements non chirurgicaux (en résumé) Réduction-corset Elle peut être obtenue de différentes façons : sur billot gonflable lordosant en sommet de déformation + période d'alitement de 21 à 45 jours suivi de l'application d'un corset thermoplastique pour une durée de traitement de 3 mois au total. réduction progressive réduction orthopédique (dite méthode de Böhler, 1930) Elle est basée sur trois principes devant être associés : • réduction de la déformation en cyphose du corps vertébral par l'hyperextension ; • contention dans un corset rigide en forte lordose • Rééducation immédiate et intensive sous corset avec verticalisation du patient.

Traitements chirurgicaux (en résumé) • Objectifs. • Réduire une cyphose vertébrale intolérable afin d'éviter un cal vicieux. • Décomprimer l'axe neural quand une compression existe. • Stabiliser par une ostéosynthèse conférant une rigidité immédiate et autorisant un lever quasi immédiat, au mieux sans contention externe. La stabilité à terme est obtenue par l'arthrodèse d'une ou plusieurs unités vertébrales fonctionnelles par adjonction d'une greffe osseuse.

Intervention par voie postérieure La visée pédiculaire décrite par R Roy-Camille (RRC) reste à la base de pratiquement tous les montages d'ostéosynthèse moderne. Elle consiste à la mise en place de vis dans l'élément le plus solide de la vertèbre que représente le pédicule. Ces vis peuvent supporter ensuite soit une plaque (RRC), soit une tige métallique (Cotrel-Dubousset [CD]), soit servir directement à la réduction (vis de Schantz montées sur mâchoires pour le fixateur interne de Dick) Montage par plaque Le vissage progressif de plaques lordosantes réalisant des montages longs (deux vertèbres au-dessous, deux vertèbres au-dessus de la fracture) permet la réduction et la stabilisation définitive

Intervention par voie postérieure Montage type Cotrel-Dubousset Il utilise des vis-tulipes pédiculaires de diamètre 5 ou 6 mm dans lesquelles s'engagent des tiges qui sont cintrées à la demande. Des crochets sus- et sous-lamaires sont insérés en complément afin de stabiliser le montage. L'adjonction de barres d'union transversales le rigidifient en réalisant un cadre métallique Intervention par voie antérieure Techniquement plus exigeante, elle nécessite des équipes entraînées car, à fracture équivalente, elle est souvent plus hémorragique. Elle répond aux mêmes exigences de réduction, décompression, stabilisation que précédemment, avec une légère supériorité statistique quant à la restauration d'un profil rachidien immédiat et à terme.

Choix de la conduite de la rééducation Principaux éléments d’orientation de ce choix : ØTraumatisme et sa topographie : fr. rachidienne isolée, multiple, fr. associée, polytraumatisé, atteinte de la cage thoracique ØProgramme thérapeutique fixé par le chirurgien : fonctionnel, orthopédique, chirurgical (délai postop. F° du type d’ostéosynthèse. ØAntécédents : médicaux, rachidiens, locomoteurs, âge, été général ØContexte psychologique de l’accident : AT, TS ØConditions de vie du patient : logement, entourage, situation socioprofessionnelle et sportive.

Choix de la conduite de la rééducation Prise en compte de ces éléments : ØDéterminant pour dresser la liste ordonnée des besoins de soins du patient : kiné, S. inf, nursing, accompagnement psychologique ØDéterminant pour orienter le patient vers une structure adaptée : HP, HDJ, Libéral, appareilleur Objectifs généraux : ØRestaurer au plus vite l’autonomie du patient ØGarantir les conditions optimales de consolidation (en regard de la douleur) ØRéinserer le P dans son milieu et ses conditions de vie habituel

Choix de la conduite de la rééducation Phase statique: ØPhase d’alitement, puis de lever et de marche ØPrédominance des soins inf. (nursing), kiné, ergo Phase dynamique entre J 30 et J 120: ØPhase de sollicitation progressive du rachis lésé (en fonction de la consolidation osseuse radio. ) et du type d’ostéosynthèse Phase de réadaptation et de reconditionnement > M 4: ØPhase post-consolidation > 4 mois

Phase statique de la rééducation Bilan des déficiences: ØDouleur : EVA, type, localisation, aspect spontané, souffrance psychologique ØCutanées : cicatrices, infiltrats cellulagique, surveillance des points d’appui, prévention des escarres en cas de phase prolongée de DD, ablation des fils vers J 15 ØVasculaires : signe du godet ØDysmorphies : attitudes figées par la DL, le corset ØRespiratoires : si lésions costales, corset => restriction des volumes et des débits + gène expiratoire

Phase statique de la rééducation Bilan des déficiences: ØArticulaires : bilan interdit à cette phase au # fracturaire et sur les pièces vertébrales adjacents. Recherche des mobilités des autres art° (mb > et <) attention à la mesure de la fle° et Rot° de hanche => contraintes # RL ØMusculaire : évaluation prudente (mvt interdits dans le segment lésé). Autograndissement + verrouillage lombaire + contractures. ØBilan quantitatif des mb > et <

Phase statique de la rééducation Bilan des incapacités: ØAVQ ØTransfert et passage à la station debout. ØDD vers DL : jambes en crochet, bras tendus perpendiculairement, inflexion sur le côté ØDL vers position assise : jambe en dh du lit, appui mb Sup et s’asseoir en gardant l’angle lombo pelvi fémoral ouvert (surtout si fr. vert lombaire). ØMarche : périmetre, durée, vitesse Désavantages: ØSocio-professionnelles

Phase statique de la rééducation Objectifs ØEnseignement des techniques de protection des lésions ou du site d’ostéosynthèse ØSédation et surveillance des DL ØEntretien général des grdes fonctions (déconditionnement) Moyens de Rééduc. lors de la phase d’alitement Phase la plus brève possible fonction des DL ØLutte contre la DL : thermothérapie, massage, posture de DV ØPréservation de l’élasticité cutanée : massage+fascia ØPrévention des troubles vasculaires : déclive+mob° cheville+massage ØPrévention des troubles respiratoires : ventilation dirigée

Phase statique de la rééducation Moyens de Rééduc. lors de la phase d’alitement Éducation du patient : respect des consignes et techniques de protection art. ØPrescription de DD strict pour une période donnée mais variable en fonction du mode de ttt. ØRespect des interdits : torsion, inflexion latérale, ØRespect d’une position non contrainte : CS et Cpelv. Alignées, position en lordose lombaire (si fr. du corps vert lomb. ) ØApprentissage du verrouillage lombaire (VL)= contraction volontaire des m. composant le caisson abdominal ØApprentissage de l’étirement axial actif (EAA) par sollicitation manuelle distale au#crane ØDès que le VL est acquis, apprentissage des retournements, du ponté pelvien (toilette)

Phase statique de la rééducation Moyens de Rééduc. lors de la phase d’alitement Éntretien musc. & art. : Technique passive et active au # RC, mb < (attention flex° de hanche) Etirement de groupes musculaires devenus hypoextensibles à cause de l'alitement (triceps sural, rotateurs latéraux de hanche, ischiojambiers, droit fémoral). Résistances statiques et à distance du rachis : au minimum contre pesanteur, pour aller jusqu'aux charges additionnelles (haltères, bracelets lestés. . . ). Les techniques sont globales et réalisées dans des plans ou des schèmes fonctionnels : diagonales de Kabat

Phase statique de la rééducation Moyens de Rééduc. lors de la phase d’alitement Stabilisation neuromusculaire: Elle ne peut débuter qu'après l'obtention de contractions musculaires efficaces et indolores. => Le contrôle musculaire actif est débuté doucement par le plan postérieur : chaîne de redressement (appui de la tête dans l'oreiller, membres supérieurs et inférieurs enfoncés dans le lit avec des résistances croissantes). Travail symétrique, sans amplitude articulaire, réalisé de façon lente afin de permettre l'intégration nerveuse. Un travail respiratoire basé sur l'inspiration est associé à ce travail statique. Le plan antérieur (d'enroulement) est sollicité par le relèvement de la tête, par l'élévation contre pesanteur des membres inférieurs, par l'abaissement contre résistance des membres supérieurs. L'expiration filée leur est associée, obligeant à un contrôle abdominal.

Phase de remise en charge et de locomotion Éducation du patient Respect des consignes et techniques de protection articulaire Le passage du lit vers le plan de verticalisation se fait grâce aux exercices de translation, ou passivement grâce à une planche de transfert. Dès que le passage de la position couchée à la position debout est autorisée, les techniques en sont enseignées au patient. Deux modes de passage sont possibles (le premier concerne les patients qui ne maîtrisent pas la station assise) • à partir du décubitus ventral, le patient se met debout par une poussée des bras sur le lit, tout en prenant contact avec le sol par une jambe puis l'autre • à partir du décubitus latéral, le patient, membres inférieurs fléchis, se retrouve assis par une poussée des deux membres supérieurs, puis se met debout (cf supra)

Phase de remise en charge et de locomotion Ensuite, la station debout antériorisée qui stabilise le rachis par contraction automatique des spinaux est abordée. La marche une fois autorisée, le MK insiste sur le ballant du bras afin que le patient retrouve une certaine aisance et les synergies musculaires des chaînes de torsion (sans recher les mouvements proprement dits de torsion). La station assise est autorisée sous couvert du maintien de l'ouverture de l'angle lombo-pelvi-fémoral. Le sujet peut donc s'asseoir sur des sièges hauts, ou à califourchon, ou au bord de l'assise. Le passage assis debout se fait également en évitant la flexion lombaire.

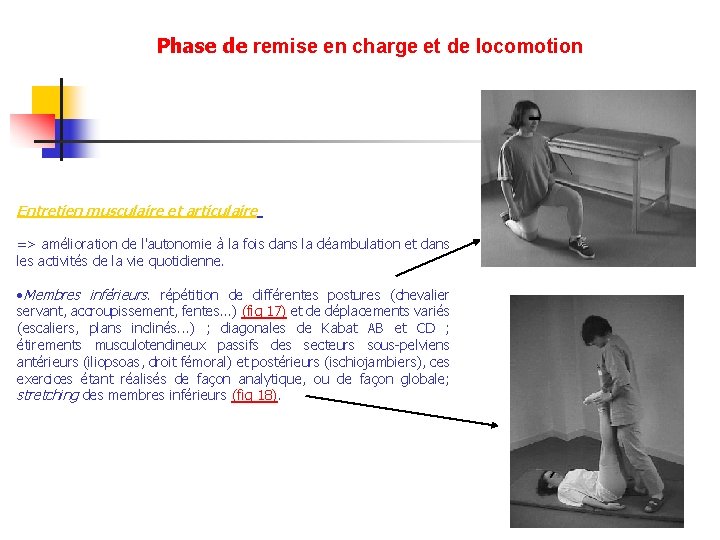
Phase de remise en charge et de locomotion Entretien musculaire et articulaire => amélioration de l'autonomie à la fois dans la déambulation et dans les activités de la vie quotidienne. • Membres inférieurs. répétition de différentes postures (chevalier servant, accroupissement, fentes. . . ) (fig 17) et de déplacements variés (escaliers, plans inclinés. . . ) ; diagonales de Kabat AB et CD ; étirements musculotendineux passifs des secteurs sous-pelviens antérieurs (iliopsoas, droit fémoral) et postérieurs (ischiojambiers), ces exercices étant réalisés de façon analytique, ou de façon globale; stretching des membres inférieurs (fig 18).

Phase de remise en charge et de locomotion Entretien musculaire et articulaire • Membres supérieurs. Les mob° à visée fonctionnelle sont privilégiées (habillage, hygiène, toilette) ; diagonales de Kabat AB et CD ; étirements musculotendineux passifs : grand pectoral, grand dorsal et muscles impliqués pendant l'intervention et/ou le traumatisme ; stretching des membres supérieurs. • Rachis cervical. Entretien d'amplitudes articulaires permettant la giration, l'inclinaison, la flexion-extension : étirements musculotendineux passifs (sterno-cléidomastoïdiens, scalènes, trapèzes, splénius).

Phase de remise en charge et de locomotion Stabilisation neuromusculaire du rachis thoracolombaire sous couvert du corset ou du maintien actif dans les différentes positions que nécessite l'activité quotidienne. Là aussi, les gestes sont répétés pour être affinés et améliorés. + stratégies d'action ou d'évitement. Les exercices se font en « priorisant » les alignements segmentaires respectifs. La tonification des différentes chaînes stabilisatrices fait appel à une augmentation des R dans le sens AAA. Le MK corrige la posture durant l'exercice, puis le patient s'assure du maintien de la position opportune du rachis (utilisation de miroir. . . ). La difficulté peut être encore augmentée par l'utilisation de plans instables, ou de milieux instables (piscine), avec puis sans aides sensorielles.

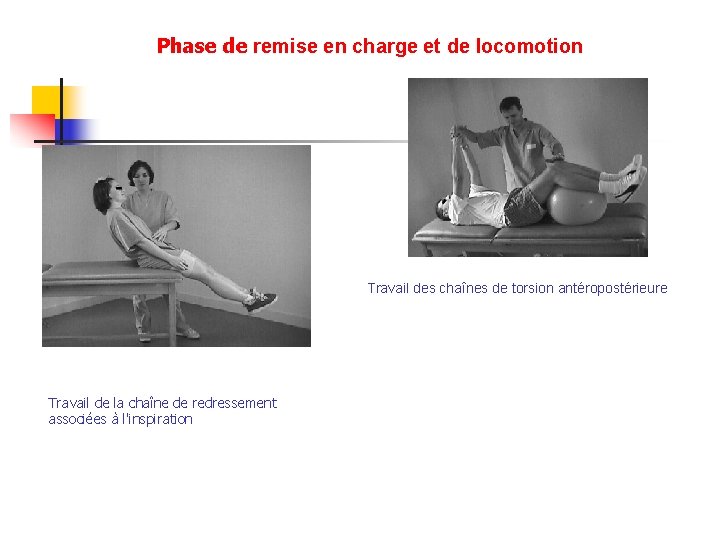
Phase de remise en charge et de locomotion Travail des chaînes de torsion antéropostérieure Travail de la chaîne de redressement associées à l'inspiration

Phase dynamique de rééducation à J 90 Pendant cette phase, une mobilité contrôlée du rachis est autorisée et recherchée, sous couvert de contraintes minimales pour le rachis. cette phase commence après l'ablation du corset à j 90, par une période de sevrage. Celui-ci est réalisé de façon progressive. Le corset est d'abord enlevé la nuit, puis la durée est augmentée de 1 h/j, associée à une rééducation d'intensité croissante Dans le cadre de la méthode de Böhler, le dispositif plâtré ou en résine est enlevé et habituellement relayé par une orthèse moulée temporaire bivalvée. C'est cette orthèse qui est le support du sevrage (cf supra). Celui-ci demande au minimum 8 à 10 jours. Les critères guidant la progression sont la douleur, la fatigue musculaire entraînant des difficultés à maintenir les postures, la qualité de réalisation des transferts et des changements de position Pour les traitements fonctionnels et chirurgicaux, la phase est débutée lorsque différents critères sont validés : indolence, capacité du sujet à maîtriser les postures, à comprendre et appliquer les consignes de protection du rachis dans les gestes de la vie courante. En fait, dans le cas des traitements chirurgicaux, cette phase peut débuter en général plus précocement, en raison de l'alitement beaucoup plus bref que dans le traitement fonctionnel. La durée de cette phase est fonction du type de traitement et de la vitesse de progression en mobilité et en qualités musculaires des sujets. Elle prend fin quand les déficiences et incapacités consécutives à la fracture sont soit réglées, soit stabilisées et compensées.

Phase dynamique de rééducation à J 90 Bilan Déficiences Douleur : Les douleurs ont en général disparu ou se sont fortement atténuées. mais peuvent apparaître au cours de la rééducation. (alerte du MK), surtout si elles se situent en regard du foyer de fracture ou de la zone ostéosynthésée. attention aux douleurs intervenant à distance de la séance. Leur intensité peut être évaluée par EVA au cours de l'interrogatoire La palpation peut aussi recher des zones de contractures douloureuses. Déficiences morphologiques L'harmonie des courbures dans le plan sagittal est particulièrement surveillée. Éventuellement, une mesure des flèches rachidiennes est réalisée.

Phase dynamique de rééducation à J 90 Déficiences de mobilité articulaire • Mobilité du rachis. Au début de cette phase, seule la mobilité à distance du foyer de fracture (au-dessus et en dessous) est appréciée, dans des amplitudes modérées n'entraînant pas de mobilisation de la zone lésée. • En raison de leur longue période d'immobilisation, le déficit de mobilité est temporairement plus notable dans les traitements orthopédiques. • À la fin de cette phase (pas avant j 90 pour les ttt fonctionnels et chirurgicaux), la mobilité complète peut être chiffrée : mesures centimétriques comme la distance doigts-sol, mesure d'angles ou l'inclinomètre. • Concernant le traitement orthopédique, la mobilité en flexion est évaluée de façon prudente, en raison du risque potentiel de perte de la réduction obtenue. • Ceintures scapulaire et pelvienne. Il est important de juger de leur mobilité. En effet, toute raideur à ce niveau est source d'augmentation des contraintes pour le rachis.

Phase dynamique de rééducation à J 90 Déficiences musculaires • Force musculaire. • Les muscles en rapport avec le rachis (spinaux, abdominaux) sont évalués sur le mode isométrique, ds une posit° de moindre contrainte pour le rachis. Au départ, évaluation subjective : qualité de la contraction, du déclenchement éventuel de DL ; puis tests quantitatifs chronométrés (l'endurance). (ils peuvent être source de douleurs). • L'évaluation des muscles du train porteur, QD, IJ, Triceps, est nécessaire d'un point de vue fonctionnel. • Extensibilité musculaire. (analytique). • Surtout les muscles des ceintures qui sont dans ce cas concernés en premier. • Déficiences proprioceptives • présente lors du traitement orthopédique, au terme d'une immobilisation de 3 mois, ces déficiences qualitatives concernent le contrôle de la statique et de la cinétique du segment lésé et des segments avoisinants, parfois de l'ensemble lombopelvien ou thoracoscapulaire. (évaluat°) par la capacité de dissociation des ceintures et du rachis, de réduction-accentuation des courbures.

Phase dynamique de rééducation à J 90 Capacités. Incapacités Excepté quelques rares cas, la locomotion ne pose pas de problèmes. L'évaluation porte sur le contrôle des changements de position, les transferts : sont analysées les capacités du sujet à les réaliser, mais aussi à comprendre et appliquer les consignes de protection du rachis. Il faut aussi recher les difficultés que le sujet peut rencontrer dans la vie quotidienne. Désavantages Les désavantages résiduels concernant l'activité professionnelle, la scolarité ou les loisirs, le sport, ne peuvent pas être évalués à cette période. À cette phase, la plupart des patients ont en revanche pu regagner leur domicile et bénéficient d'une rééducation ambulatoire en situation d'autonomie.

Phase dynamique de rééducation à J 90 Objectifs Ils varient en fonction du diagnostic kinésithérapique. Les objectifs principaux sont : • rassurer le patient ; • récupérer la mobilité de part et d'autre du foyer de fracture ; • renforcer les muscles, en particulier les spinaux ; • réadapter le patient aux transferts, aux changements de position. Principes Le premier principe est la non-douleur. Les douleurs servent de guide à la rééducation et permettent d'en doser l'intensité. Un autre principe est le contrôle des contraintes imposées par la rééducation. Elles doivent être minimales au niveau du segment rachidien lésé.

Phase dynamique de rééducation à J 90 Moyens de rééducation Conseils à donner aux patients • Respecter le verrouillage rachidien dans les activités de la vie quotidienne. • Éviter les sièges bas. En cas de fracture lombaire basse, utiliser des sièges hauts ou de type siège-selle. • Éviter les positions assises prolongées, réduire à leur minimum les trajets en automobile ou les fractionner. • S'interdire tout port de charge, toute contrainte sur l'axe rachidien, tout sport à risque, jusqu'au feu vert médicochirurgical.

Phase dynamique de rééducation à J 90 Récupération des mobilités A cette phase, on s'intéresse surtout à la mobilité des zones situées à distance des lésions, soit de manière « descendante » à partir du RC et de la ceinture scapulaire, soit de manière « ascendante » , à partir du bassin La mob° à partir du RC est prudente en cas de fracture thoracique haute et moyenne ; de même pour la mob° à partir du bassin en cas de fracture dans la zone de transition thoracolombaire. Elle est interdite en cas de fracture lombaire basse. Ces mouvements ne sont jamais réalisés seuls par le patient, mais toujours en présence du MK qui contrôle l'absence de mobilisation de la zone périfracturaire. Les mouvements sont actifs et réalisés de façon lente. À aucun moment, ils ne doivent provoquer de douleurs.

Phase dynamique de rééducation à J 90 Les techniques de stretching sont très utiles à cette phase. Elles permettent de redonner de la souplesse aux muscles et aux fascias. Elles sont également très riches sur le plan proprioceptif. Les exercices sont choisis sans entraîner de mobilités sur la zone fracturaire. Les muscles concernés sont ceux en relation avec le tronc et les ceintures. Quand les exercices sont parfaitement réalisés, ils peuvent être pratiqués par le patient seul, en dehors des séances de rééducation. Exercice de stretching des ischiojambiers et du plan postérieur. Exercice de stretching des fléchisseurs de hanche et du plan antérieur

Phase dynamique de rééducation à J 90 Des techniques sollicitant les chaînes musculaires sont également mises en oeuvre. Elles intéressent l'ensemble du corps (tronc + membres). L'objectif est de rééquilibrer des chaînes antagonistes : étirer ou diminuer la tonicité de certaines, tonifier les autres. Vers la fin de cette phase, et sans tarder dans le cas du traitement orthopédique, les mobilisations globales du rachis sont envisagées. Les mobilisations vers l'extension sont les plus précoces, dans la mesure où elles diminuent les contraintes sur la partie antérieure des vertèbres. Dans tous les cas, ces mobilisations globales sont effectuées dans des conditions telles que les contraintes liées à la pesanteur ne s'exercent pas ou peu sur le rachis. Ces mobilisations globales sont actives, réalisées de façon lente, et avec un respect absolu de la douleur.

Phase dynamique de rééducation à J 90 · Exercices en quadrupédie de type Klapp. La position plus ou moins inclinée permet de centrer la mobilité de façon plus spécifique sur une zone du rachis. · Exercices sur ballon de Klein-Vögelbach Ceux-ci sont réalisés le tronc dans une position horizontale. Concernant les positions à plat ventre, le ballon doit être d'un diamètre suffisamment élevé, de façon à ce que la flexion du rachis reste modérée. · Balnéothérapie. Elle constitue sans doute le meilleur moyen pour récupérer la mobilité rachidienne en toute sécurité (cf fig 28). En effet, l'action de la pesanteur est pratiquement nulle dans le milieu aquatique. De plus, l'immersion dans l'eau chaude a une action sédative et antalgique. Le massage au jet permet de traiter les éventuelles contractures musculaires. Renforcement musculaire Ses objectifs sont de rendre plus efficace la protection du rachis et d'améliorer la fonction dans la vie quotidienne. Au rachis, les exercices sont réalisés en isométrique, en position d'autograndissement. Les muscles sont entraînés sur le mode aérobie (exercices répétés avec une intensité non maximale). En effet, ce sont les fibres lentes qui sont les plus touchées par l'immobilisation, même si celle-ci est souvent relative. De plus, ce type de fibres est majoritaire dans les muscles spinaux.

Les moyens résistants sont l'opposition manuelle du kinésithérapeute et/ou le propre poids du sujet. En piscine, la résistance hydrodynamique, la poussée d'Archimède s'exerçant sur des objets flottants, peuvent aussi être utilisées (fig 25, 26). Les sollicitations musculaires sont le plus souvent globales. Elles s'intéressent à des chaînes musculaires : antérieures, postérieures, croisées antérieures et postérieures, latérales, rotatoires. En ce qui concerne la région lombaire, les exercices de « gainage » (fig 27, 28) sont particulièrement utiles. Ils consistent à renforcer de façon conjointe tous les muscles entourant la région lombaire : paravertébraux, carrés des lombes, obliques et grands droits de l'abdomen, transverse. Le but est de former un corset naturel, capable de résister à des contraintes élevées [16]. Plus tard dans cette phase, une activité musculaire globale peut être également induite par la pratique d'un sportréadaptation. La nage sur le dos, qui sollicite le rachis dans le sens de l'extension, est la plus aisée à mettre en oeuvre. Les mouvements symétriques des membres sont d'abord pratiqués. Le dos crawlé est utilisé dans un second temps. En effet, les mouvements asymétriques des membres entraînent un peu de torsion au niveau du rachis. Cette torsion est toutefois de faible amplitude. En complément de ces techniques globales, un renforcement analytique des membres inférieurs, en particulier des quadriceps et des triceps suraux, peut être pratiqué.

Fig 25: Utilisation d'objets flottants en passant sur le ventre


Indications thérapeutiques Pour 100 Fractures lombaires traitées n n n Kiné : 14 Corsets + kiné : 8 Réductions + kiné : 53 Ostéosynthèses postérieures : 11 Décompressions ant + greffe : 11

les 2 attitudes thérapeutiques non chirurgicales possibles face à une fracture stable par tassement antérieur simple de L 2 de moins de 20% ? avantages n 1/ Repos au lit avec coussin lordosant n n Antalgiques, décontracturants Lever progressif après 3 ou 4 semaines Rééducation en lordose - musculation 2/ corset en plâtre ou en résine ou corset léger amovible en lordose pendant 2 à 3 mois. n n n Antalgiques , décontracturants Lever précoce Rééducation