Association de formation mdicale continue des mdecins de












































- Slides: 57

Association de formation médicale continue des médecins de Neuf Brisach et environs et Centre de coordination de cancérologie de Centre Alsace Le Cancer du Sein en 2007 Neuf Brisach 22 Février 2007

Epidémiologie du cancer du sein Charles MEYER

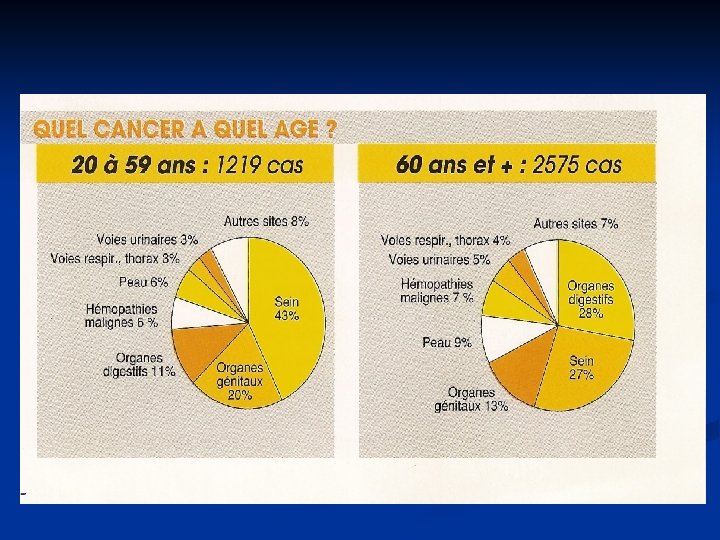
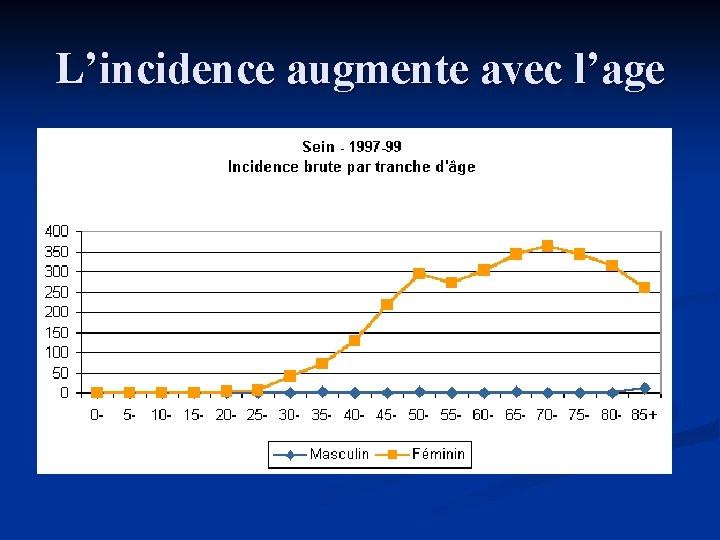
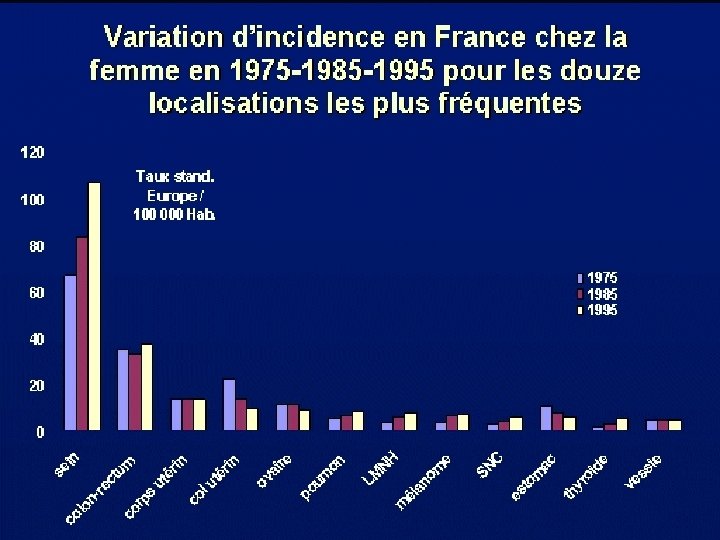
EPIDEMIOLOGIE (1) : FREQUENCE Premier cancer de la femme n Incidence élevée n France : 130/100 000 soit 42000 nouveaux cas/an n Ht-Rhin : 135/ 100 000 soit 485 nouveaux cas/an n n Incidence augmente avec age n dans le temps n n Probabilité pour une femme d’avoir un cancer du sein de 8 à 13% (selon année de naissance)


L’incidence augmente avec l’age


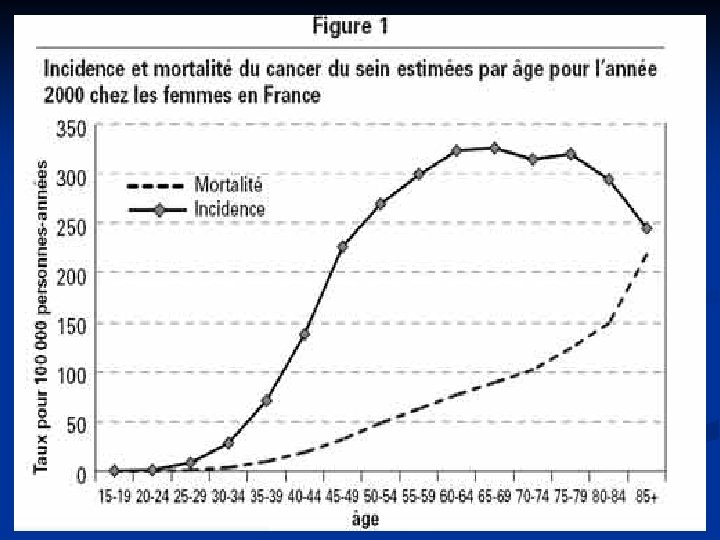
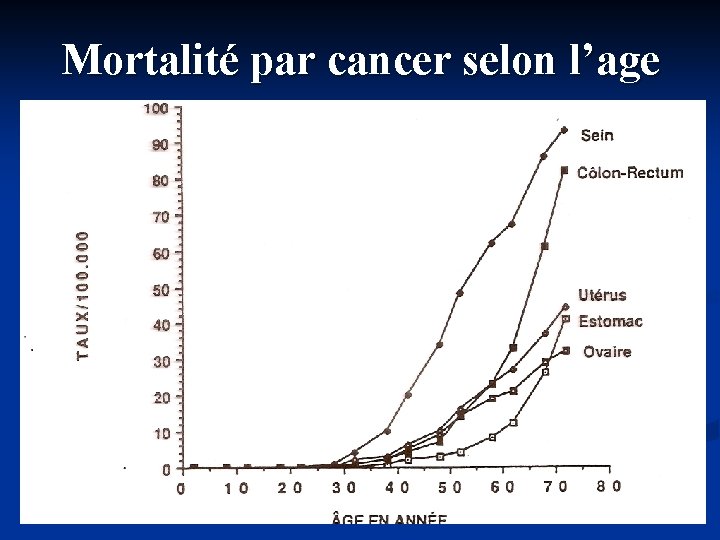
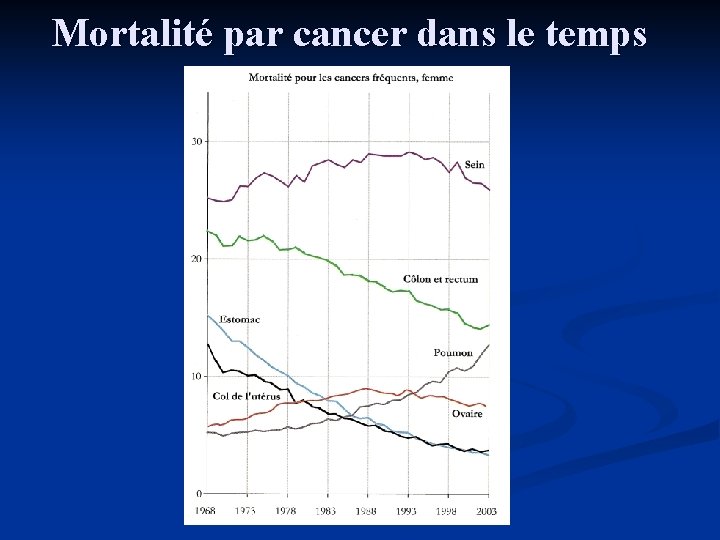
EPIDEMIOLOGIE (2) : GRAVITE n Mortalité élevée liée au fait que : n n Le cancer du sein est une maladie à double composante : locale et générale d’emblée Ainsi en 2003 : n n n mortalité 30/100 000 femmes soit 11127 décès 20% des décès par cancer de la femme 40% des décès de la femme avant 65 ans 1ère cause de mortalité de la femme avant 70 ans ↓ de 11% de la mortalité en 10 ans


Mortalité par cancer selon l’age

Mortalité par cancer dans le temps

FACTEURS DE RISQUE I. AGE n II. FACTEURS GENITAUX n nulliparité ou 1ère grossesse tardive n premières règles précoces n ménopause tardive n contraception orale n THS de la ménopause n n III. MASTOPATHIES BENIGNES A RISQUE

n IV. IRRADIATION n n Bombes atomique Radiothérapie ( m. de Hodgkin) Radiographies V. FACTEURS NUTRITIONNELS ET SOCIOECONOMIQUES n n n Obésité à la ménopause Graisses, alcool Niveau socio-économique

n VI. RISQUE GENETIQUE 5 à 10% Quand évoquer une prédisposition héréditaire ? - 3 sujets atteints dont 2 au moins de 1 er degré - 2 de 1 er degré dont un de moins de 40 ans ou de sexe masculin ou ayant eu un cancer bilatéral - syndrome sein-ovaire Que faire ? - consultation oncogénétique - recherche mutation : si +, risque à 70 ans = 60 à 85% - dépistage renforcé

Prévention et dépistage individuel du cancer du sein Charles MEYER

QUELLE PREVENTION ? n Incidence et gravité justifient la prévention : n Prévention primaire = suppression de la cause elle est difficile car les facteurs épidémiologiques ne sont pas clairement identifiés n facteur familial n mastopathie à très haut risque n Prévention secondaire = dépistage n dépistage individuel n dépistage organisé dit de masse

PREVENTION : MOYENS (1) n Chimioprévention n Tamoxifene n 4 essais : ↓ du risque de 38% n USA : préconisé si risque > 1, 66% (modèle de Gail) n France : pas d’AMM n Raloxifene : SERM de 2ème génération n indiqué en prévention de l’ostéoporose n essai MORE : ↓ de 76% , mais suivi trop court n Pas de recommandation avant nouveaux essais n Anti-aromatases

PREVENTION : MOYENS (2) n Ovariosalpyngectomie prophylactique n ↓ risque de 50% pour le sein n ↓ risque de >95% pour l’ovaire (BRCA 1) n Mastectomie prophylactique avec RMI n ↓ risque de 90% n nécessite décision de RCP et CS psychologie n Autres : exercice physique (↓ 20%), lutte contre l’obésité

DEPISTAGE INDIVIDUEL n Risque personnel histologique n n Mammographie annuelle Risque génétique n n début à 30 ans ou 5 ans avant age le plus jeune durée : tant que espérance de vie normale mammographie annuelle (ou IRM) et examen clinique première lecture immédiate pour décision n n d’incidence supplémentaire d’échographie complémentaire ou autre examen de comparaison avec clichés antérieurs deuxième lecture systématique

Dépistage de masse Pierre SALZE

Le dépistage organisé du cancer du sein en Alsace ADEMAS-ALSACE

Le cancer du sein : problème de santé publique Que faire? n Prévention primaire Actions au niveau des gènes, des mécanismes de la cancérogénèse ou des facteurs de risque Þ Impossible pour le sein n Prévention secondaire Diagnostic et traitement précoce Þ Dépistage

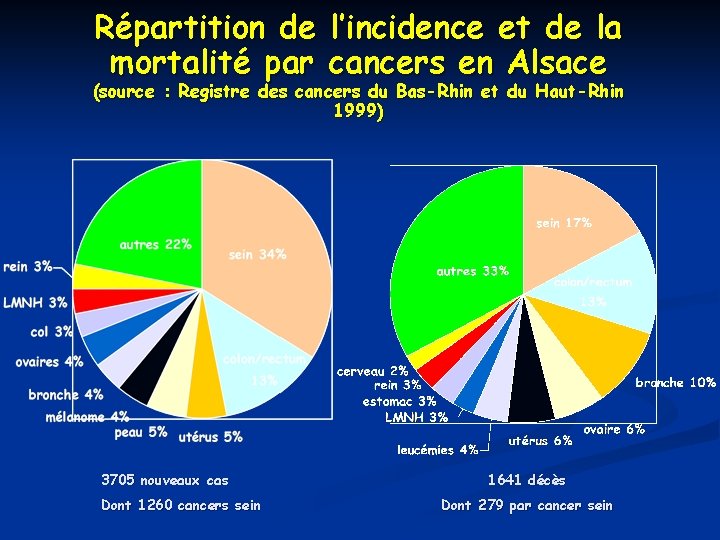
Répartition de l’incidence et de la mortalité par cancers en Alsace (source : Registre des cancers du Bas-Rhin et du Haut-Rhin 1999) 3705 nouveaux cas Dont 1260 cancers sein 1641 décès Dont 279 par cancer sein

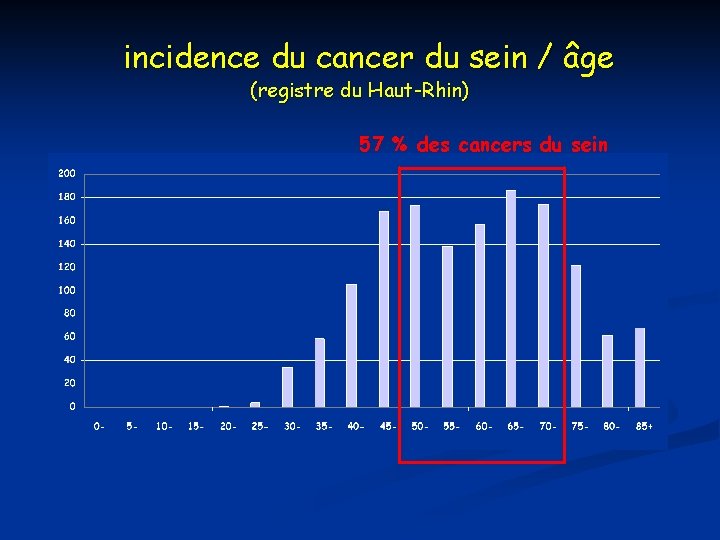
incidence du cancer du sein / âge (registre du Haut-Rhin) 57 % des cancers du sein

Objectifs du dépistage n Baisse de la mortalité : n n 30% dans les essais randomisés, étude du CISNET : 24% de baisse dont 46% attribuable au dépistage Détection précoce des tumeurs pour diminuer les traitements lourds Amélioration de la qualité de vie

Intérêt du dépistage organisé du cancer du sein n n invitations et prise en charge totale tous les deux ans équité d’accès, respect du rythme des examens deuxième lecture des clichés considérés comme normaux par le 1 er radiologue diminuer les faux négatifs, augmenter la sensibilité n n suivi et évaluation continue éviter les perdus de vue, surveillance des critères précoces d’efficacité formation des radiologues et contrôle de qualité semestriel des appareils

Modalités pratiques n Population cible : Femmes de 50 à 74 ans n Critères d’exclusion : n n n Mammographie depuis moins de 2 ans Symptôme suspect Cancer du sein Suivi pour image anormale Facteurs de risque importants : HEA, CLIS, gène de prédisposition La femme se rend chez un radiologue conventionné pour le dépistage n n n Sur invitation de la SG Sur invitation de son médecin Directement

Réalisation de l’examen n Coordonnées d’un médecin pour l’envoi des résultats et le suivi (MG et gynéco) sur la fiche de liaison n 2 incidences par sein + Examen clinique n Incidences complémentaires si besoin ( profil, comprimé, centré ) résultat 1ère lecture : ACR 1 ou 2 envoi des clichés et de la fiche à la SG pour 2ème lecture résultat 1ère lecture : Anomalie = bilan complémentaire immédiat (agrandissement, écho, …) bilan ACR 1 ou 2 : 2ème lecture à la SG bilan ACR 3, 4 ou 5 : 1 cliché et CR à le radiologue et suite des examens avec la patiente la le SG médecin définissent la

A l’ADEMAS-ALSACE n 2ème lecture des clichés par des radiologues volontaires spécialisés n Contrôle de la qualité des clichés (renvoi éventuel) n Résultat 2ème lecture envoyé aux médecins, au radiologue et à la femme (24 h plus tard) : n n n ACR 1 OU 2 → nouvel examen dans 2 ans ACR 0, 3, 4 ou 5 pour le 2ème lecteur → examens complémentaires nécessaires organisés par le médecin Suivi des examens complémentaires (demande d’information aux médecins)

RESULTATS

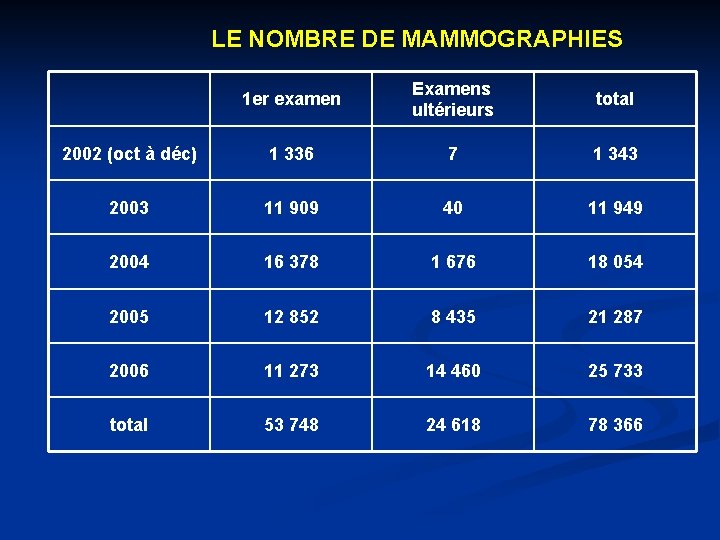
LE NOMBRE DE MAMMOGRAPHIES 1 er examen Examens ultérieurs total 2002 (oct à déc) 1 336 7 1 343 2003 11 909 40 11 949 2004 16 378 1 676 18 054 2005 12 852 8 435 21 287 2006 11 273 14 460 25 733 total 53 748 24 618 78 366

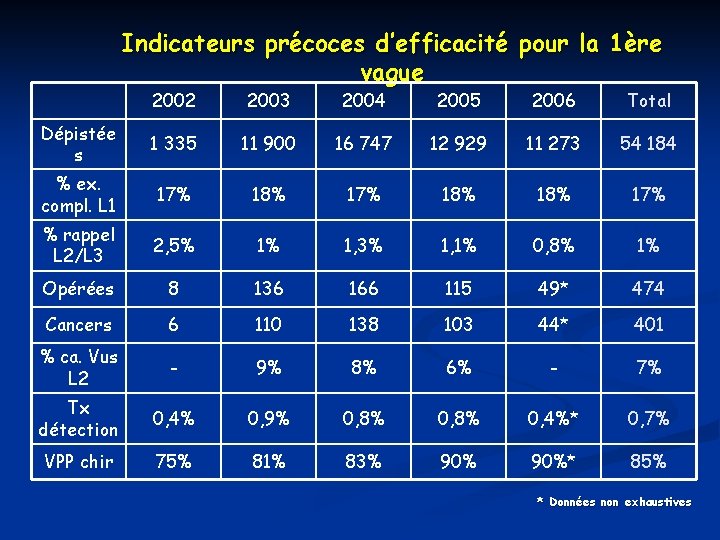
Indicateurs précoces d’efficacité pour la 1ère vague 2002 2003 2004 2005 2006 Total Dépistée s 1 335 11 900 16 747 12 929 11 273 54 184 % ex. compl. L 1 17% 18% 18% 17% % rappel L 2/L 3 2, 5% 1% 1, 3% 1, 1% 0, 8% 1% Opérées 8 136 166 115 49* 474 Cancers 6 110 138 103 44* 401 % ca. Vus L 2 - 9% 8% 6% - 7% Tx détection 0, 4% 0, 9% 0, 8% 0, 4%* 0, 7% VPP chir 75% 81% 83% 90%* 85% * Données non exhaustives

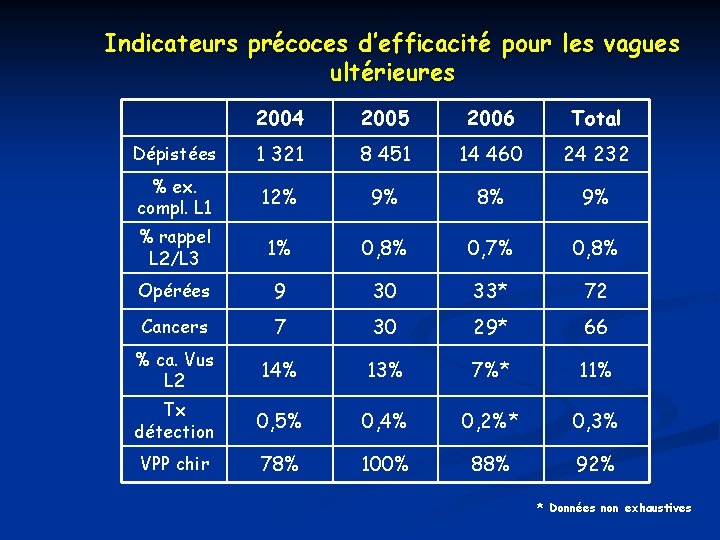
Indicateurs précoces d’efficacité pour les vagues ultérieures 2004 2005 2006 Total Dépistées 1 321 8 451 14 460 24 232 % ex. compl. L 1 12% 9% 8% 9% % rappel L 2/L 3 1% 0, 8% 0, 7% 0, 8% Opérées 9 30 33* 72 Cancers 7 30 29* 66 % ca. Vus L 2 14% 13% 7%* 11% Tx détection 0, 5% 0, 4% 0, 2%* 0, 3% VPP chir 78% 100% 88% 92% * Données non exhaustives

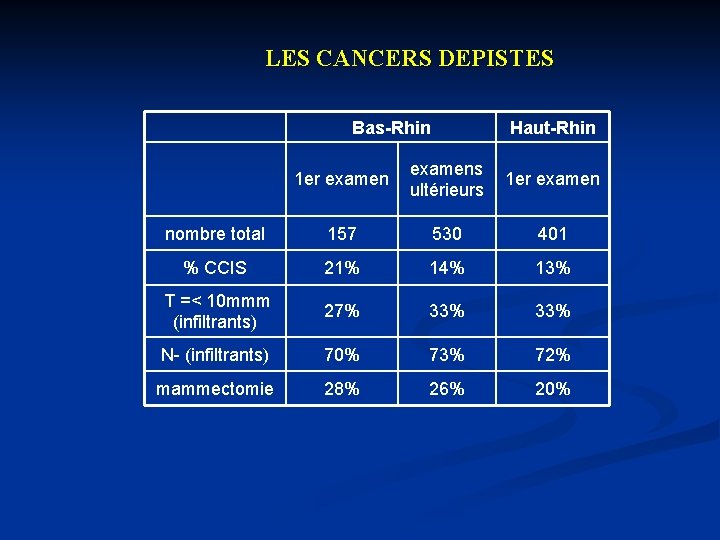
LES CANCERS DEPISTES Bas-Rhin Haut-Rhin 1 er examens ultérieurs 1 er examen nombre total 157 530 401 % CCIS 21% 14% 13% T =< 10 mmm (infiltrants) 27% 33% N- (infiltrants) 70% 73% 72% mammectomie 28% 26% 20%

Le cancer du sein en 2007 Coordination des soins La filière de prise en charge Bruno AUDHUY

Diagnostic de cancer du sein Symptômes évocateurs Mammographie ou Dépistage mammographique Biopsie tumorale diagnostic histologique Annonce du diagnostic

L’annonce du diagnostic et l’entrée dans la filière de soins n Ce que le plan cancer a mis en place Mesure n° 40 = le dispositif d’annonce 1. Consultation médicale ( souvent en 2 temps) Annonce Informations sur les modalités de la décision thérapeutique (RCP, PPS) proposition de consultation infirmière (+, après chirurgie, rencontre avec une bénévole de « Vivre comme avant » )

L’annonce du diagnostic et l’entrée dans la filière de soins Le dispositif d’annonce 2. consultation infirmière: - explications pratiques - évaluation psychologique et sociale - proposition de soins de support 3. Soins de support: Entretien avec un(e) psychologue, une assistant sociale, consultation diététique, douleur, … 4. Information du médecin traitant

Modalités de la décision thérapeutique Identification du médecin référent oncologue: - chirurgien - gynécologue - oncologue, radiothérapeute ou médical n Constitution du dossier par l’oncologue référent: - Anatomopathologie, facteurs histopronostiques (grade SBR), récepteurs hormonaux, expression de Her-2 - Bilan d’extension n

Modalités de la décision thérapeutique n Présentation du dossier en Réunion de Concertation Pluridisciplinaire (RCP) par le médecin référent Composition de la RCP: - chirurgien, gynécologue, - oncologues radiothérapeute et médical, - anatomopathologiste, - radiologue, - médecin traitant, - oncogénéticien

Modalités de la décision thérapeutique n Programme thérapeutique: - fonction des facteurs pronostiques et du stade (TNM) - en conformité avec les référentiels: - local (3 C) - régional (CAROL) ou inter-régional (CAROLONCOLOR) - national ( St Paul de Vence 2007) - international ( St Gall, NCI, ASCO)

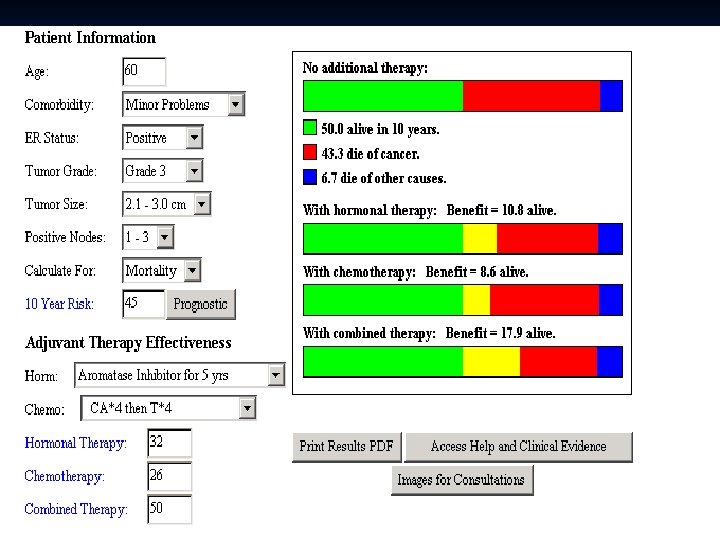
Modalités de la décision thérapeutique L’aide à la décision: adjuvantonline. com = site permettant d’évaluer le bénéfice en survie sans récidive et en survie globale à 10 ans des traitements adjuvants ( chimiothérapie et hormonothérapie) (Herceptin et autres thérapies ciblées non intégrées) n



Modalités de la décision thérapeutique n Elaboration du PPS ( Programme Personnalisé de Soins) - Chronologie et calendrier des traitements (chirurgie, chimiothérapie néo-adjuvante ou adjuvante, radiothérapie, hormonothérapie, Herceptin, inclusion dans un essai clinique) - Intervenants - Transmission aux différents intervenants et au médecin traitant - Remise du PPS à la patiente

Rôle du médecin généraliste au cours de la prise en charge d'une patiente traitée pour cancer du sein Pierre SALZE

Introduction n Prise en charge thérapeutique : n n n « Territoire privilégié » du spécialiste Espace « vide » entre l’annonce du diagnostic et le suivi après traitement. Repositionnée par le Plan cancer : n n Pluridisciplinarité autour du patient Réseaux Soins de support Personnalisation du plan de soin

C’est…Accompagner le Plan Personnalisé de Soin! n Le PPS définit et explique une séquence thérapeutique adaptée à chaque patiente : Chronologie : calendrier n Acteurs : annuaire n Modalités : protocoles n n Le PPS est un des vecteurs indispensables de transmission de l’information

C’est…Accompagner le plan personnalisé de soin! n Veiller à l’observance d’un traitement n Oncologie médicale (chimiothérapie, hormonothérapie, traitements ciblés. . ) : n n n Onco radiothérapie : n n Respect des séances Suivi des consignes Chirurgie Veiller à la qualité de vie : n n n Respect des intervalles intercycles Prise des traitements adjuvants recours aux soins de support. prise en charge des effets secondaires de faible grade. Alerter en cas d’événement indésirable grave : n Fièvre sous chimiothérapie

PROGRAMME PERSONNALISE DE SOINS HOPITAUX CIVILS DE COLMAR HOPITAL PASTEUR 39 avenue de la liberté. 68024 COLMAR Cedex PÔLE D’ ONCOLOGIE – Filière SENOLOGIE Médecin référent dans la filière : Dr ZZZ tél : 03 89 12 42 25 Oncologie médicale : Dr WWW tél : 03 89 12 41 02 Chirurgie : Dr CCC tél : 03 89 12 41 71 Radio oncologie : Dr XXX tél : 03 89 12 42 25 Médecin traitant : Dr GGG Nom : MUL… Prénom : Danièle Date de naissance : 12 /02/55 Date consultation d’annonce : 23/11/06 Date RCP Sénologie: 7/01/07 Date de remise du PPS : 12/01/07

PROGRAMME PERSONNALISE DE SOINS TYPE DE TRAITEMENT : MODALITES DE TRAITEMENT : DATE/DUREE : CHIRURGIE Intervention type : Tumorectomie curage Chirurgien : Dr CCC Prévue ou faite le : 12/12/06 CHIMIOTHERAPIE type : séquentielle FEC 100 x 3 puis Txt x 3 Service : Hôpital de jour du pôle séance de 1 jours tous les 21 jours. Nombre de cures envisagées : 3 +3 1ère cure prévue le : 20/01/07 RADIOTHERAPIE EXTERNE Volumes traités : sein G + CMI Dose totale à délivrer : 50 Gy Nombre total de séances : 25 Durée de la radiothérapie : 5 semaines Début : 4 semaines après la fin de la chimiothérapie CURIETHERAPIE non AUTRE TRAITEMENTS Onco psychologue HORMONOTHERAPIE Traitement par : TAM 20 mg/j Durée : 5 ans Début : après la fin de la RT

Le suivi en oncologie médicale n La chimiothérapie : n Les principaux schémas adjuvants n n n n Les toxicités communes : hématologique, alopécie Les thérapeutiques ciblées : n n n FEC 100 x 6 FEC 100 x 3 puis Txt 100 x 3 AC x 4 puis T x 4 ET x 6 TCF x 6 Anti Her 2 : HERCEPTIN Anti Her 1/ Her 2 L’hormonothérapie : n n SERM (TAM) Inhibiteurs de l’Aromatase (ARIMIDEX, FEMARA, AROMASINE)

Le suivi en radiothérapie n Suivi clinique : La peau n Le membre supérieur : n n Capsulite de l’épaule n Lymphoedème Conseils d’hygiène - prévention n Ne pas interrompre une radiothérapie sans avis n

Suivi au long cours des patientes atteintes d’un cancer du sein Charles MEYER

FAUT-IL SUIVRE LES PATIENTES ? n OUI parce que : 50% des patientes vont avoir une évolution n les patientes la revendiquent n n NON parce que : de + en + de petits cancers issus du dépistage ou probablement guéris n pas d’impact sur la survie globale n examens coûteux / bénéfice réel n caractère anxiogène des contrôles n ALORS ?

POURQUOI SURVEILLER ? Pour dépister la récidive locorégionale n Pour dépister un cancer controlatéral n Pour dépister une évolution métastatique n Pour diagnostiquer et prendre en charge les complications des traitements passés ou en cours n Pour s’assurer de l’adhésion des patientes à leurs traitements n Pour veiller à la réinsertion socioprofessionnelle n

COMMENT SURVEILLER ? n Recommandations unanimes : examen clinique tous les 6 mois pendant cinq ans puis annuel n mammographie ± échographie tous les ans n ex. gynéco si TAM, ostéodensitométrie si AI n Aucun autre examen hors signe évocateur n IRM si nécessaire au diagnostic différentiel n Pas d’indication de TEP Scan n

QUI DOIT SURVEILLER ? n Un médecin conscient de l’importance de la surveillance et impliqué dans l’évaluation : un des oncologues chirurgical ou médical ou radiothérapeute, interlocuteur du traitement n le médecin traitant dans le cadre d’un protocole impliquant n n bonne circulation de l’information (réseau) n fiche de liaison