A propos de Mme J La KASKANIS Service
































- Slides: 39

A propos de Mme J. Léa KASKANIS Service de Médecine interne du Dr GROS CHI Robert Ballanger Avril 2016

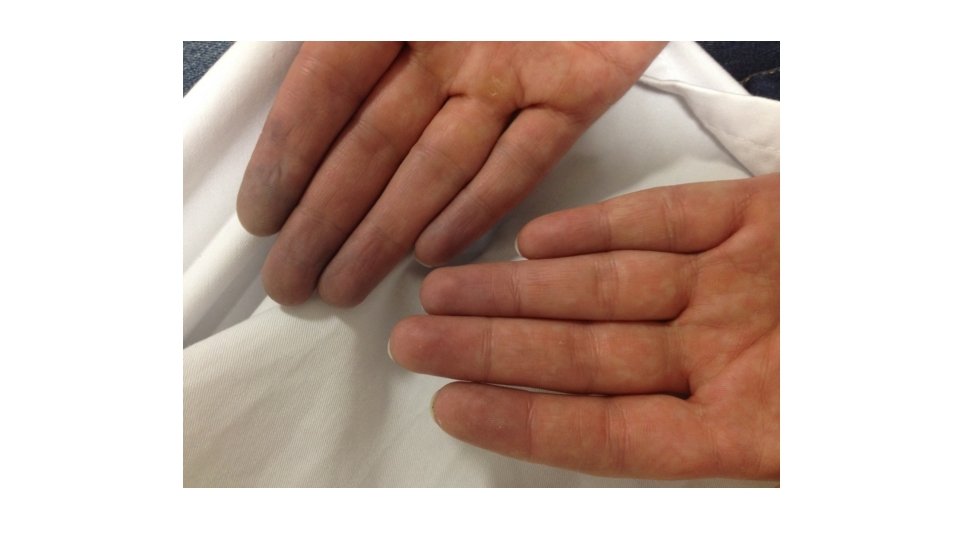
Motif d’hospitalisation: • Patiente de 41 ans • admise pour une acrocyanose des extrémités des membres supérieurs prédominant à la main droite • associée à des arthralgies des grosses articulations

Antécédents: • Médicaux: -Hépatite médicamenteuse à l’Efferalgan -Psoriasis cutané (dans la jeunesse) • Chirurgicaux: -Disjonction acromio-claviculaire de stade 4 liée a un trauma -Réduction mammaire en 2012 -Panaris de l’index droit en 2015 -Arthroscopie du genou gauche à 17 ans • Gynécologique: - G 1 P 1 - Contraception par micro-progestative (Minidril) • Familiaux: -Décès par mort subite de sa mère -Cousine du père atteinte de la maladie d’ELHER DANLOS

Mode de vie: • Divorcée, 1 fille de 15 ans • Française • Tabagisme: 7 paquet-année • Consommation d’alcool occasionnelle • Emploi: assistante commerciale • Voyages: New York en 2015, Martinique du 27/01/16 au 05/02/16 • Pas d’animaux

Histoire de la maladie: • 1 ere semaine de janvier 2016: apparition de douleurs articulaires fugaces et mécaniques du coude gauche puis deux genoux. Une IRM du coude gauche et des radiographies des genoux objectiveront de petits épanchements articulaires. • Le 26 janvier: apparition d’une papule sur l’IPD du cinquième doigt et sur la phalange du cinquième doigt • Persistance des douleurs des genoux lors de son voyage en Martinique. • Le 5 février 2016: apparition d’une cyanose importante des 3 doigts du milieu de la main droite puis dans un second temps des 4 eme et 5 eme doigts de la main gauche, associé à des paresthésies et une sensation d’engourdissement, sans ulcération associée.


Histoire de la maladie (suite) • Traitements symptomatiques (corticoïdes, Acupan) : sans effet. • Elle consulte alors aux urgences du Vert Galant : • un écho-doppler artério-veineux des membres supérieurs normale, • une ETT normale, • un bilan biologique avec une hyperleucocytose à 14000/mm 3 prédominante sur les PNN, une CRP à 30 mg/l, • et une cyanose cutanée se majorant au froid, le diagnostic de phénomène de Raynaud est évoqué dans un premier • Un traitement par aspirine et inhibiteur calcique est introduit et la patiente est adressée au Dr BOULDOUYRE en consultation de médecine interne: • acrocyanose permanente, majorée par le froid (ne décrit pas les 3 phases du Raynaud) • Le lendemain lorsque le patiente revient pour son bilan sanguin, hospitalisation devant l’intensité des douleurs.

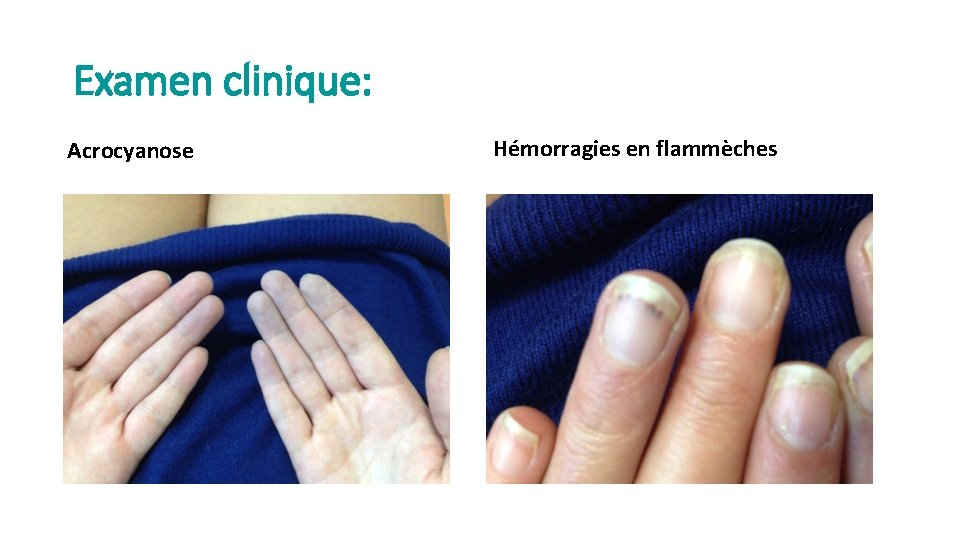
Examen clinique • Constantes: T°: 36, 7 c, TA: 122/76 FC: 68/min Sp. O 2: 100% en AA, 76 kg, 1 m 72 • Bon état général, pas d’asthénie, d’anorexie ou d’amaigrissement • Examen cutané: cyanose permanente des cinq doigts de la main droite, du 3 eme et 4 eme doigt gauche se majorant au froid, hémorragies en flammèches sous-ungéales, sans troubles trophiques. Aucune atteinte des membres inférieurs • Pas de sclérodactylie, pas d’aphtes, pas de syndrome sec. • Douleur articulaires des genoux, du coude gauche et de la hanche gauche d’horaire mécanique, fugaces, sans synovite. • Les pouls périphériques sont bien perçus hormis l’ulnaire droit semble plus faible. • Les examens cardio-pulmonaire, abdominal et neurologique sont sans particularité.

Examen clinique: Acrocyanose Hémorragies en flammèches

Quelles hypothèses à évoquer devant une acrocyanose?

Devant une acrocyanose/nécrose digitale cryofibrinogène

Quels examens demandez-vous?

Bilan étiologique : • • Bilan inflammatoire: NFS, CRP Bilan auto-immun: FAN, ac-anti ECA, facteur rhumatoide, C 3 C 4, recherche cryoglobulinémie/cryofibrinogène + Capillaroscopie Bilan de thrombophilie : • dont recherche de SAPL: ac anti cardiolipine, ac anti. B 2 GP 1, acc Lupique, • Protéine C et S, mutation du facteur V et facteur II • homocystéinémie + Recherche mutation sur la MTHFR Sd myéloprolifératif: Numération, Mutation JAK 2 Recherche d’embolie: ETT/ETO, Holter-ECG Bilan vasculaire: artériographie Bilan néoplasique: scanner TAP, mammographie +/- TEP scanner

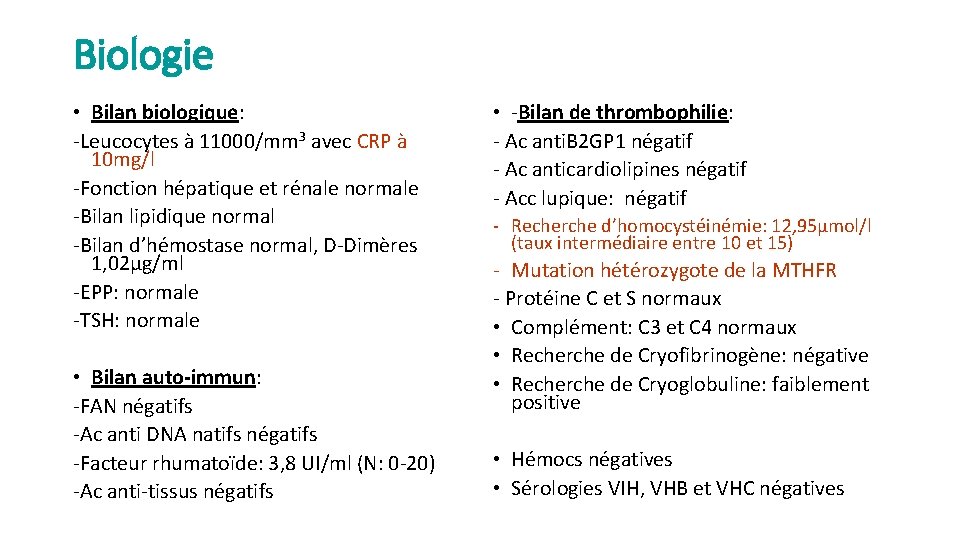
Biologie • Bilan biologique: -Leucocytes à 11000/mm 3 avec CRP à 10 mg/l -Fonction hépatique et rénale normale -Bilan lipidique normal -Bilan d’hémostase normal, D-Dimères 1, 02µg/ml -EPP: normale -TSH: normale • Bilan auto-immun: -FAN négatifs -Ac anti DNA natifs négatifs -Facteur rhumatoïde: 3, 8 UI/ml (N: 0 -20) -Ac anti-tissus négatifs • -Bilan de thrombophilie: - Ac anti. B 2 GP 1 négatif - Ac anticardiolipines négatif - Acc lupique: négatif - Recherche d’homocystéinémie: 12, 95µmol/l (taux intermédiaire entre 10 et 15) - Mutation hétérozygote de la MTHFR - Protéine C et S normaux • Complément: C 3 et C 4 normaux • Recherche de Cryofibrinogène: négative • Recherche de Cryoglobuline: faiblement positive • Hémocs négatives • Sérologies VIH, VHB et VHC négatives

Examens complémentaires: • Capillaroscopie: normale, sans mégacapillaires ni anomalie morphologique des capillaires • ETT/ETO: Bonne fonction cardiaque, pas de signe d’endocardite • Holter ECG: pas de troubles du rythme, ou de signe de cardiopathie emboligène • Scanner TAP: sans anomalie particulière ni signe de néoplasie. • Mammographie: ACR 2 bilatéral

Angio-scanner de l’aorte des membres supérieurs: Défaut d’opacification distale de l’artère interosseuse et de l’artère cubitale du poignet droit, sans signe de thrombose

Prise en charge : • Poursuite du traitement anti-agrégant (Kardegic 75 mg/j) • Sous SPECIAFOLDINE 5 mg • Après discussion avec Dr Warzocha : administration d’ILOMEDINE (analogue de la prostacycline) en IVSE pendant 5 jours à visée vasodilatatrice. • Relai per os par REVATIO 20 mg x 3 (inhibiteur de la phosphodiéstérase) Þ Effet modéré sur la cyanose, mais effet antalgique • Retour à domicile de la patiente sans diagnostic formel, avec pour consigne de se protéger du froid, de changer son mode de contraception, et d’entreprendre un sevrage tabagique.

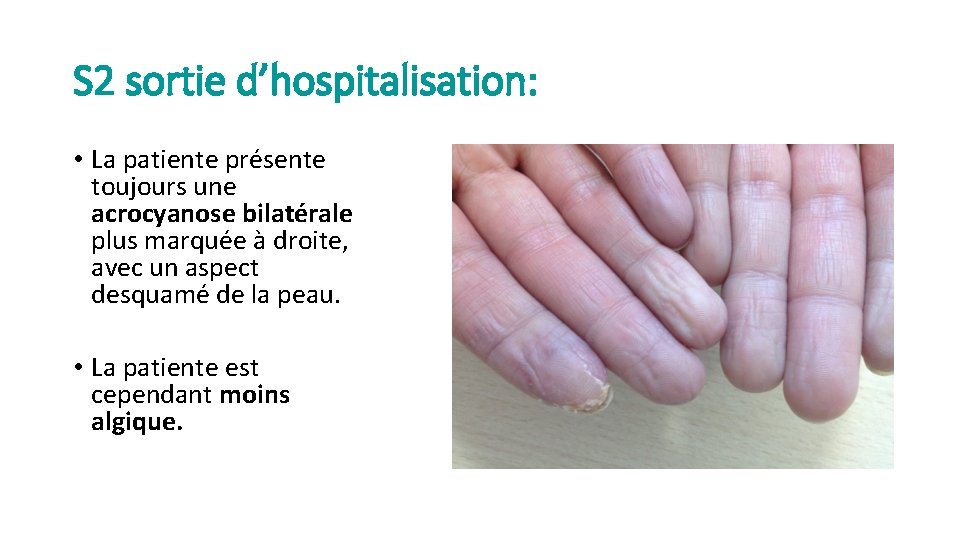
S 2 sortie d’hospitalisation: • La patiente présente toujours une acrocyanose bilatérale plus marquée à droite, avec un aspect desquamé de la peau. • La patiente est cependant moins algique.

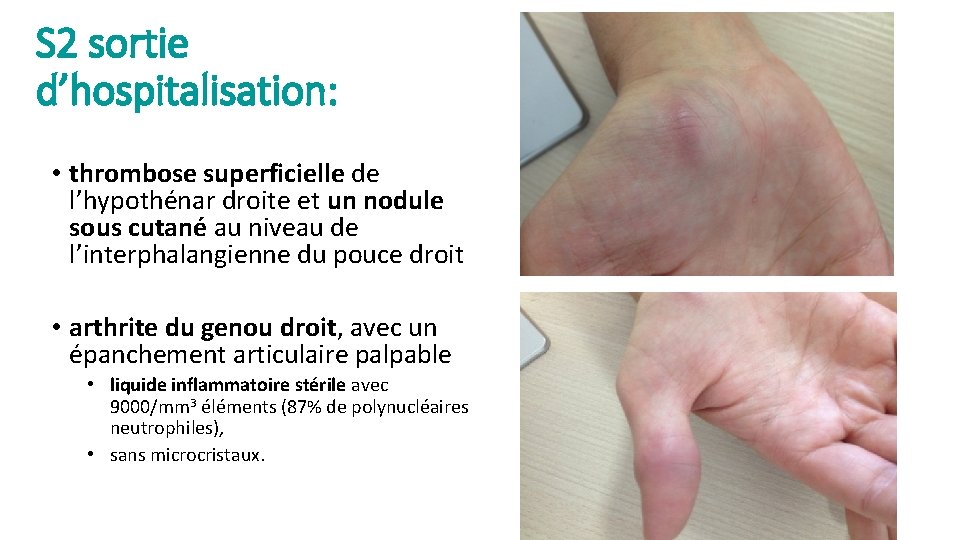
S 2 sortie d’hospitalisation: • thrombose superficielle de l’hypothénar droite et un nodule sous cutané au niveau de l’interphalangienne du pouce droit • arthrite du genou droit, avec un épanchement articulaire palpable • liquide inflammatoire stérile avec 9000/mm 3 éléments (87% de polynucléaires neutrophiles), • sans microcristaux.

Diagnostic?

Diagnostic de maladie de BUERGER ! • Terrain atypique pour cette maladie, même si intoxication tabagique modérée • Thrombophlébite superficielle assez pathognomonique • Ainsi que l’association à un rhumatisme palindromique • Elimination des autres causes => Mise sous corticothérapie orale 20 mg, à doses décroissantes => Poursuite supplémentation en acide folique, REVATIO et Kardegic => On insiste sur le sevrage tabagique. Vapoteuse sans nicotine?

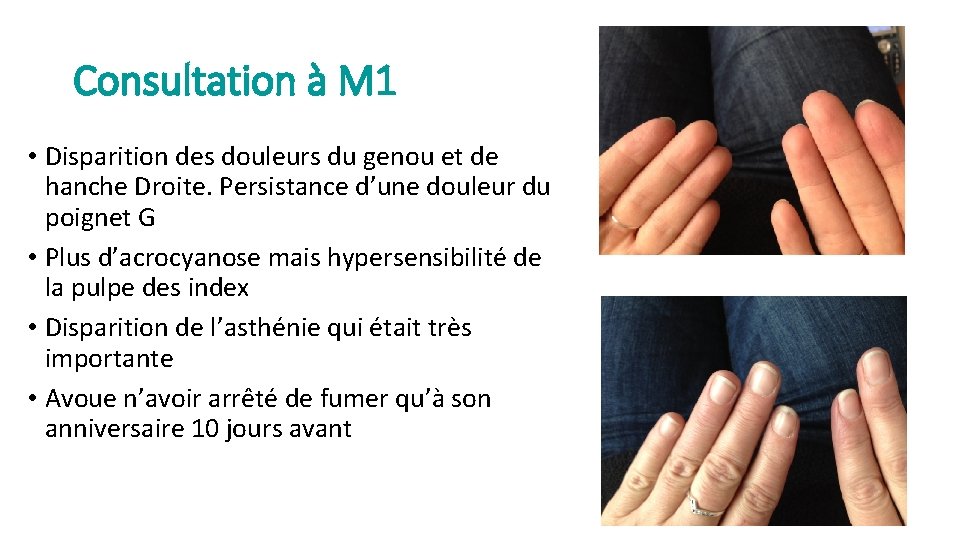
Consultation à M 1 • Disparition des douleurs du genou et de hanche Droite. Persistance d’une douleur du poignet G • Plus d’acrocyanose mais hypersensibilité de la pulpe des index • Disparition de l’asthénie qui était très importante • Avoue n’avoir arrêté de fumer qu’à son anniversaire 10 jours avant

Brefs rappels

S’orienter devant un acrosyndrome • Définition: trouble vasomoteur d’expression clinique distale pouvant donner de nombreux signes fonctionnels (douleur, paresthésies, sensation de froid ou de chaleur) et des troubles trophiques (ulcérations). • Selon l’interrogatoire et la clinique orientation vers des étiologies vasculaires, rhumatologiques ou neurologiques.

Acrosyndrome vasculaire Paroxystique Permanent • Au froid: phénomène de Raynaud - Maladie de Raynaud - Raynaud secondaire: bilatéral (connectivites), unilatéral (artériopathies) • Test d’Allen pathologique +/- signes d’ischémie digitale: - artériopathies (Buerger, sd du marteau) - emboles - sd paranéoplasique • Au chaud: Erythromélalgie - Primitive : formes familiales - Secondaire: iatrogénie et syndromes myéloprolifératifs • Test d’Allen normal: - Acrocyanose - Engelure - Achrocholose

Phénomène de Raynaud • 5% de prévalence en France, prépondérance féminine nette. • Interruption brusque et transitoire du flux artériel digital des mains+/pieds lors d’une exposition au froid. • 3 Phases: * Phase syncopale: blanchiment des doigts au froid (facteurs aggravants: iatrogénie BB-, bléomycine, antimigraineux) * +/- phase cyanique si désaturation de sans au niveau local * +/- phase hyperhémique réactionnelle • Primitif débutant avant 30 ans, caractère familial, dihydrose et engelures associées, bilatéral, sans ulcérations. • Secondaire: connectivite type sclérodermie ou artériopathie. Unilatéral, Allen pathologique, âge tardif, troubles trophiques, signes systémiques. Bilan minimal: capillaroscopie, recherche d’anticorps anti-nucléaires si apparition tardive

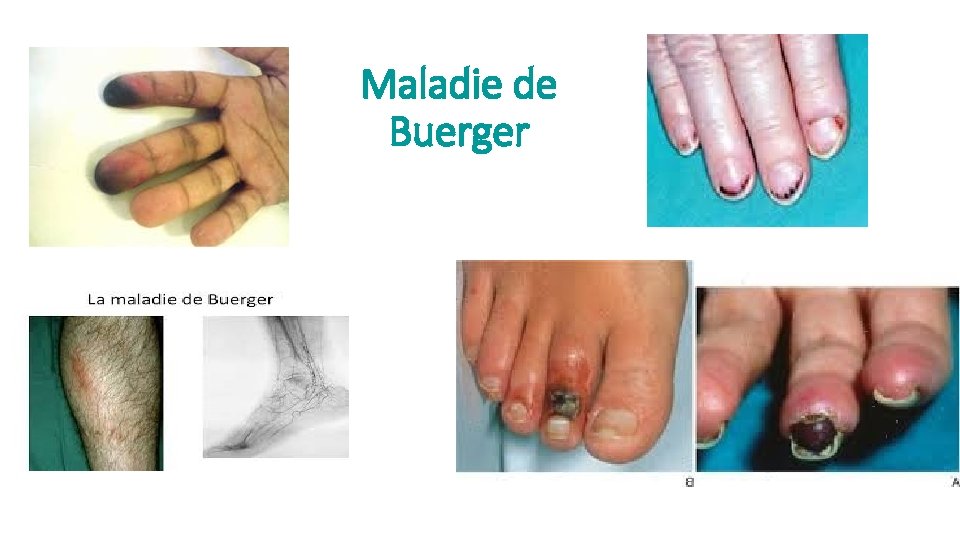
La maladie de BUERGER Définition: thromboangéite oblitérante ou vascularite des artères de petit calibre et des veines superficielles des membres. • Terrain: Homme de moins de 40 ans, intoxication tabagique intense. • Epidémiologie: Prévalence plus importante en Europe de l’est, au moyen orient et en Asie. Augmentation de la prévalence féminine (majoration de la consommation de tabac). Premiers signes avant l’âge de 40 ans mais retard diagnostic fréquent. • Physiopathologie: action vasomotrice du tabac, déficit de relaxation du lit artériel liée à une anomalie des mécanismes de vasodilatation de l’endothélium

Signes cliniques: • Ischémie des extrémités: Manifestations ischémiques prédominantes sur les membres inférieurs inaugurales (claudication de la plante des pieds, allant jusqu’à la nécrose voire la gangrène distale). Ischémie des membres supérieurs: 50% des patients, test d’Allen positif, phénomène de Raynaud atypique, signe unilatéraux, troubles trophiques… • Thrombophlébites superficielles: 40 à 60% des cas, migratrices, récidivantes sous forme de nodosités sous cutanées, formes profondes inhabituelles. • Manifestations articulaires: Pouvant précéder les signes vasculaires jusqu’à 10 ans avant en phase préocclusive, 12% des patients. Rhumatisme intermittent fugace, migrateur (rhumatisme palindromique), des grosses articulations avec signes inflammatoires locaux.

Signes cliniques plus rares • Manifestations systémiques: rares, doivent faire reconsidérer le diagnostic. • Atteinte cérébrale: exceptionnelle. Infarctus cérébraux de l’artère sylvienne ou cérébrale postérieure. • Atteintestinale: rares, ischémie digestive (douleurs abdominales, diarrhée, méléna, amaigrissement) • Cas d’atteinte coronaire, pulmonaire et rénale peu rapportés

Maladie de Buerger

Examens complémentaires: • L’objectif est d’éliminer les diagnostics différentiels. • Recher des éléments indirects via l’artériographie: -pas de signe pathognomonique -parois artérielles lisses non athéromateuses -occlusion brutale sans reprise du lit d’aval (aux MS: atteintes des artères radiale et ulnaire, aux MI : lésions sous poplitées) -aspect tortueux des vaisseaux collatéraux • Aucun examen biologique spécifique. • Absence de syndrome inflammatoire. • Négativité du bilan auto-immun: FR, FAN, ANCA, ac-anti Scl 70, cryoglobuminémie/cryofibrinogène. • Bilan de thrombophilie négatif.

Critères diagnostiques de Mozes revus:

Pronostic et évolution : • Evolution par poussées rythmées par l’intoxication tabagique. • Durée de vie semblable à la population générale. • Pronostic fonctionnel en jeu avec risque d’amputation. • Risque d’amputation lié à la poursuite du tabagisme. • Etudes montrant évolutivité de la maladie avec poursuite du tabac. 5% des patients avec maladie active à l’arrêt de la consommation tabagique.

Traitement: Pas de traitement curatif Arrêt du tabac Soins locaux: protection contre le froid, soins des lésions ulcérées. Antiagrégants: efficacité non prouvée Inhibiteurs calciques: efficacité non prouvée Dérivés de la prostacycline: Etude contre placebo de perfusion d’Iloprost pendant 28 jours avec cicatrisation des trouble trophiques et antalgie efficace. • Traitement chirurgical: gestes de revascularisation inutiles car vaisseaux de petit calibres, sympathectomie, amputation en dernier recours • • •

Etudes/validation des traitements • Pharmalogical treatment for Buerger disease (Review). Cacione DG, Macedo CR, Baptista-Silva JCC. Cochrane Database of Systématic Reviews 2016. • 5 études randomisées contrôlées, avec au total 602 participants, traitements administrés sur 4 semaines • Comparaisons: Analogue de la prostacycline vs placebo, aspirine, analogue de la prostaglandine, acide folique versus placebo • Résultats: -Niveau de preuve faible: une des études suggère que l’Iloprost IV sur 28 j est supérieur à l’aspirine orale pour cicatriser les ulcères et d’atténuer les douleurs, sans différence sur le taux d’amputation -Niveau de preuve faible: 2 études suggèrent la non infériorité des analogues de la prostacycline par rapport aux analogues de la prostaglandine dans la guérison des ulcères et de l’antalgie. - Niveau de preuve très faible: pas de différence entre un placebo et iloprost oral dans la guérison des ulcères et antalgie à 8 semaines et 6 mois - Niveau de preuve très faible: pas de différence entre un placebo et supplémentation en acide folique chez les patient avec TAO et hyperhomocystéinémie => Faible niveau de preuve lié aux fiable nombre d’études et de participants, de la grande variété des formes/gravité chez les participants, du manque de recueil d’information sur l’exposition au tabac

Terrain atypique de femme jeune avec atteinte rhumato : • Inflammatory joint disease and severe ischemia of the extremies revealing thromboangiitis obliterans in a female. S. Steib-Furno, L. Bensoussan, Joint Bone spine 72(2005) 69 -72 • Femme de 42 ans, rhumatismes inflammatoires multiples, phénomène de Raynaud, hémorragies en flammèche sous ungéales, bilan inflammatoire et auto-immun négatif. Plusieurs poussées attribuées rétrospectivement à la majoration de la consommation de tabac. • Evolution sur 10 ans, avec de multiples traitement: cyclosporine, cyclophophamide, ilomédine • Persistance de l’acrosyndrome: artériographie montrant des thromboses des terminaisons des artères radiales et ulnaires, ainsi que des artères tibiales antérieures • Traitement par corticothérapie, azathiopyrine, et ilomédine sur 28 jours

En conclusion: Maladie de Buerger • thromboangéite oblitérante ou vascularite des artères de petit calibre et des veines superficielles des membres. • Rare mais grave, pronostic fonctionnel engagé • Plutôt homme jeune, gros fumeur, atteinte membres inférieurs • Diagnostic d’élimination • Signes évocateurs: acrocyanose/nécrose des extrémités, rhumatisme palindromique, thromboses veineuses superficielles parfois à type de nodules souscutanés • Traitement: ARRET DU TABAC indispensable, traitements peu validés, antiagrégants, analogues de la prostacycline

Merci de votre attention!!

Références: • Diagnostic des acrosyndromes vasculaires P. Senet Service de Dermatologie à Tenon, 0151 -9638/Elsevier Masson SAS. • Acrosyndromes. Ischémies digitales: Diagnostics difficiles en médecine interne. 3 édition. Maloine. • Maladie de BUERGER: J. Reny, K. Champion; Maladie de Buerger; Maladie rares des vaisseaux; Sang thromboses vaisseaux n° 7; 14: 430 -4354 • Thromboangiitis obliterans or Buerger’s disease challenges for the rhumatologist X. Puechal, J. -N Fiessinger: Rheumatology 2006