A napfny hatsai a brn Melanoma Brrk Dr

A napfény hatásai a bőrön Melanoma- Bőrrák Dr. Emri Gabriella DE OEC Bőrklinika


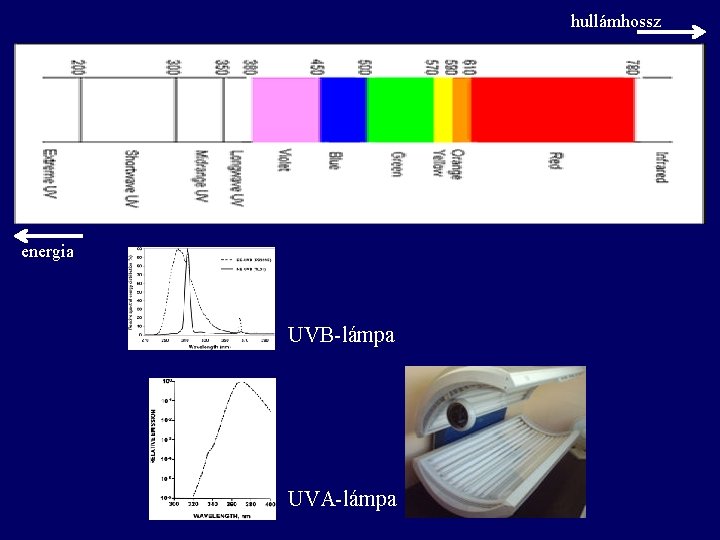
hullámhossz energia UVB-lámpa UVA-lámpa

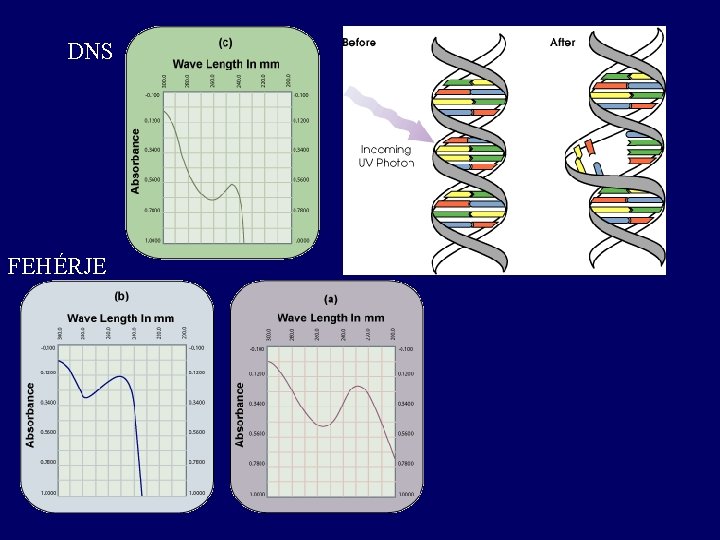
DNS FEHÉRJE
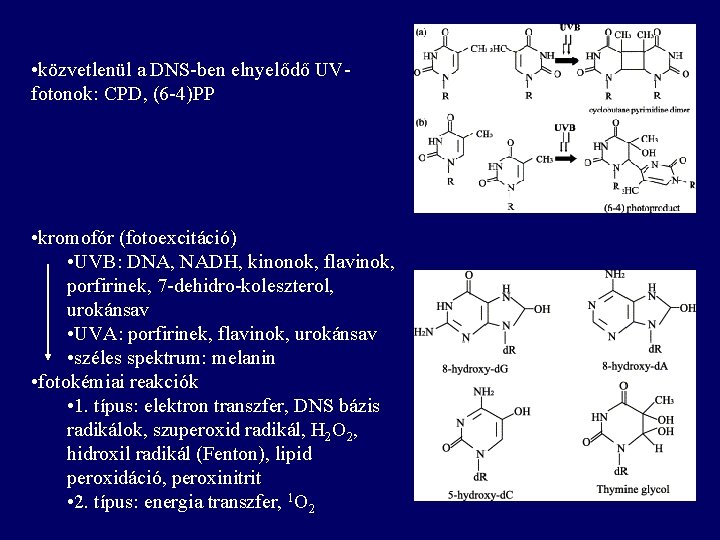
• közvetlenül a DNS-ben elnyelődő UVfotonok: CPD, (6 -4)PP • kromofór (fotoexcitáció) • UVB: DNA, NADH, kinonok, flavinok, porfirinek, 7 -dehidro-koleszterol, urokánsav • UVA: porfirinek, flavinok, urokánsav • széles spektrum: melanin • fotokémiai reakciók • 1. típus: elektron transzfer, DNS bázis radikálok, szuperoxid radikál, H 2 O 2, hidroxil radikál (Fenton), lipid peroxidáció, peroxinitrit • 2. típus: energia transzfer, 1 O 2
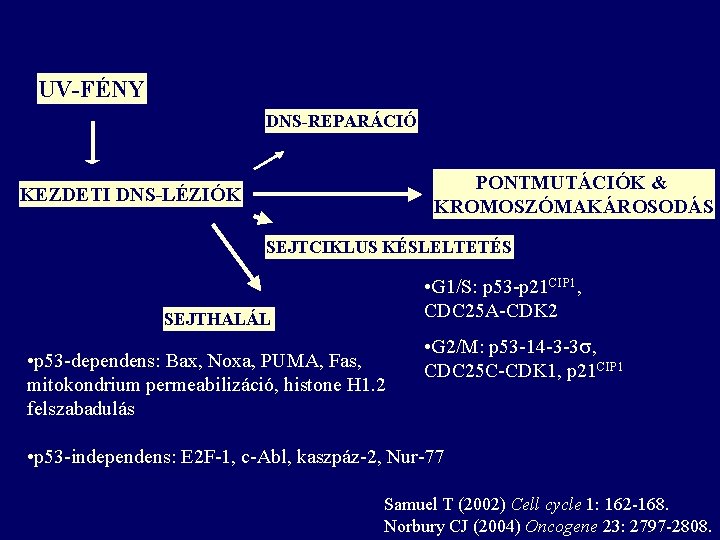
UV-FÉNY DNS-REPARÁCIÓ PONTMUTÁCIÓK & KROMOSZÓMAKÁROSODÁS KEZDETI DNS-LÉZIÓK SEJTCIKLUS KÉSLELTETÉS • G 1/S: p 53 -p 21 CIP 1, CDC 25 A-CDK 2 SEJTHALÁL • p 53 -dependens: Bax, Noxa, PUMA, Fas, mitokondrium permeabilizáció, histone H 1. 2 felszabadulás • G 2/M: p 53 -14 -3 -3 , CDC 25 C-CDK 1, p 21 CIP 1 • p 53 -independens: E 2 F-1, c-Abl, kaszpáz-2, Nur-77 Samuel T (2002) Cell cycle 1: 162 -168. Norbury CJ (2004) Oncogene 23: 2797 -2808.
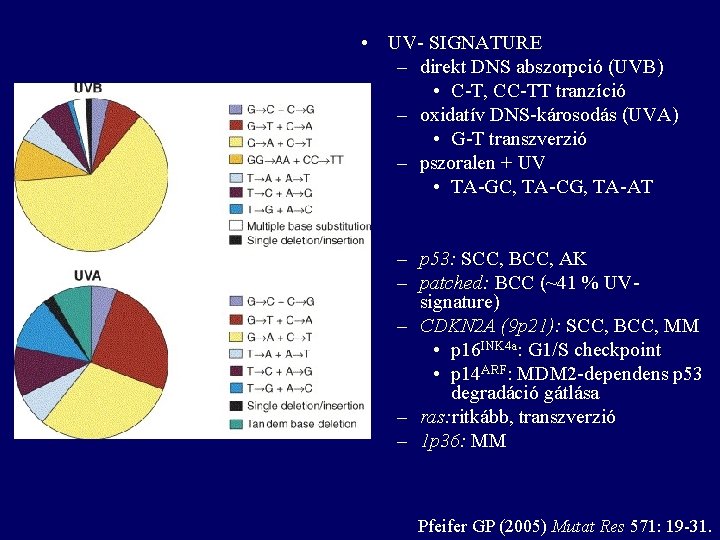
• UV- SIGNATURE – direkt DNS abszorpció (UVB) • C-T, CC-TT tranzíció – oxidatív DNS-károsodás (UVA) • G-T transzverzió – pszoralen + UV • TA-GC, TA-CG, TA-AT – p 53: SCC, BCC, AK – patched: BCC (~41 % UVsignature) – CDKN 2 A (9 p 21): SCC, BCC, MM • p 16 INK 4 a: G 1/S checkpoint • p 14 ARF: MDM 2 -dependens p 53 degradáció gátlása – ras: ritkább, transzverzió – 1 p 36: MM Pfeifer GP (2005) Mutat Res 571: 19 -31.
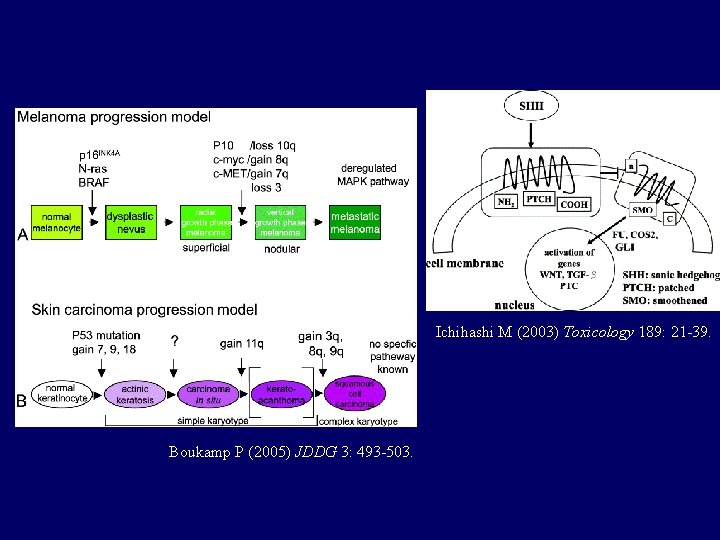
Ichihashi M (2003) Toxicology 189: 21 -39. Boukamp P (2005) JDDG 3: 493 -503.
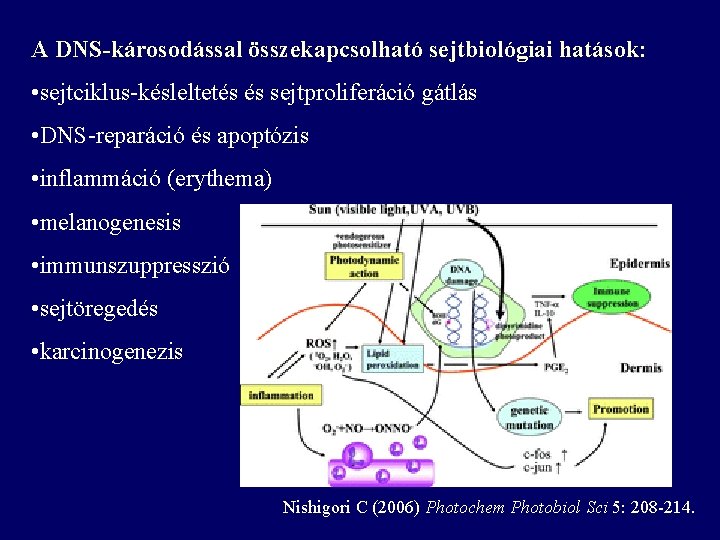
A DNS-károsodással összekapcsolható sejtbiológiai hatások: • sejtciklus-késleltetés és sejtproliferáció gátlás • DNS-reparáció és apoptózis • inflammáció (erythema) • melanogenesis • immunszuppresszió • sejtöregedés • karcinogenezis Nishigori C (2006) Photochem Photobiol Sci 5: 208 -214.


Fényterápia

A terápiás alkalmazás előzménye • • • vitiligo kezelése Ammi maius extractummal és napfénnyel már az ókorban 1801. az UV-sugárzás felfedezése 1900. Finsen, az UV-sugárzás biológiai hatásainak vizsgálata elkezdődik 1902. tbc kezelése elkezdődik UV-sugárzással 1923. Alderson: a psoriasis UV-fénnyel kezelhető 1925. Goeckermann, kátrány és UV psoriasisban effektív lehet 1948. El Mofty, PUVA vitiligoban alkalmazható 1970 -es évek: teljes test PUVA-kezelés psoriasisban 1981. Parrish és Jaenicke: a fényterápia akciós spektruma psoriasisban nem esik egybe az eritémakeltéssel • 1984. Fisher: 313 nm UVB suberythematogen dózisa tünetmentesíti a psoriasist • 1984. Philips TL-01 311 nm narrow band UVB-lámpa

CELLULÁRIS CÉLPONTOK • Célsejtek: keratinocyták, melanocyták, Langerhans sejtek, másodlagosan: makrofágok, neutrophil sejtek, hízósejtek • Immunmodulációs hatások - szolubilis mediátorok termelődésén keresztül (IL-4, IL-10; IL-1 , IL-6, IL-8, PGE 2, IL-18, TNF ) - sejtfelszíni receptorok kifejeződésén keresztül (ICAM-1, B 7, IL-1 R, TNFR, EGFR) -apoptózis indukció (lymphocyták) • Sejtproliferáció gátlás

Klinikai alkalmazás • • • psoriasis, palmoplantaris pustulosis atopiás dermatitis CTCL (Mycosis fungoides Ia, Ib, Sezary-sy. ) lichen ruber planus pityriasis lichenoides pityriasis rubra pilaris urticaria pigmentosa cutaneous Gv. HD granuloma annulare alopecia areata vitiligo fotodermatosisok

UVB 311 nm fényterápia • jellemzők: – UV-lámpa – kezdő dózis (~70% MED) – kezelés gyakoriság (3 -5 x/hét, ~20 a tünetmentességig) – dózisnövekedés (~20%) – kumulatív dózis • indukció – fenntartó terápia • helyi kezeléssel kombinációban – kortikoszteroid, calcipotriol, retinoidok, emolliens – Goeckerman: kátrány és UVB – Ingram: Dithranol és UVB

Bőrtípusok

PUVA • pszoralenek és UVA (320 -400 nm) • 2 -3 x hetente • hányinger, viszketés, égő érzés • hosszútávon nő a bőrdaganat és a szürkehályog rizikója (fényvédő szemüveg szükséges) • 12 éves kor alatt, terhességben, szívbetegségben, magas vérnyomás, májbetegség esetén, korábbi arzén expozíció, ionizáló sugárzás kezelés esetében, fényérzékenység esetén (fényallergia, porphyria, LE, XP, albinismus), bőrdaganat előfordulása esetén, pszoralen allergia esetén kontraindikált • fenotiazinok, bakteriosztatikus szappanok, szulfonamidok, tetraciklinek, tiazidok, parfümök használata nem javasolt (fényérzékenyítők)
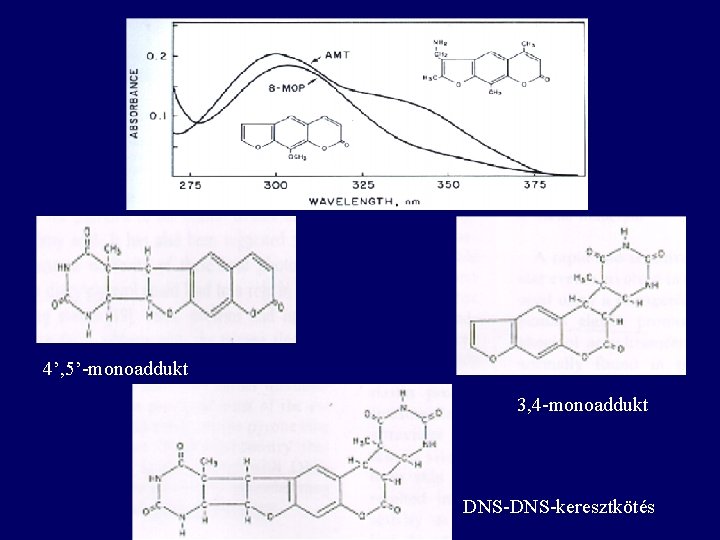
4’, 5’-monoaddukt 3, 4 -monoaddukt DNS-keresztkötés

Terápiás mód • konvencionális PUVA (per os 8 -MOP (75 -120 perccel kezelés előtt) + UVA) • lokális PUVA (8 -MOP vagy TMP fürdő vagy krém (15 perccel előbb + UVA) • kombinációk Re-PUVA (retinoidok + PUVA) UVB + PUVA • extrakorporeális photopheresis

MELLÉKHATÁSOK Akut: - erythema, pruritus, fájdalom, bullák - hányinger - fejfájás, szédülés, profúz verejtékezés - herpes labialis, photokeratitis, polymorph fényexanthema Krónikus: - photoageing (fokozott bőröregedés) - cataracta, lencsehomályok - keratosisok, lentigok - photocarcinogenesis (bőrtumorok) (pontmutációk, kromoszóma mutációk, immunszuppresszió)

Balneofototerápia • Holt-tenger: – 1200 lábbal a tengerszint alatt – >300 napos nap/év – hosszú napozási idő lehetőség napégés nélkül – nagy só (33%)- és ásványi anyagkoncentráció a vízben, bromine a levegőben – 2 x 30 perc fürdőzés naponta, fokozatosan növelt napozás max. 3 -6 óráig, 2 -4 hetes ott tartózkodás – Ízületi panaszok esetén iszap, kénes fürdő is • Balneofototerápia ennek mintájára

Egyéb lehetőségek – UVA 1 -fototerápia • atópiás dermatitis • fotodeszenzibilizáció – Xe. Cl laser (308 nm) • psoriasis

Szolárium – – – UVA-sugárzás egységnyi idő alatt nagyobb UV-sugárzás a természeteshez képest nem ellenőrzött teljesítmény, lámpa elöregedés jelentősen hozzájárul a photoageing-hez szerepe nem kizárható a fotokarcinogenezisben – fényterápiaként: • csak ha nincs más lehetőség • I és II bőrtípus esetén nem ajánlott • gyógyszerek, gyógynövények szenzibilizálhatnak • nehezebb követni a csövek cseréjét, a dózis sokat módosulhat esetről esetre
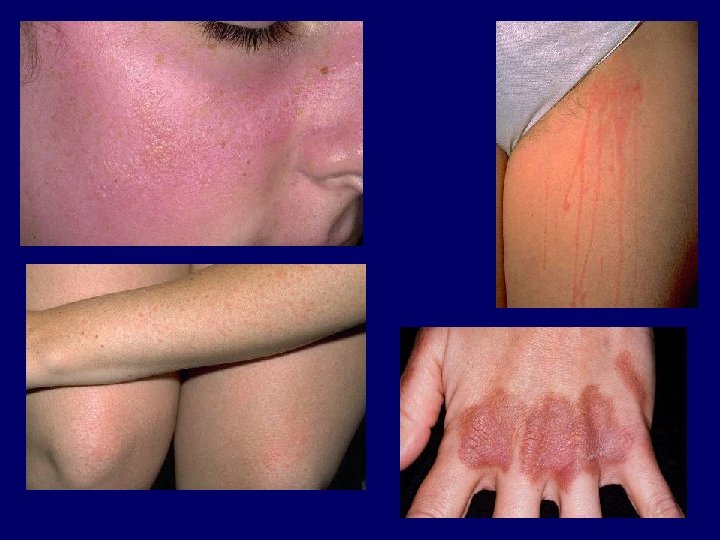
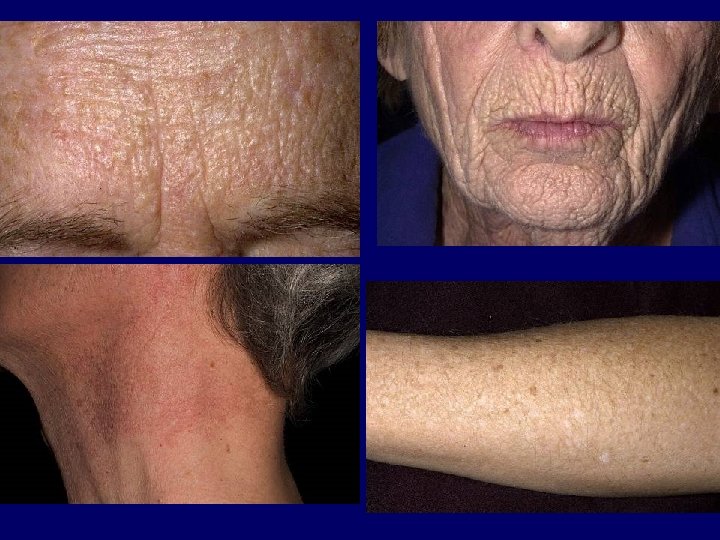
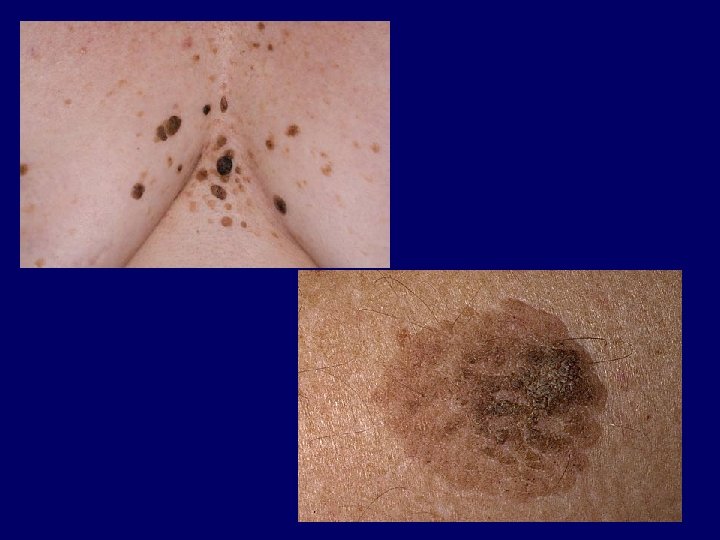

Ellenjavallatok • Abszolút – XP, SLE, fény-indukált epilepszia, többszörös bőrdaganat • Relatív – fényérzékeny betegség, immunszuppresszió, dysplasticus naevus szindróma, bőrdaganat az előzményben, korábbi arzén vagy ionizáló sugárzás kezelés, gyermekkor, megbízhatatlanság

Fotoaggravált kórképek

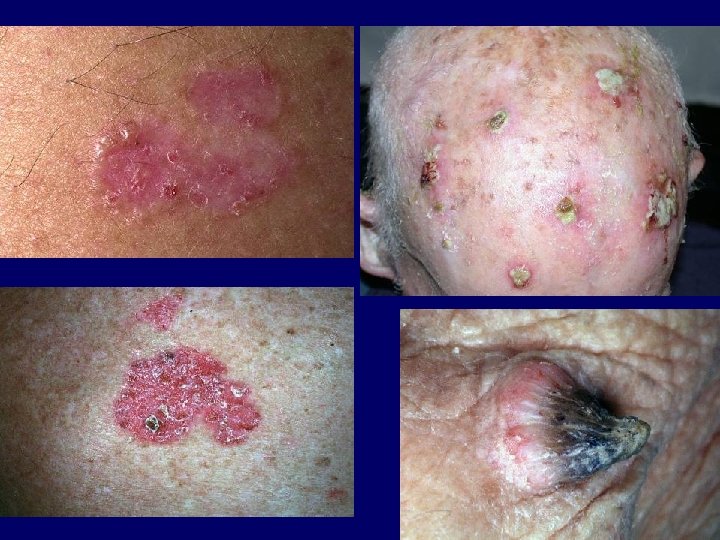
Fotoaggravált kórképek • autoimmun betegségek: lupus erythematosus, dermatomyositis, pemphigus, bullosus pemphigoid, dermatitis herpetiformis • Morbus Darier, Morbus Hailey-Hailey • disseminált superficialis actinicus porokeratosis • lichen planus actinicus • verruca plana, virusos exanthemák • herpes simplex, erythema exsudativum multiforme • rosacea, seborrhoeás ekzema, perioralis dermatitis • fotoszenzitív psoriasis • fotoszenzitív atopiás dermatitis • lymphocytosis cutis Jessner-Kanof • CTCL • pellagra • mucinosisok
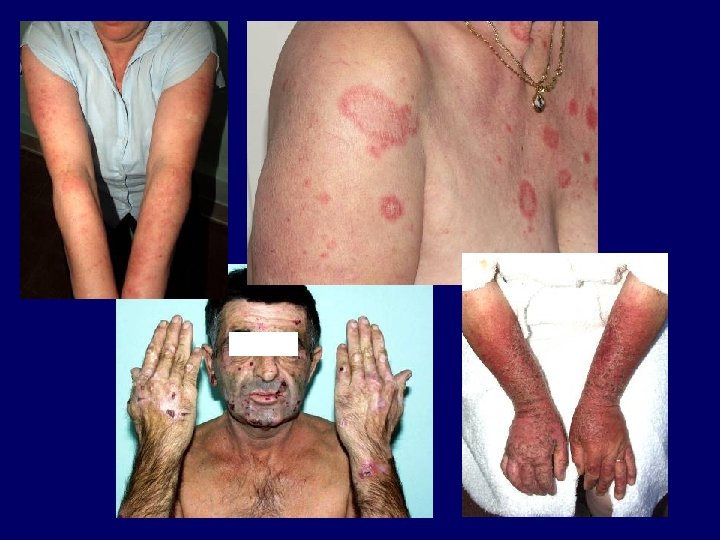
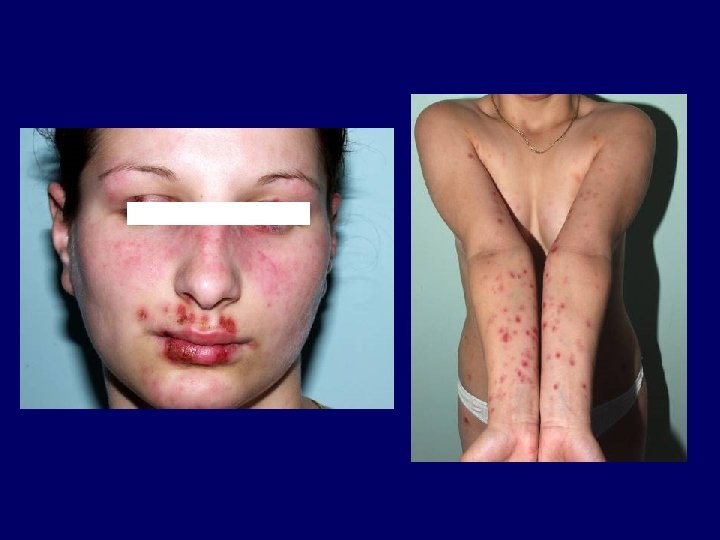
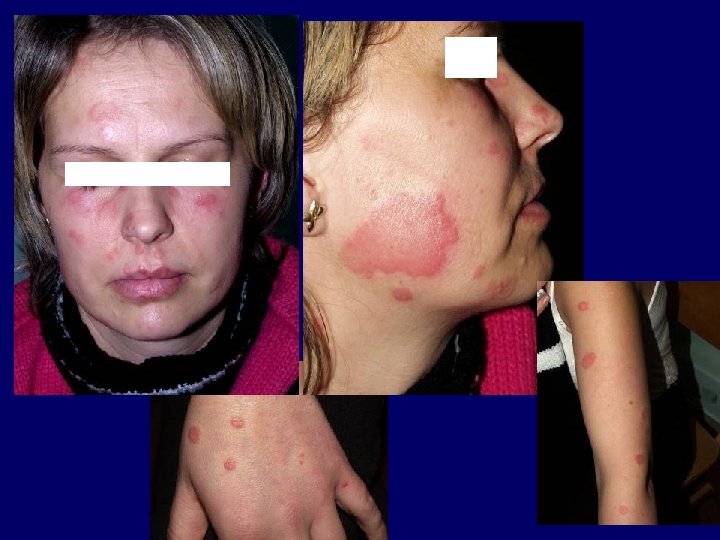
Autoimmun kórképek I. • Lupus erythematosus Kuhn, A. , Lehmann, P. , Ruzicka, T. (2003) Photodermatol. Photoimmunol. Photomed 19: 51.
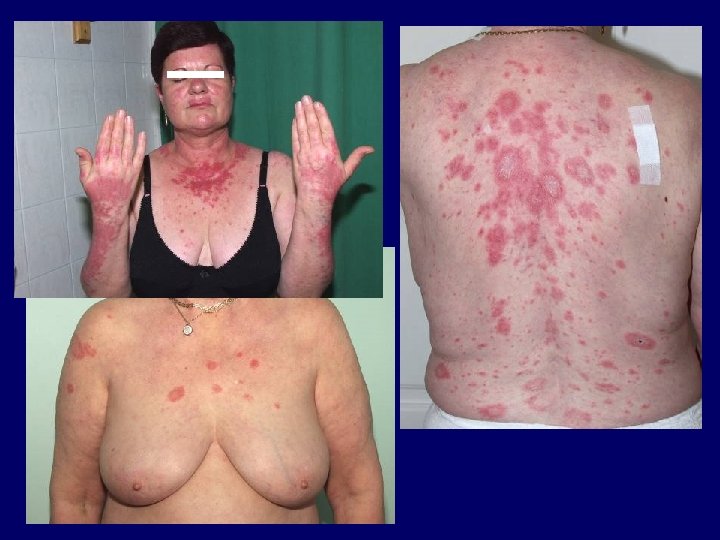
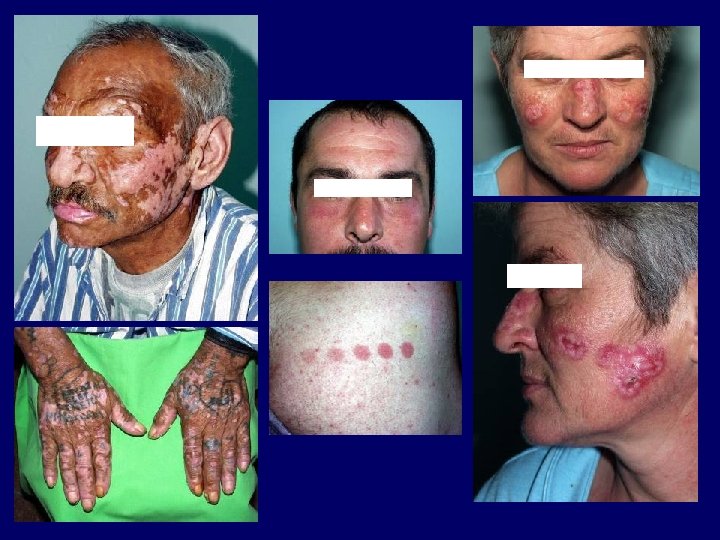
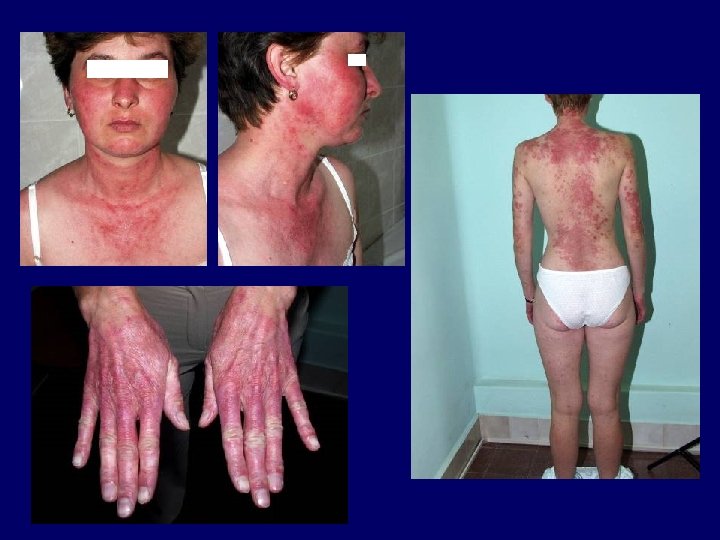

Fotoszenzitivitás és lupus erythematosus • az UV-fény által indukált apoptózis nagyobb arányú, illetve az apoptotikus sejtek eltávolítása csökkent • az UV-fény által károsított DNS ellen autoantitestek termelődnek • Lupus autoantigének (Ro, riboszómák, calreticulin, foszfolipid komplexek) transzlokálódnak a sejtfelszínre, illetve strukturálisan módosulnak az UV-fény hatására • az UV-fény hatására TNF-alfa, PG, IL-10, IL-12, Fas. L, ICAM-1 expresszió • gyógyszer-UV-fény indukálta szöveti károsodás • génpolimorfizmusok lehetséges szerepe (citokinek, citokinreceptorok, Ro/SS-A, adhéziós molekulák, DNS-reparáció, apoptózis kaszkád)

Fotoszenzitivitás és lupus erythematosus • ENA 67 vs 14%, ds. DNA 64% vs 9%, DIF 58% vs 27 % a fotoszenzitív vs nem fotoszenzitív SLE esetén • fotoszenzibilizáló gyógyszerek is lehetnek az anamnesisben (diuretikumok, neuroleptikumok, tetracyclinek) • más fotoszenzitív dermatózisok együttes fennállása is lehetséges (PFE, SU, EPP, PCT) • fotoprovokáció: – – széles akciós spektrum, normál MED, késleltetett fotoprovokáció 100 J/cm 2 UVA vagy 1. 5 MED UVB 3 egymást követő napon leolvasás: 24 h, 48 h, 72 h, 3 hét bőrtünet 48 -96 h (24 h-3 hét) múltán jelentkezik, 1 -3 hétig fennáll még, néhány esetben több hónapig – esetenként hypopigmentáció formájában provokálódik (SCLE)
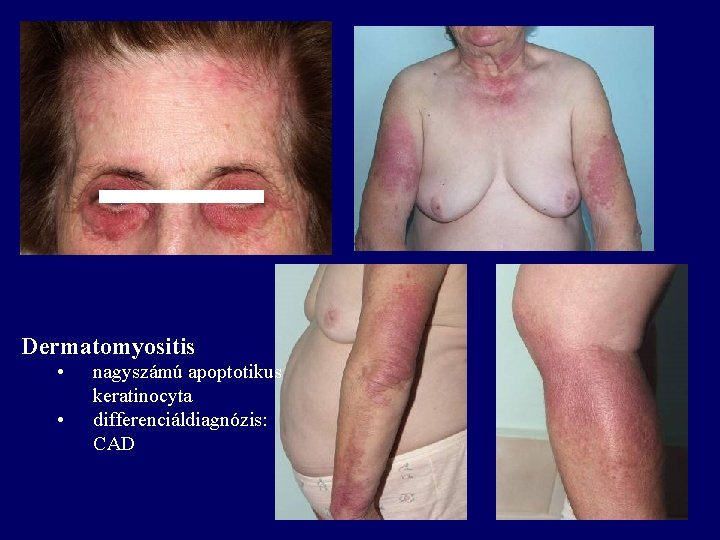
Dermatomyositis • • nagyszámú apoptotikus keratinocyta differenciáldiagnózis: CAD

Autoimmun kórképek II. • Pemphigus csoport – pemphigus foliaceus • növekszik az autoantitestek kötődése az epidermishez • fokozódik a Neu sejt beáramlás az epidermisbe • az UV-indukált citokinek (IL-1, TNFalfa, IL-8, GMCSF) gyulladást, az autoantigének fokozott felszínre kerülését eredményezik, hozzájárulnak a Neu akkumulációhoz • intracelluláris szignalizációs útvonalak módosításával a kötődő autoantitestek acantholyticus hatása manifesztálódik – endémiás pemphigus foliaceus (fogo selvagem) – pemphigus erythematosus/seborrhoicus – pemphigus vulgaris • Ig. G és C 3 kötődés intraepidermálisan intercellulárisan • Bullosus pemphigoid – nagyon ritkán csak az exponált területen
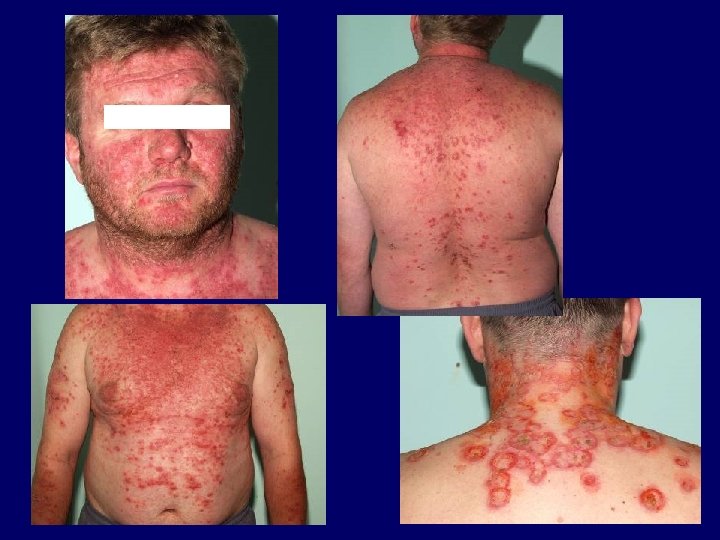
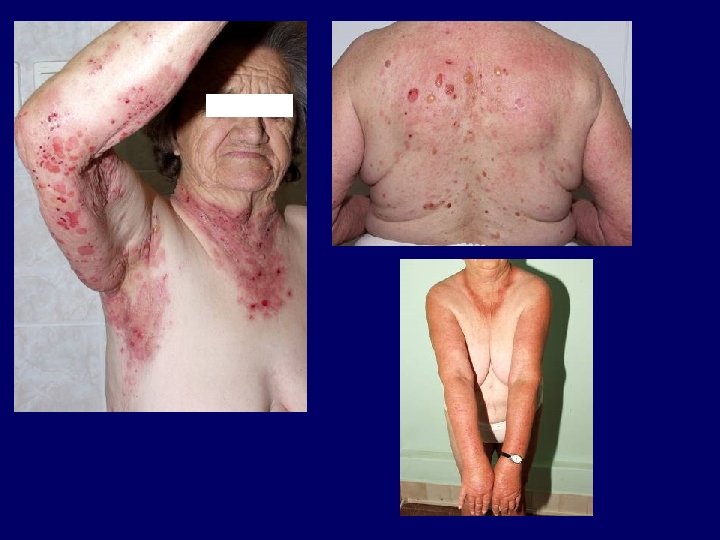
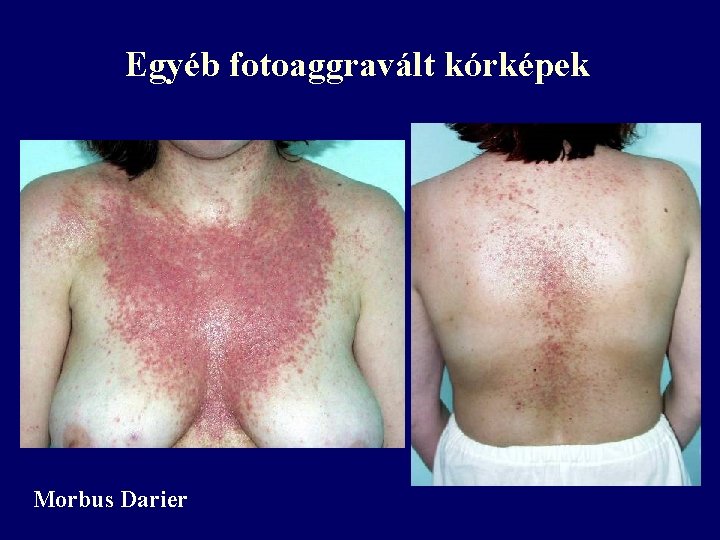
Egyéb fotoaggravált kórképek Morbus Darier
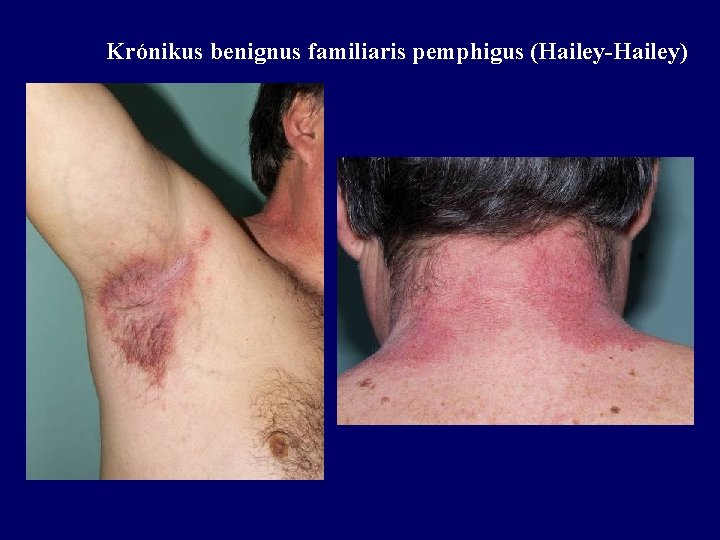
Krónikus benignus familiaris pemphigus (Hailey-Hailey)
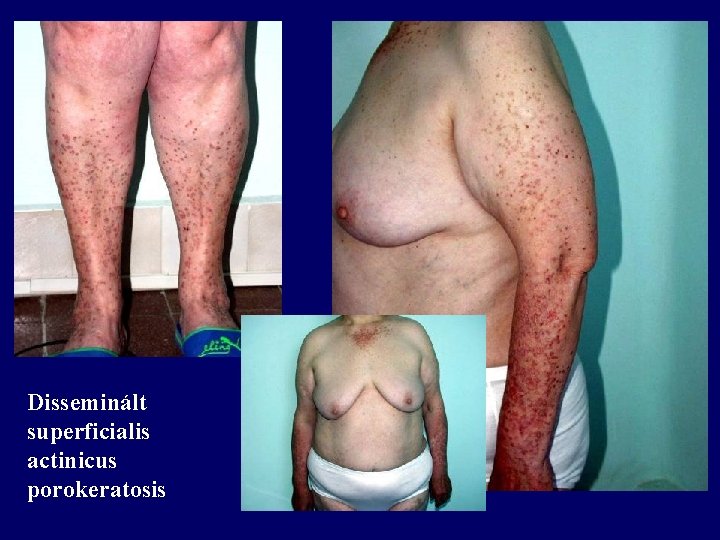
Disseminált superficialis actinicus porokeratosis
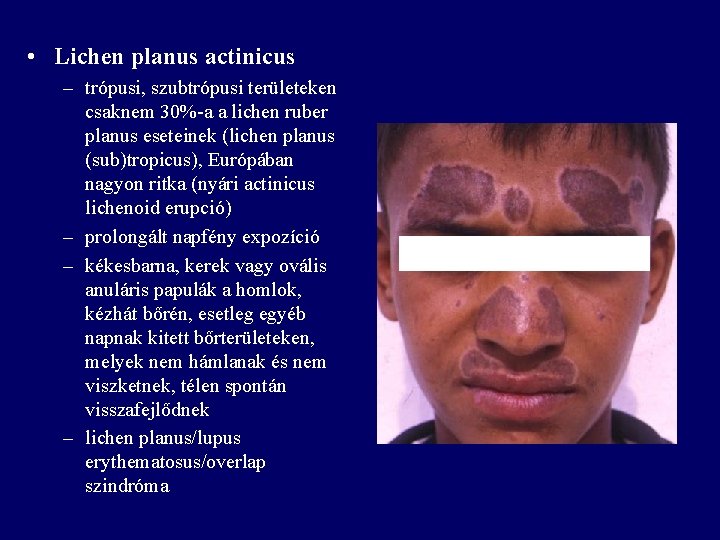
• Lichen planus actinicus – trópusi, szubtrópusi területeken csaknem 30%-a a lichen ruber planus eseteinek (lichen planus (sub)tropicus), Európában nagyon ritka (nyári actinicus lichenoid erupció) – prolongált napfény expozíció – kékesbarna, kerek vagy ovális anuláris papulák a homlok, kézhát bőrén, esetleg egyéb napnak kitett bőrterületeken, melyek nem hámlanak és nem viszketnek, télen spontán visszafejlődnek – lichen planus/lupus erythematosus/overlap szindróma

• Herpes simplex – Fokozott lokalizált kapilláris permeabilitás? – Melanocitákban raktározódó vírus aktivációja? • Fotoszenzitív erythema exsudativum multiforme – herpes simplex aktiváció által fotoszenzitív – gyógyszer által indukált fotoszenzitív (carbanilidek, phenylbutazone, aflaqualone) – idiopathiás rekurráló fotoszenzitív (nem exponált területek és a nyálkahártya is érintett) • ismeretlen fotoproduktum által indukált? • keringő immunkomplex bőrbe juttatása által indukált? – differenciáldiagnózis: polymorph fényexanthema – terápia: kortikoszteroid, hydroxychloroquine, fényterápia
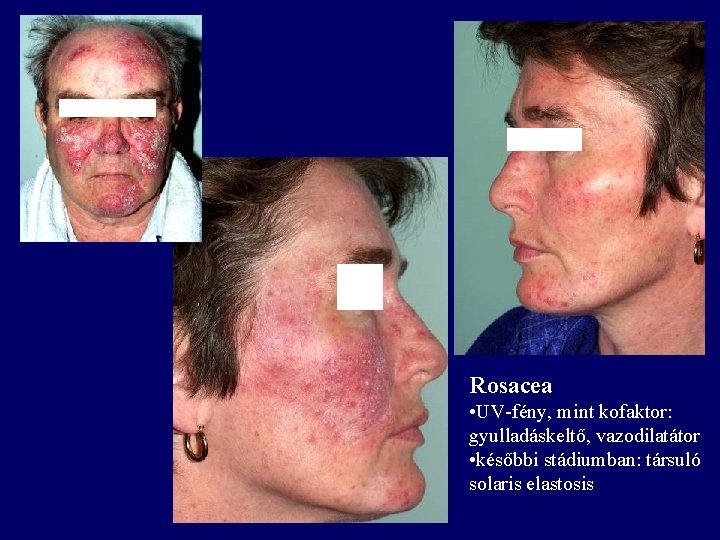
Rosacea • UV-fény, mint kofaktor: gyulladáskeltő, vazodilatátor • későbbi stádiumban: társuló solaris elastosis
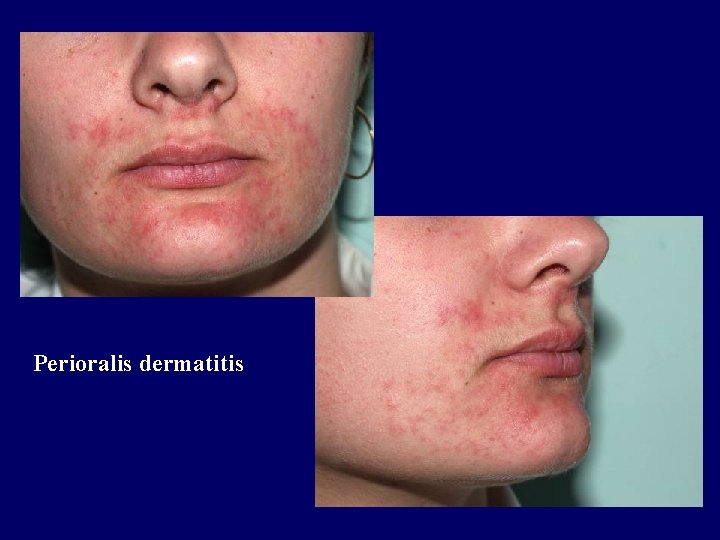
Perioralis dermatitis

• Fotoszenzitív psoriasis – a psoriasisos esetek 5. 5%-a fotoszenzitív – jellemzően I-II bőrtípus, idősebb kor, hosszabb ideje fennálló psoriasis, kézfejek érintettségével, a családban fotoszenzitivitás – Köbner jelenség (PFE tüneteiből (UVA) vagy eleve psoriasisos plakk (UVB)) – fotoszenzitív dermatosis psoriasisban: 0. 69% • 32 -43% PFE, nagyon ritkán CAD • gyógyszerindukált fotoszenzitivitás (tiazid, tiazid derivátumok) • PUVA-indukált fototoxikus reakció • fotokontakt reakció – psoriasis és LE: 1. 1% (szövettan, DIF)
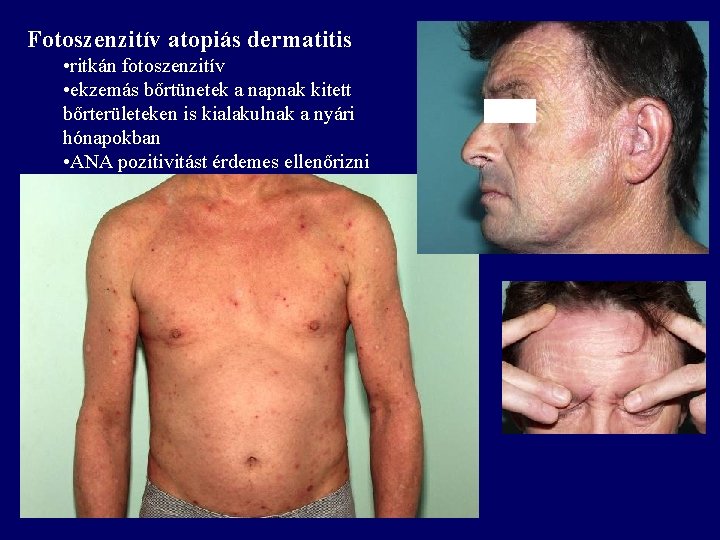
Fotoszenzitív atopiás dermatitis • ritkán fotoszenzitív • ekzemás bőrtünetek a napnak kitett bőrterületeken is kialakulnak a nyári hónapokban • ANA pozitivitást érdemes ellenőrizni
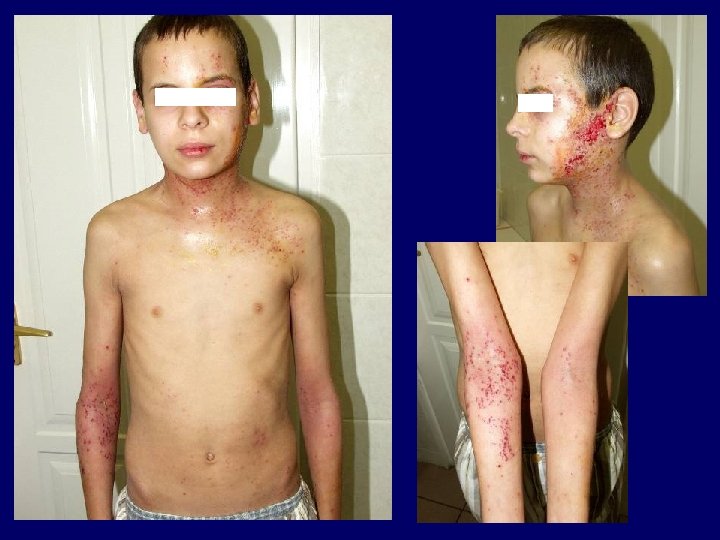

• Lymphocytosis cutis Jessner-Kanof – arcon, homlokon megjelenő hyperaemiás papulák, plakkok – pseudolymphoma (nem aktivált T-sejtek) – differenciáldiagnózis: lupus erythematosus, polymorph fényexanthema • Cutan T-sejtes lymphoma – ritkán fotoszenzitív (MED alacsonyabb) – a lézióhoz közeli bőrterület érzékenyebb, remisszió esetén a fényérzékenység megszűnhet – társulhat is fotoszenzitív dermatózissal
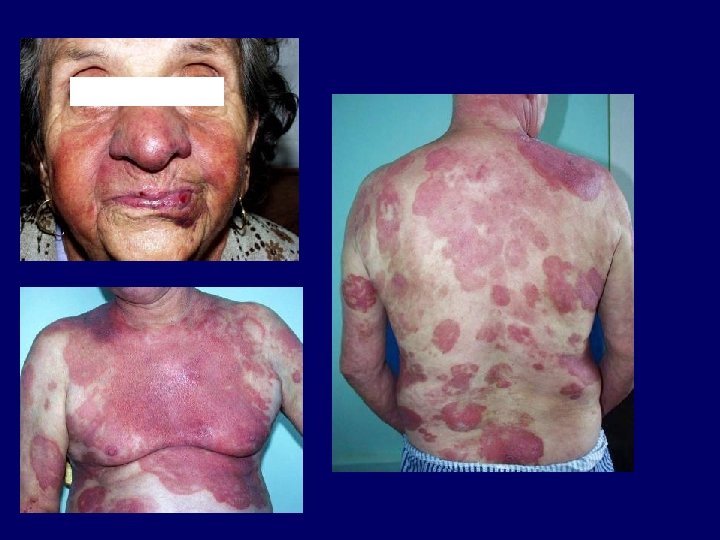

• Pellagra – niacin/triptofán deficiencia (NAD, NADP deficiencia) • táplálkozási zavarok, malabszorpciós szindrómák, krónikus alkoholizmus, pszichózis, krónikus pancreatitis, cholecystitis, colitis ulcerosa, Hartnup betegség, carcinoid tumor, gyógyszerek (pl. INH, hidantoin, diazepam, azathioprin, 6 MP) – dermatitis (pellagroid), diarrhoea, dementia – fototesztekkel nem igazolható fotoszenzitivitás – csökkent szérum niacin és vizelet N-metil-niacinamid-, piridonszint, kizárandó emelkedett vizelet 5 -HIAA-szint, aminoaciduria – differenciáldiagnózis: porphyria cutanea tarda, porphyria variegata, fotoallergiás dermatitis, krónikus aktinikus dermatitis, fototoxikus dermatitis
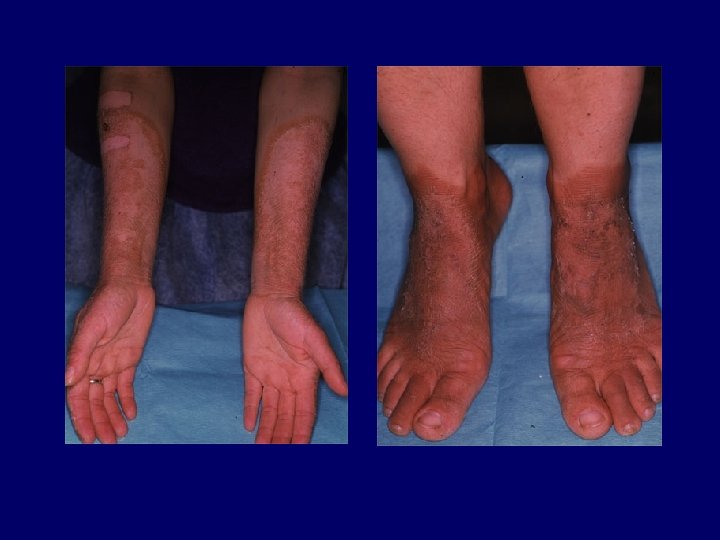

Kezelés • fényvédelem, fényvédők alkalmazása • az alapbetegség kezelése (potenciálisan fotoszenzibilizáló gyógyszerek alkalmazásának kerülése) • fotodeszenzibilizáció – fotoszenzitív psoriasis (PUVA) – SLE, DM

NON-MELANOMA BŐRTUMOROK Aetiológia • UV-fény • kémiai karcinogének (policiklikus aromás szénhidrogének, kátrány, arzén, aldehidek) • vírusok (HPV-5, -8, -16, -18, HTLV) • DNS-repair defektus, onkogének és tumorszuppresszor gének • immunszuppresszió • krónikus gyulladásos bőrbetegségek

Hámeredetű tumorok I. Jóindulatú daganatok • keratosis seborrhoica III. Precancerosisok • keratoacanthoma • keratosis solaris • arzén-keratosis • kátrány eredetű keratosis • cornu cutaneum • leukoplakia In situ carcinomák • Morbus Bowen • Bowenoid papulosis • Erythroplasia Queyrat II. Cysták • epidermalis cysta • trichilemmalis cysta • steatocystoma multiplex • milium IV. Rosszindulatú daganatok • Morbus Paget • basalsejt-carcinoma (basalioma) • laphámsejtes carcinoma (spinalioma) • Merkel-sejtes carcinoma
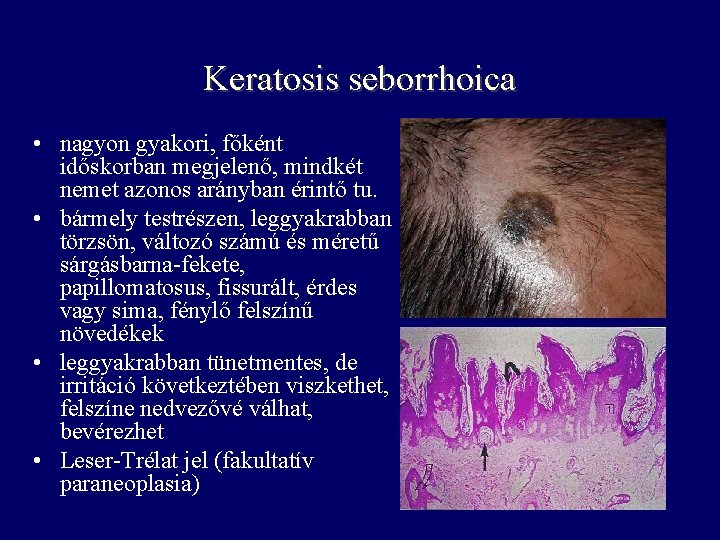
Keratosis seborrhoica • nagyon gyakori, főként időskorban megjelenő, mindkét nemet azonos arányban érintő tu. • bármely testrészen, leggyakrabban törzsön, változó számú és méretű sárgásbarna-fekete, papillomatosus, fissurált, érdes vagy sima, fénylő felszínű növedékek • leggyakrabban tünetmentes, de irritáció következtében viszkethet, felszíne nedvezővé válhat, bevérezhet • Leser-Trélat jel (fakultatív paraneoplasia)
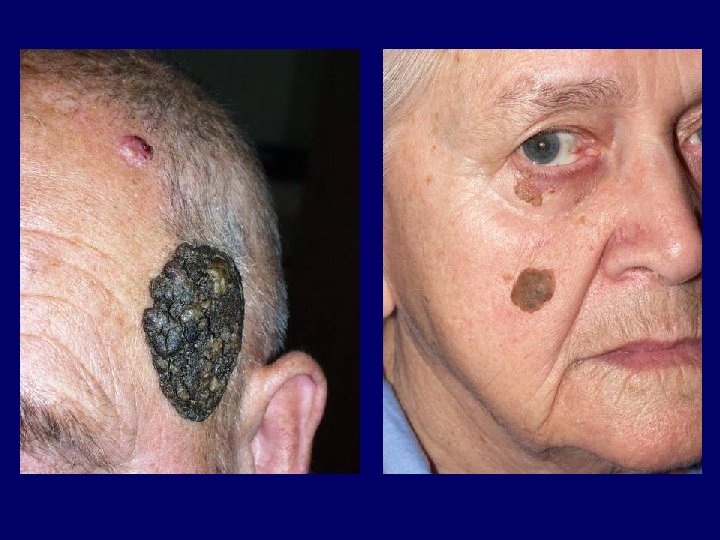
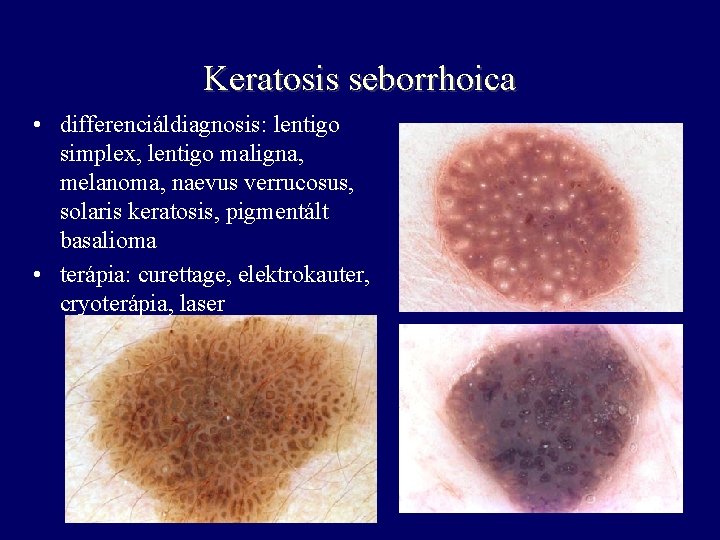
Keratosis seborrhoica • differenciáldiagnosis: lentigo simplex, lentigo maligna, melanoma, naevus verrucosus, solaris keratosis, pigmentált basalioma • terápia: curettage, elektrokauter, cryoterápia, laser
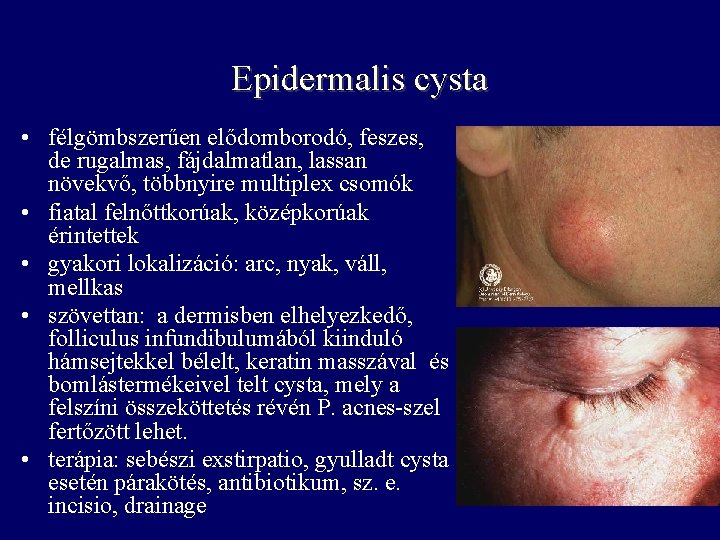
Epidermalis cysta • félgömbszerűen elődomborodó, feszes, de rugalmas, fájdalmatlan, lassan növekvő, többnyire multiplex csomók • fiatal felnőttkorúak, középkorúak érintettek • gyakori lokalizáció: arc, nyak, váll, mellkas • szövettan: a dermisben elhelyezkedő, folliculus infundibulumából kiinduló hámsejtekkel bélelt, keratin masszával és bomlástermékeivel telt cysta, mely a felszíni összeköttetés révén P. acnes-szel fertőzött lehet. • terápia: sebészi exstirpatio, gyulladt cysta esetén párakötés, antibiotikum, sz. e. incisio, drainage
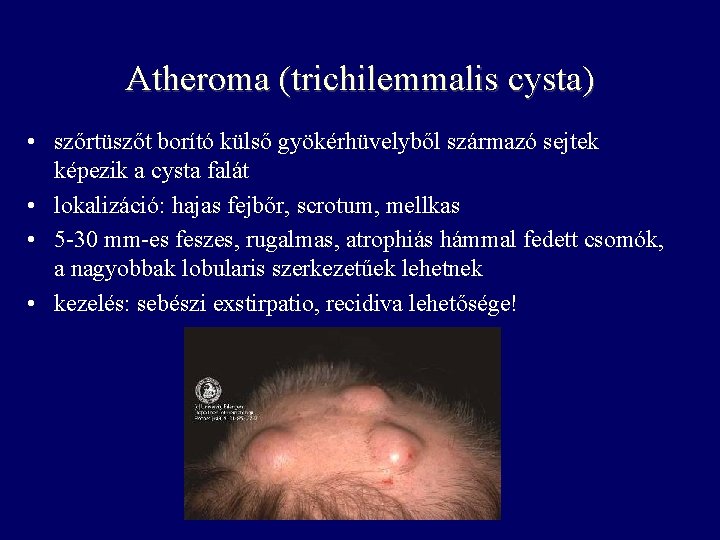
Atheroma (trichilemmalis cysta) • szőrtüszőt borító külső gyökérhüvelyből származó sejtek képezik a cysta falát • lokalizáció: hajas fejbőr, scrotum, mellkas • 5 -30 mm-es feszes, rugalmas, atrophiás hámmal fedett csomók, a nagyobbak lobularis szerkezetűek lehetnek • kezelés: sebészi exstirpatio, recidiva lehetősége!

Steatocystoma multiplex (sebocystomatosis) • AD öröklődésű, ritka kórkép, vastagbél polyposissal társulhat • multiplex cysták a dermisben, melyek falát elszarusodó laphám, faggyúmirigy lobulusok alkotják • lokalizáció: presternalis regio, végtagok proximalis része • gyulladás esetén suppurálhat, ekkor heggel gyógyul • kezelés: incisio, antibiotikum, a kimetszés csak kozmetikai megfontolásból jön szóba Milium • 1 -2 mm-es, sárgásfehér színű, subepidermalis, keratinnal teli cysták • periorbitalisan, orcákon, temporalis regioban • terápia: vékony fedőhám inj. tűvel eltávolítható, a cysta tartalma ezután kinyomható. • porphyria cutanea tarda részjelensége lehet a kézfejeken
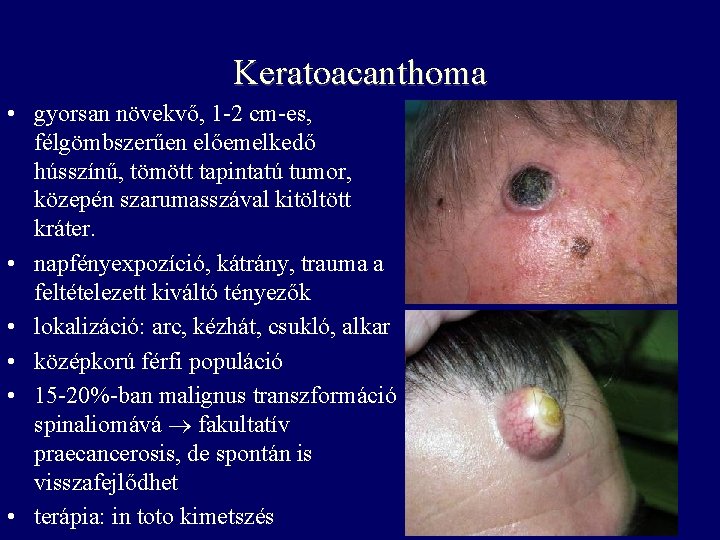
Keratoacanthoma • gyorsan növekvő, 1 -2 cm-es, félgömbszerűen előemelkedő hússzínű, tömött tapintatú tumor, közepén szarumasszával kitöltött kráter. • napfényexpozíció, kátrány, trauma a feltételezett kiváltó tényezők • lokalizáció: arc, kézhát, csukló, alkar • középkorú férfi populáció • 15 -20%-ban malignus transzformáció spinaliomává fakultatív praecancerosis, de spontán is visszafejlődhet • terápia: in toto kimetszés
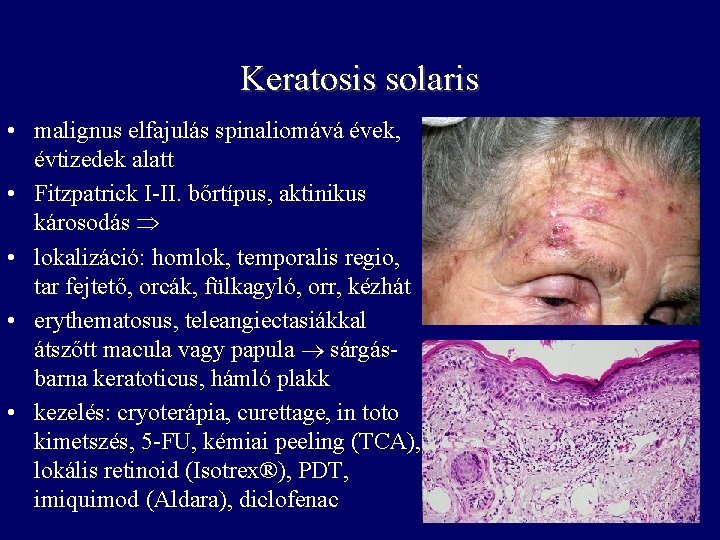
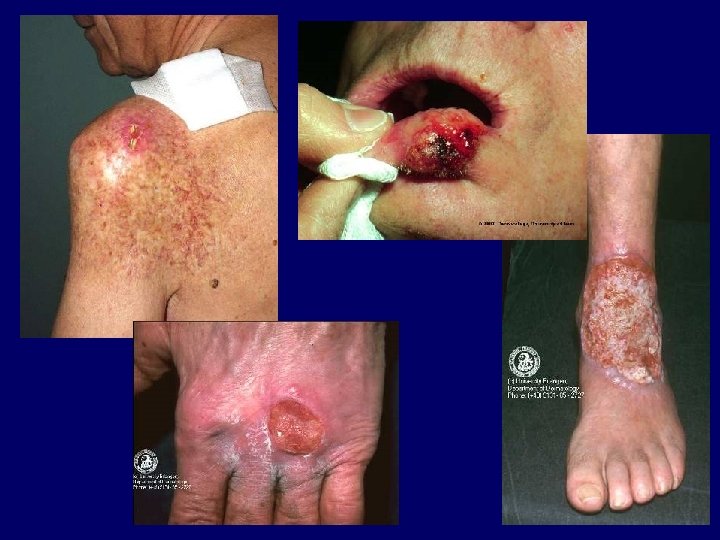
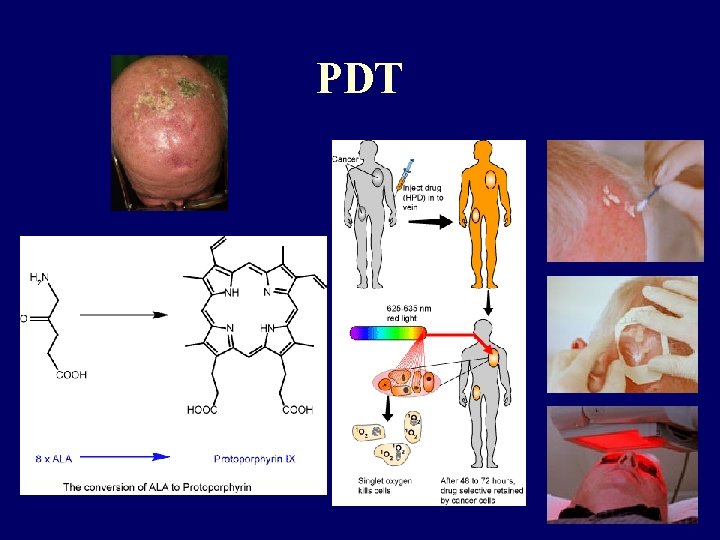
Keratosis solaris • malignus elfajulás spinaliomává évek, évtizedek alatt • Fitzpatrick I-II. bőrtípus, aktinikus károsodás • lokalizáció: homlok, temporalis regio, tar fejtető, orcák, fülkagyló, orr, kézhát • erythematosus, teleangiectasiákkal átszőtt macula vagy papula sárgásbarna keratoticus, hámló plakk • kezelés: cryoterápia, curettage, in toto kimetszés, 5 -FU, kémiai peeling (TCA), lokális retinoid (Isotrex®), PDT, imiquimod (Aldara), diclofenac
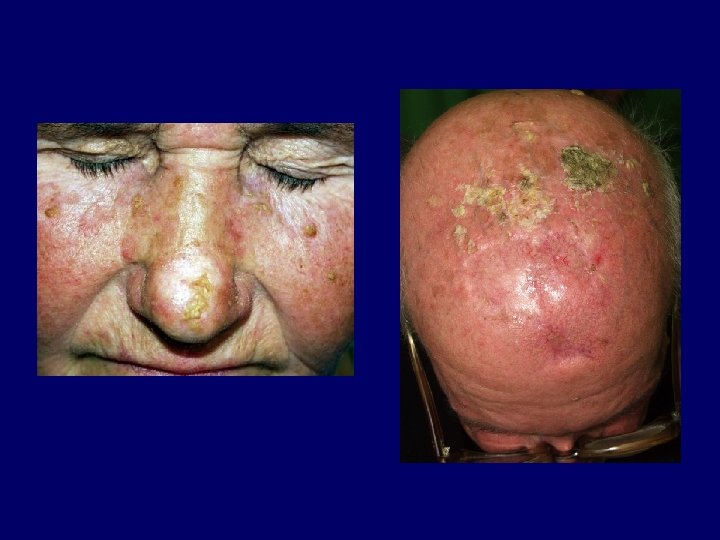

Kémiai behatás okozta keratosisok Arzén-keratosis • chronicus szervetlen arzén intoxicatio • tenyereken, talpakon multiplex szürkéssárga, 6 -8 mm-es keratoticus papulák. • malignus transzformáció: indurált, gyulladt, exulcerált plakk • szövettan: hyperplasia, dysplasia, enyhe vagy mérsékelt atypia. • terápia: keratolyticum, retinoid, observatio belszervi cc. irányában Kátrány okozta keratosis • solaris keratosist, verruca planat vagy keratoacanthomát utánzó papulák a fedetlen területeken • a kátrány önmagában is carcinogén, ezen felül fotoszenzibilizál • expozíció megszüntével a laesiok általában regrediálnak • terápia: sebészi kimetszés Röntgen keratosis
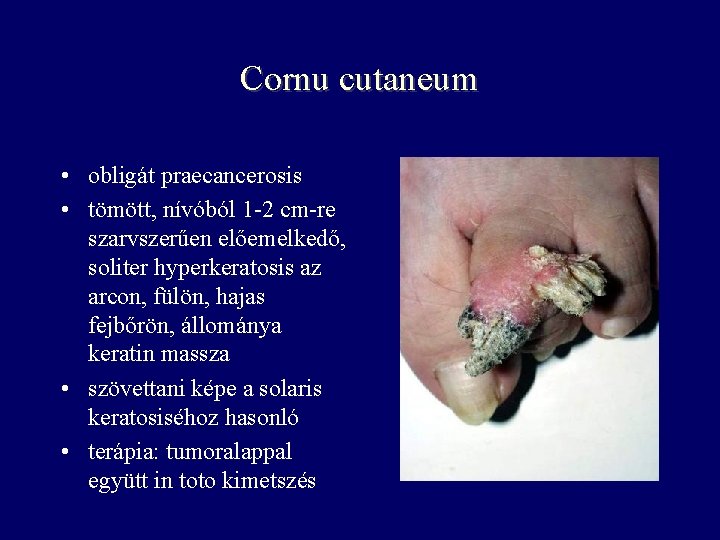
Cornu cutaneum • obligát praecancerosis • tömött, nívóból 1 -2 cm-re szarvszerűen előemelkedő, soliter hyperkeratosis az arcon, fülön, hajas fejbőrön, állománya keratin massza • szövettani képe a solaris keratosiséhoz hasonló • terápia: tumoralappal együtt in toto kimetszés
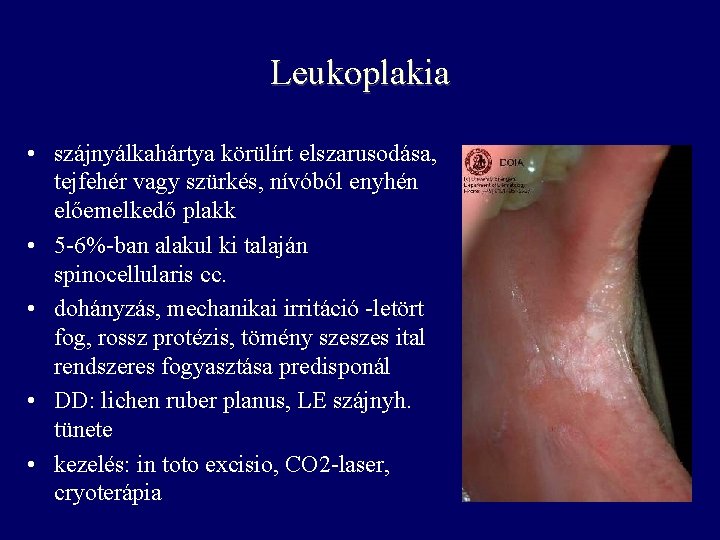
Leukoplakia • szájnyálkahártya körülírt elszarusodása, tejfehér vagy szürkés, nívóból enyhén előemelkedő plakk • 5 -6%-ban alakul ki talaján spinocellularis cc. • dohányzás, mechanikai irritáció -letört fog, rossz protézis, tömény szeszes ital rendszeres fogyasztása predisponál • DD: lichen ruber planus, LE szájnyh. tünete • kezelés: in toto excisio, CO 2 -laser, cryoterápia
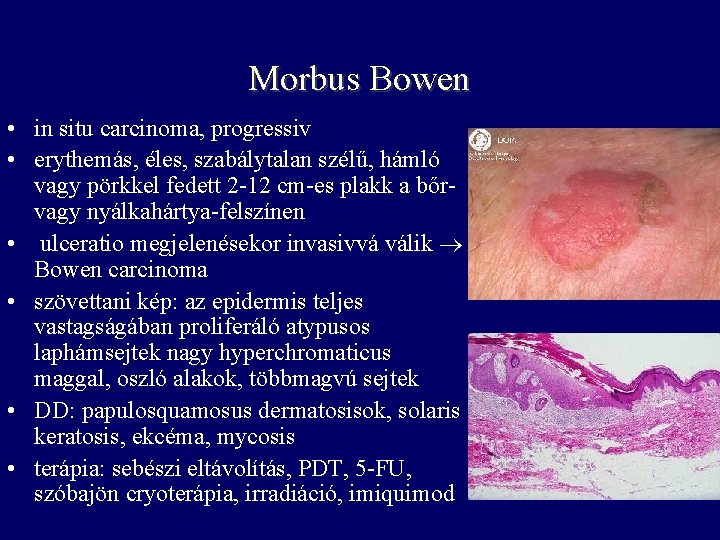
Morbus Bowen • in situ carcinoma, progressiv • erythemás, éles, szabálytalan szélű, hámló vagy pörkkel fedett 2 -12 cm-es plakk a bőrvagy nyálkahártya-felszínen • ulceratio megjelenésekor invasivvá válik Bowen carcinoma • szövettani kép: az epidermis teljes vastagságában proliferáló atypusos laphámsejtek nagy hyperchromaticus maggal, oszló alakok, többmagvú sejtek • DD: papulosquamosus dermatosisok, solaris keratosis, ekcéma, mycosis • terápia: sebészi eltávolítás, PDT, 5 -FU, szóbajön cryoterápia, irradiáció, imiquimod
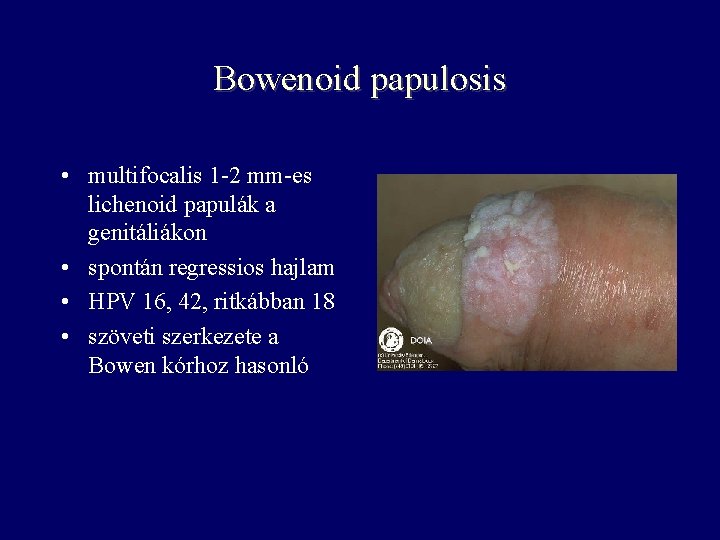
Bowenoid papulosis • multifocalis 1 -2 mm-es lichenoid papulák a genitáliákon • spontán regressios hajlam • HPV 16, 42, ritkábban 18 • szöveti szerkezete a Bowen kórhoz hasonló

Erythroplasia Queyrati • glans penis, preputium, vulva nyh. érintett • 10 -20 mm-es, kerek vagy szabálytalan alakú, éles szélű, vörös, csillogó, finoman szemcsézett plakk • szövettan: Mo Bowenhez hasonló, prognosisa rosszabb a korai metastatizáló hajlam miatt • DD: psoriasis vulg. , balanoposthitis circumscripta, bowenoid papulosis, fix gyógyszerexanthema, Stevens-Johnson sy. , balanitis plasmocellularis • terápia: sebészi kimetszés, cryoterápia, irradiáció

Fakultatív praecancerosisnak tekinthető krónikus gyulladásos vagy degeneratív kórképek • • ulcus cruris égési heg lupus vulgaris DLE radiodermatitis kraurosis vulvae lichen sclerosus et atrophicus epidermolysis bullosa dystrophica

Morbus Paget • emlőmirigy kivezető csatornájának epidermisbe törő adenocarcinomája • mamilla, areola mammae vagy a környező területekre lokalizálódó féloldali, lassú progressiót mutató tumor • éles, szabálytalan szélű, egyenetlenül hámló, változó méretű plakk; viszkető, égő érzés kísérheti • szövettan: -felszíni hyper- vagy parakeratosis - kiszélesedett epidermis, benne a jellegzetes Paget sejtek (nagy hyperchromaticus, kerek mag, PAS+ citoplazma, CEA pozitivitás) - chr. gyulladásos infiltrátum a papillaris dermisben - későbbi stádiumban atrophiás vagy erodált hám
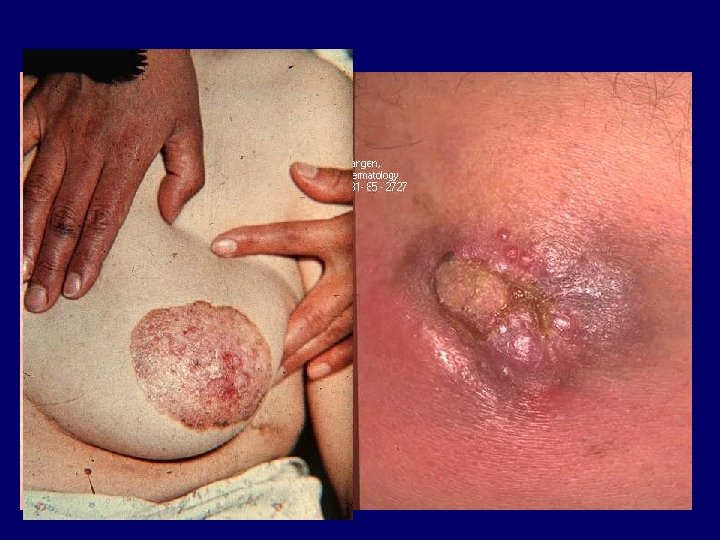

Morbus Paget • DD: ekcéma, Bowen kór, superficialis basalioma, superficialisan terjedő melanoma • terápia: sebészi eltávolítás Extramammalis Paget kór • vulva, anogenitalis regio, scrotum, axilla • primér carcinoma: cervix, rectum, urethra, emlő; nyirokcsomó vagy távoli metastasis megjelenhet • DD: ekcéma, intertrigo, pruritus vulvae, Bowen kór, superficialis basalioma • terápia: megfelelő mélységig terjedő sebészi kimetszés
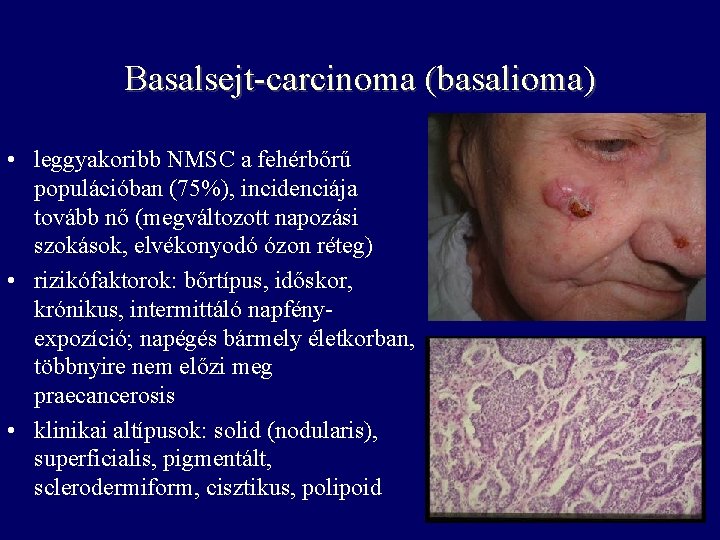
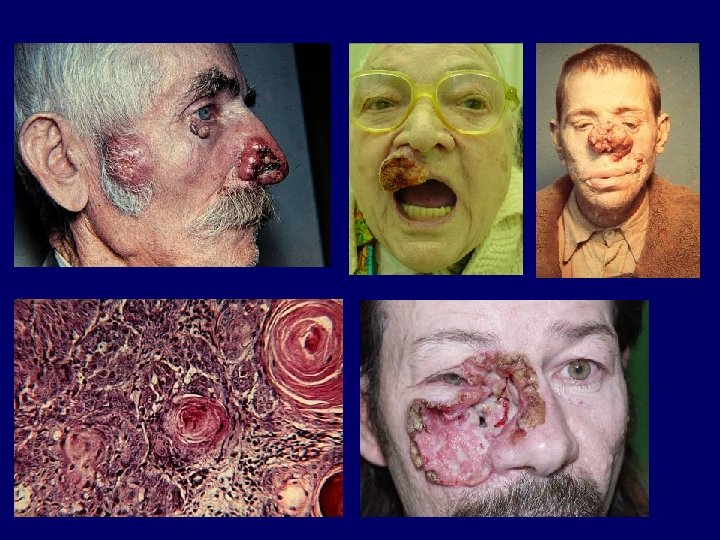
Basalsejt-carcinoma (basalioma) • leggyakoribb NMSC a fehérbőrű populációban (75%), incidenciája tovább nő (megváltozott napozási szokások, elvékonyodó ózon réteg) • rizikófaktorok: bőrtípus, időskor, krónikus, intermittáló napfényexpozíció; napégés bármely életkorban, többnyire nem előzi meg praecancerosis • klinikai altípusok: solid (nodularis), superficialis, pigmentált, sclerodermiform, cisztikus, polipoid
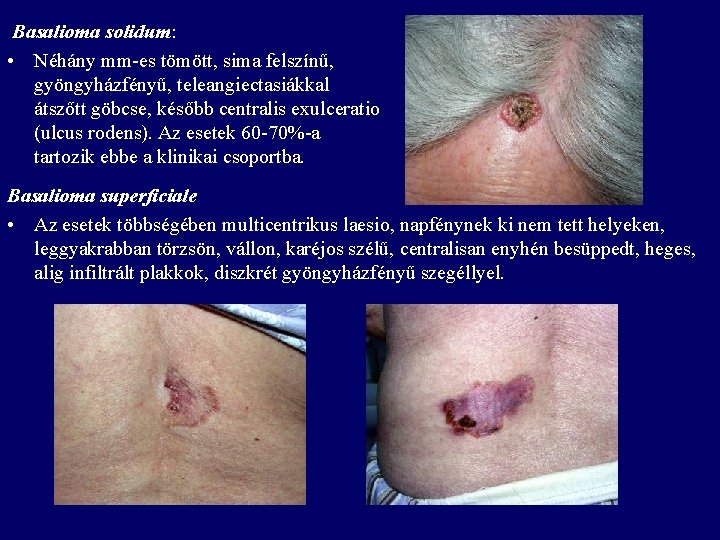
Basalioma solidum: • Néhány mm-es tömött, sima felszínű, gyöngyházfényű, teleangiectasiákkal átszőtt göbcse, később centralis exulceratio (ulcus rodens). Az esetek 60 -70%-a tartozik ebbe a klinikai csoportba. Basalioma superficiale • Az esetek többségében multicentrikus laesio, napfénynek ki nem tett helyeken, leggyakrabban törzsön, vállon, karéjos szélű, centralisan enyhén besüppedt, heges, alig infiltrált plakkok, diszkrét gyöngyházfényű szegéllyel.
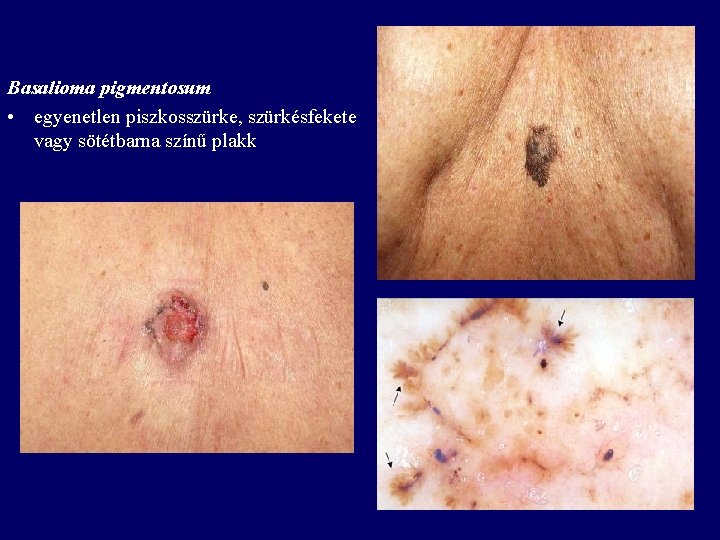
Basalioma pigmentosum • egyenetlen piszkosszürke, szürkésfekete vagy sötétbarna színű plakk
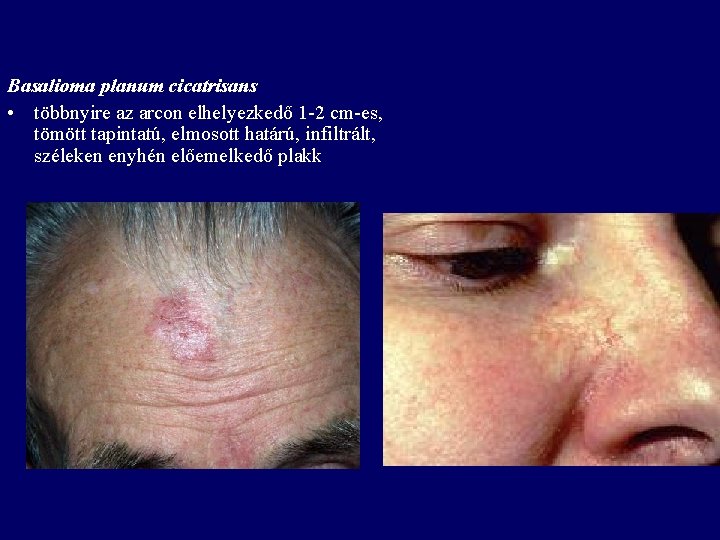
Basalioma planum cicatrisans • többnyire az arcon elhelyezkedő 1 -2 cm-es, tömött tapintatú, elmosott határú, infiltrált, széleken enyhén előemelkedő plakk
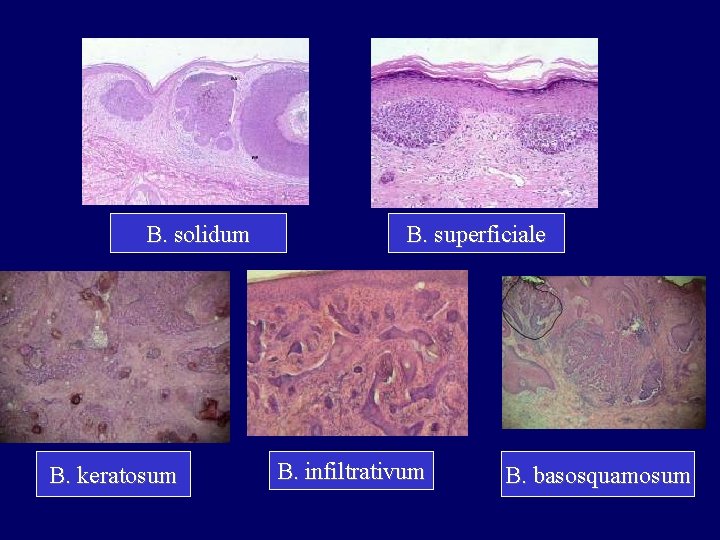
B. solidum B. keratosum B. superficiale B. infiltrativum B. basosquamosum
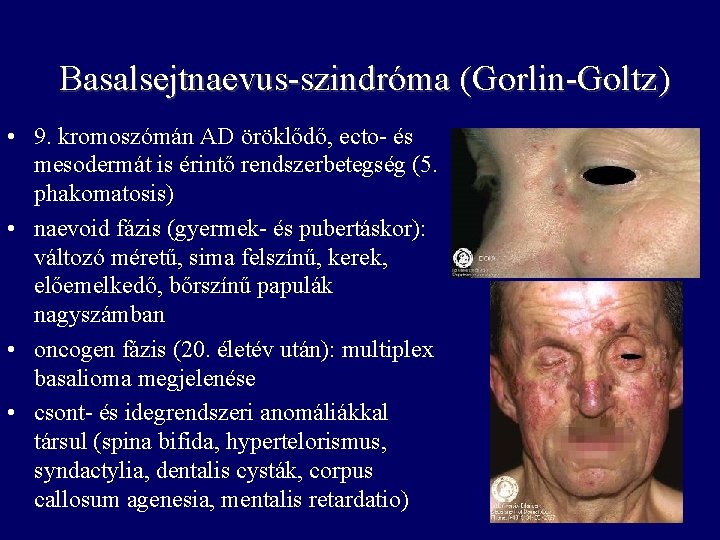
Basalsejtnaevus-szindróma (Gorlin-Goltz) • 9. kromoszómán AD öröklődő, ecto- és mesodermát is érintő rendszerbetegség (5. phakomatosis) • naevoid fázis (gyermek- és pubertáskor): változó méretű, sima felszínű, kerek, előemelkedő, bőrszínű papulák nagyszámban • oncogen fázis (20. életév után): multiplex basalioma megjelenése • csont- és idegrendszeri anomáliákkal társul (spina bifida, hypertelorismus, syndactylia, dentalis cysták, corpus callosum agenesia, mentalis retardatio)

Carcinoma spinocellulare (spinalioma) • második leggyakoribb NMSC (30/100. 000) • in situ carcinoma vagy praecancerosis talaján kialakuló, invasiv, gyors növekedést mutató tumor, mely rövid időn belül metastatizálhat, leggyakrabban regionalis nyirokcsomóba • világos, napfénykárosodott bőrű, 8. évtizedben járó férfiak • predisponáló faktorok: genetikai tényezők, aktinikus károsodás, idült gyulladás vagy degeneratív folyamat, kémiai karcinogének, immunszupprimált állapotok, HPV • végtagokon, fejen, nyakon kezdetben panaszt nem okozó verrucosus felszínű, széles alapú, hyperkeratoticus szürkés vagy sárgásbarna papula, mely rövid idő alatt kifekélyesedő, felhányt szélű, vérző, nyomásérzékeny, fájdalmas porckemény tapintatú tumorrá válik.

Non-melanoma bőrtumorok kezelési lehetőségei Sebészi módszerek: Nem sebészi eljárások: • • irradiáció • lokális citosztatikum: 5 -FU • lokális COX-2 gátlók: pl. Diclofenac gél 3% • cytokinek: IFNα 2 a és 2 b • imiquimod • retinoid: tazarotene • cryoterápia • photodynamiás terápia • laser excisio Mohs’ micrographic surgery shave biopsia

Mohs’ micrographic surgery előzetes próbabiopsia ↓ local anaesthesiában 1 -4 mm-es szegéllyel történő excisio ↓ topográfiai viszonyok pontos rögzítése ↓ gyorsfagyasztás (4 -7µm-es metszetek) ↓ festés toluidin kékkel ↓ hisztológiai kiértékelés: radikalitás? ↓ pontos lokalizáció beazonosítása után sz. e. újabb kimetszés
PDT

Merkel-sejt carcinoma • ritka, nőket nagyobb gyakorisággal érintő tumor, mely a mechanoreceptorként működő Merkel sejtből indul ki • bármely testrészen megjelenhet, elődomborodó, kékesvörös csomó formájában • rossz prognosis, mert rövid idővel a kimetszés után recidivál, metastatizál • terápia: sebészi kimetszés
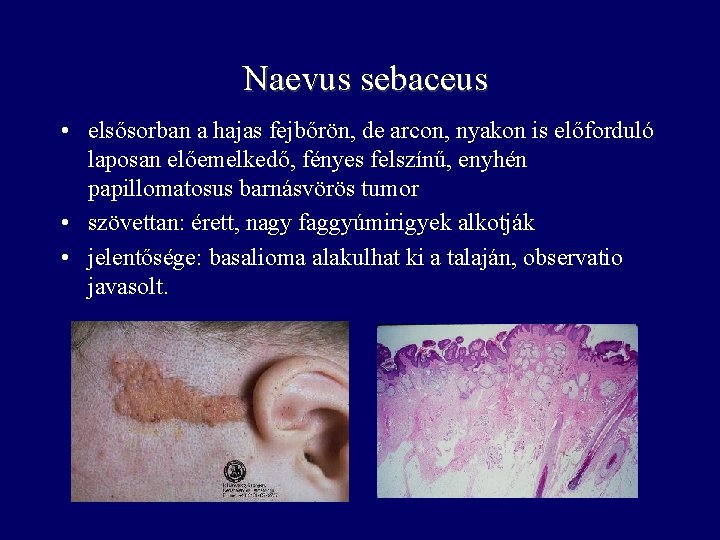
Naevus sebaceus • elsősorban a hajas fejbőrön, de arcon, nyakon is előforduló laposan előemelkedő, fényes felszínű, enyhén papillomatosus barnásvörös tumor • szövettan: érett, nagy faggyúmirigyek alkotják • jelentősége: basalioma alakulhat ki a talaján, observatio javasolt.
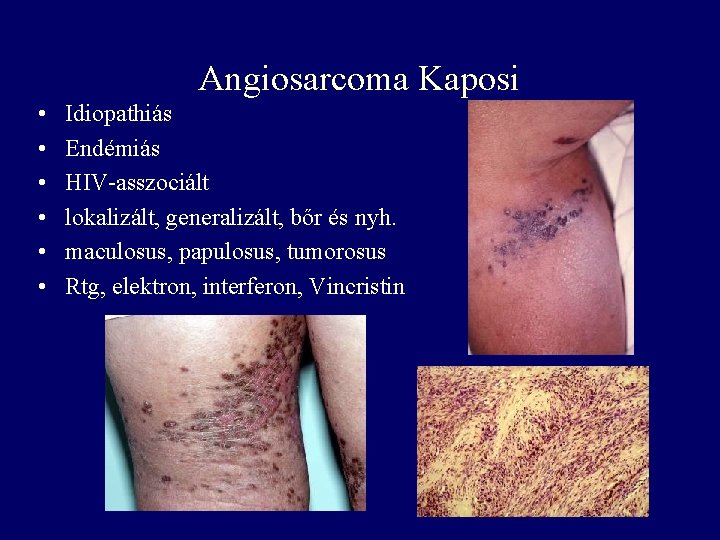
Angiosarcoma Kaposi • • • Idiopathiás Endémiás HIV-asszociált lokalizált, generalizált, bőr és nyh. maculosus, papulosus, tumorosus Rtg, elektron, interferon, Vincristin
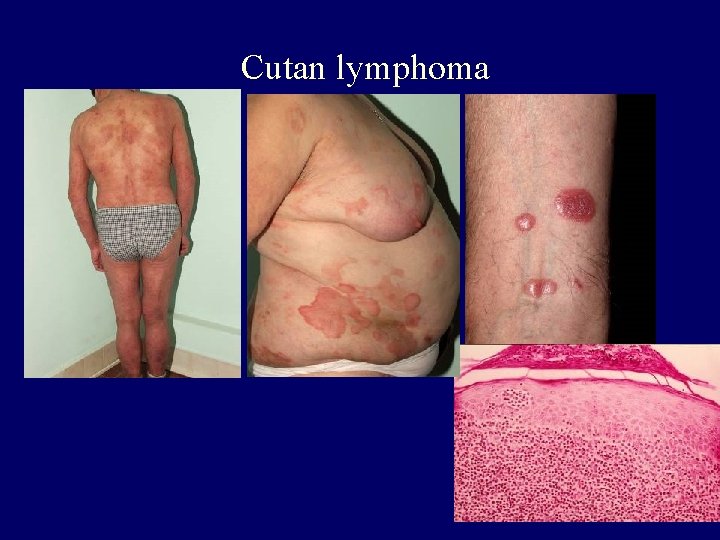
Cutan lymphoma
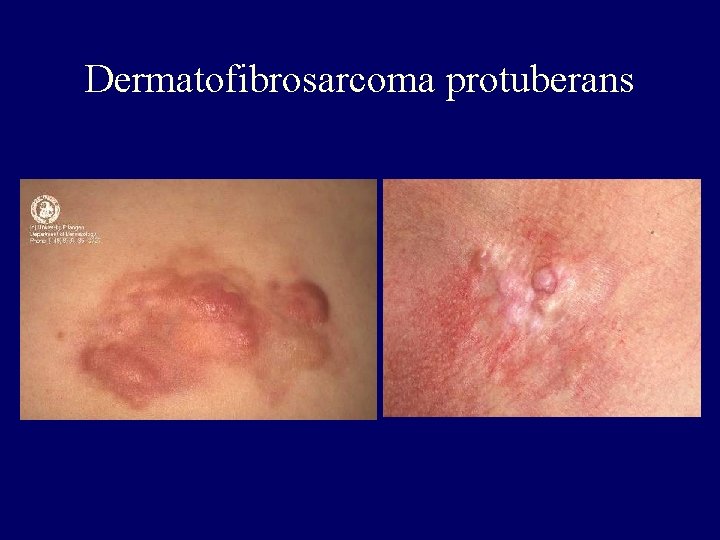
Dermatofibrosarcoma protuberans

Classification of naevi I. • Melanocytic naevus – Epidermal – – cafe-au-lait melanosis naeviformis naevus spilus (!) lentigo simplex – Dermal – mongolian spot – blue naevus – Epidermal and dermal – congenital melanocytic • Naevocellular naevus
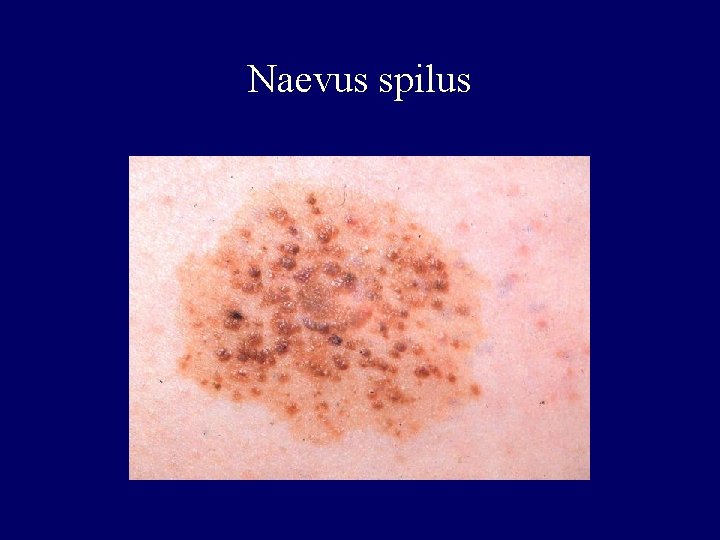
Naevus spilus
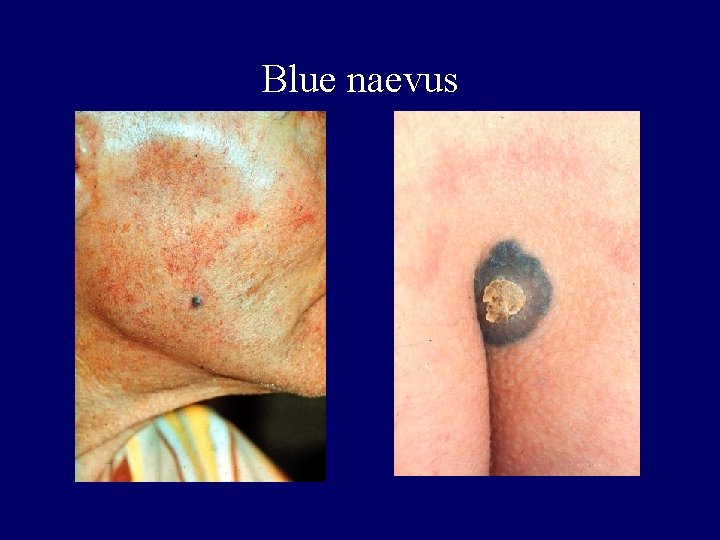
Blue naevus

Classification of naevi II. • Naevocytic naevus • Congenital – small < 1, 5 cm – medium 1, 5 -20 cm – giant > 20 cm • Acquired • Histological classification • Junctional • Compound • Intradermal
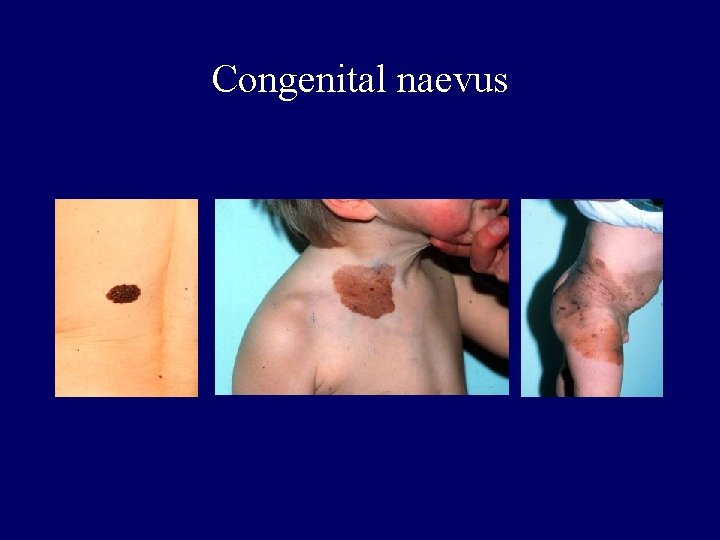
Congenital naevus
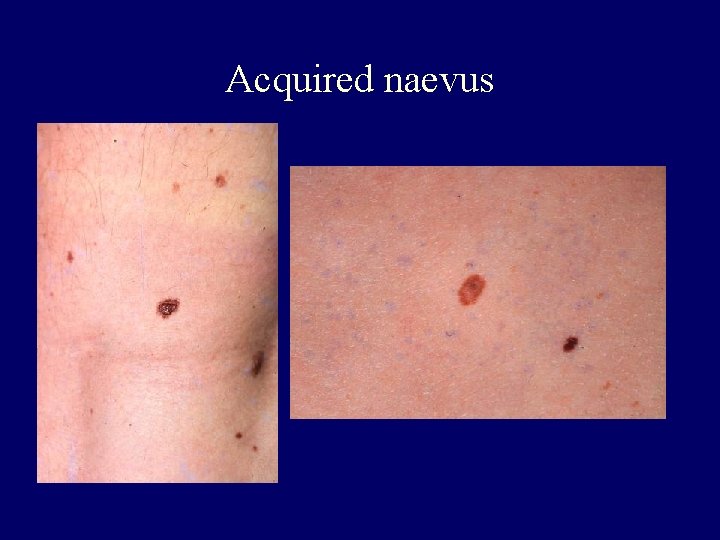
Acquired naevus

Special types of naevi I. • Spitz juvenile benign melanoma – young people, on face and extremities, brownreddish papule – epithelioid, spindle cell, giant cell, with atypia – melanoma diff. dg. , not spec. derm. picture • Reed naevus – black, junctional type naevus – spindle cell, with intensive activity, lot of melanin – „Starburst like” derm. picture • Halo naevus • Atypical naevus
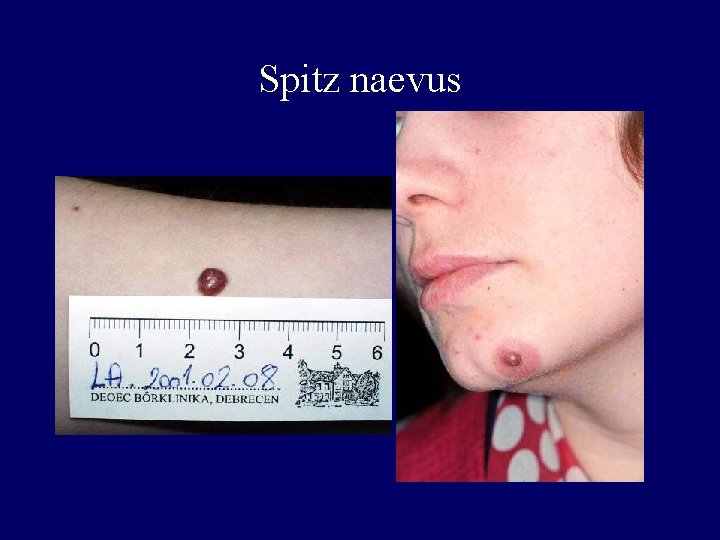
Spitz naevus
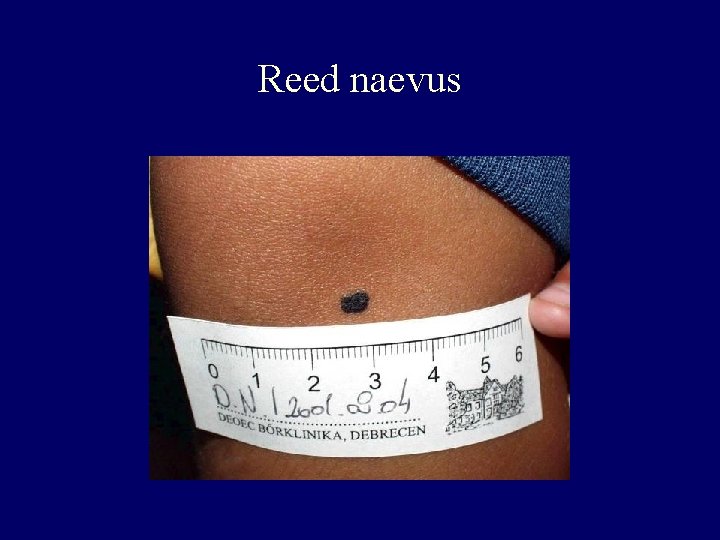
Reed naevus
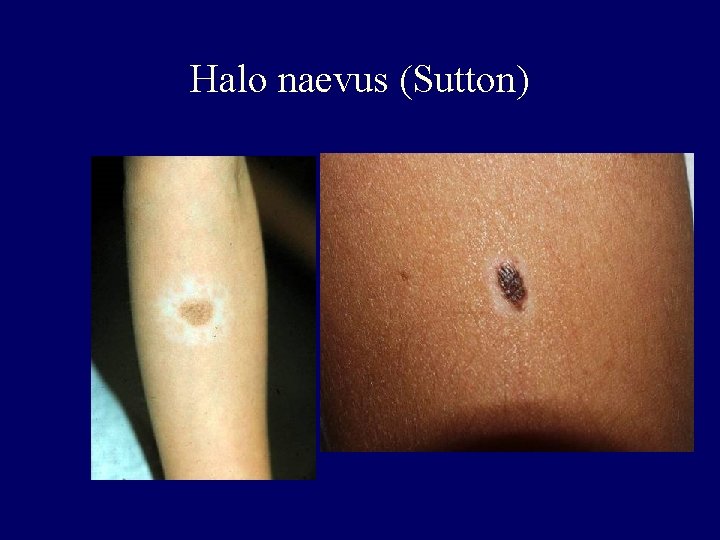
Halo naevus (Sutton)

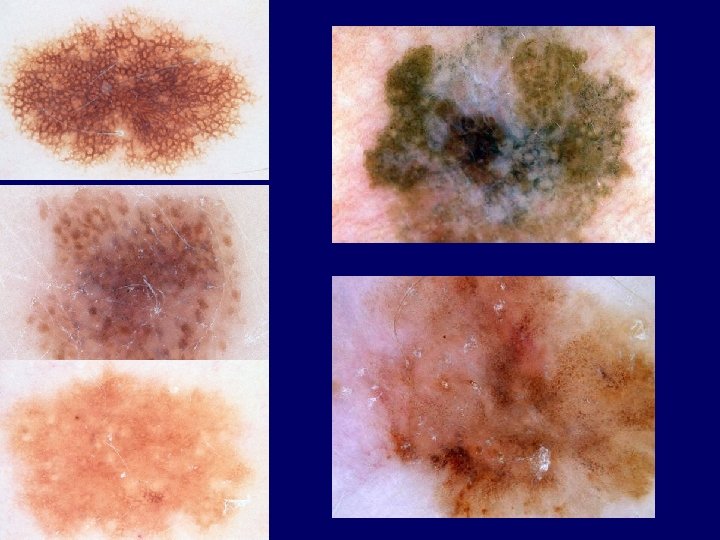
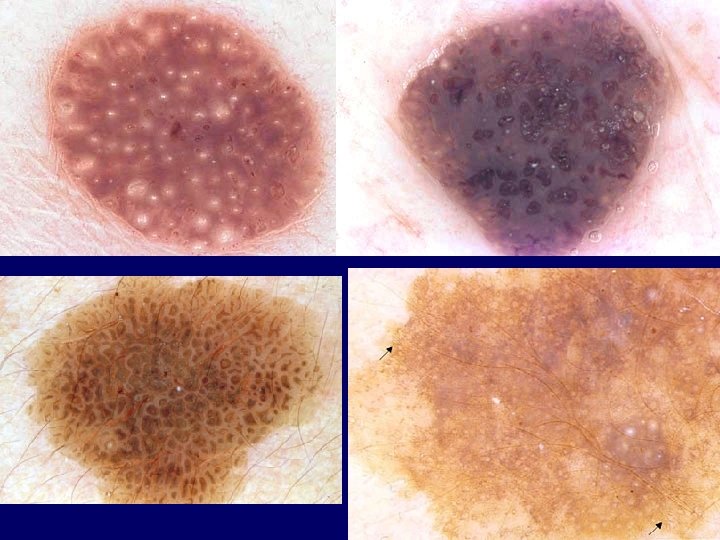
Atypical naevus – brownreddish oval papule – irregular shape, border, colour (ABCD rule) – histological atypia, irregular nests, melanocytic activity, fibrosis – derm. picture: irregular network, dots, homogeneous areas – melanoma precursor – observation, op.
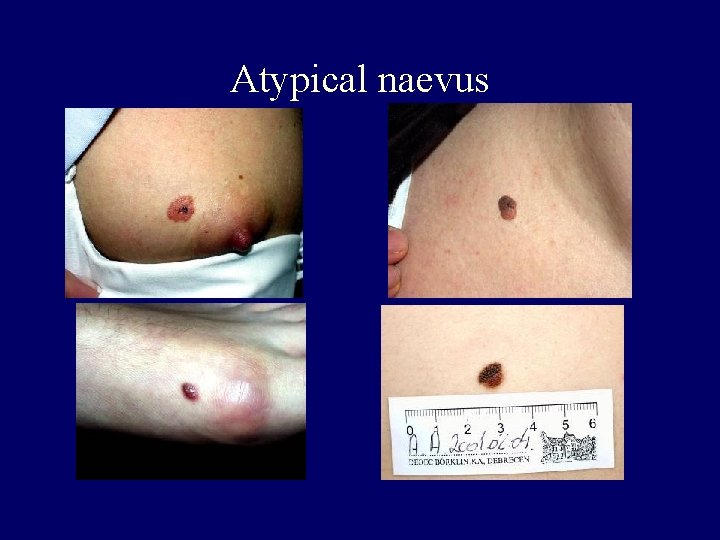
Atypical naevus
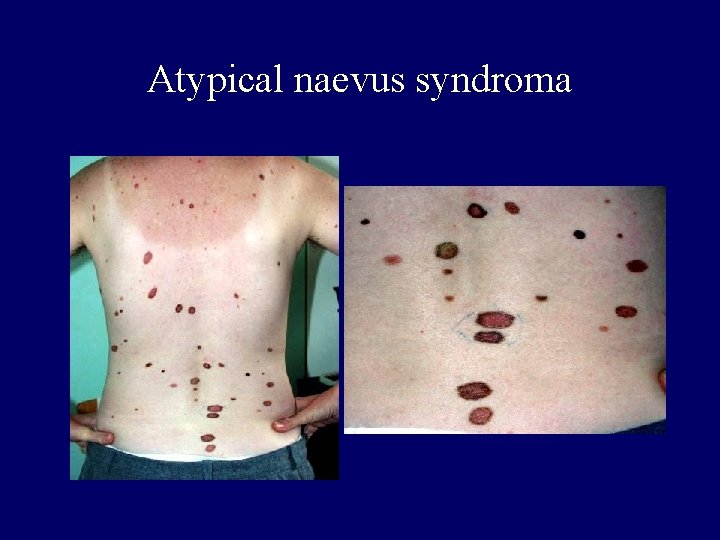
Atypical naevus syndroma

The association between benign naevi and malignant melanoma • Precursor of melanoma – congenital – atypical – chr. irritated naevus • Risk factors for melanoma – multiple naevus – atypical naevus sy. familiar, sporadic Management of naevi!

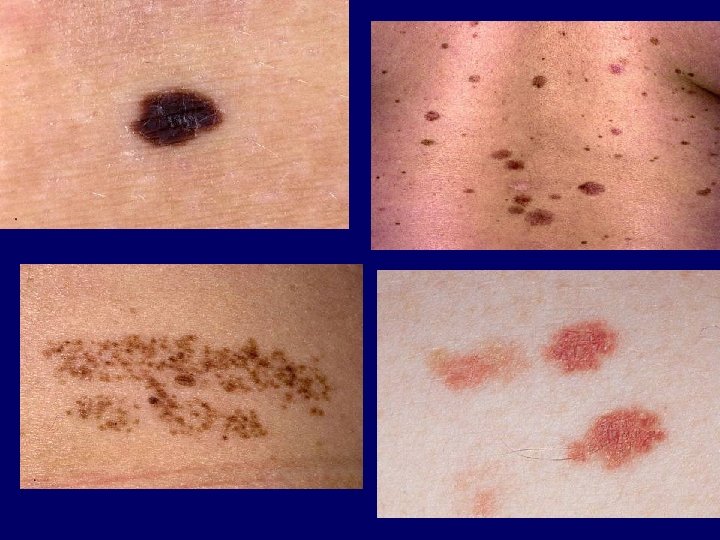

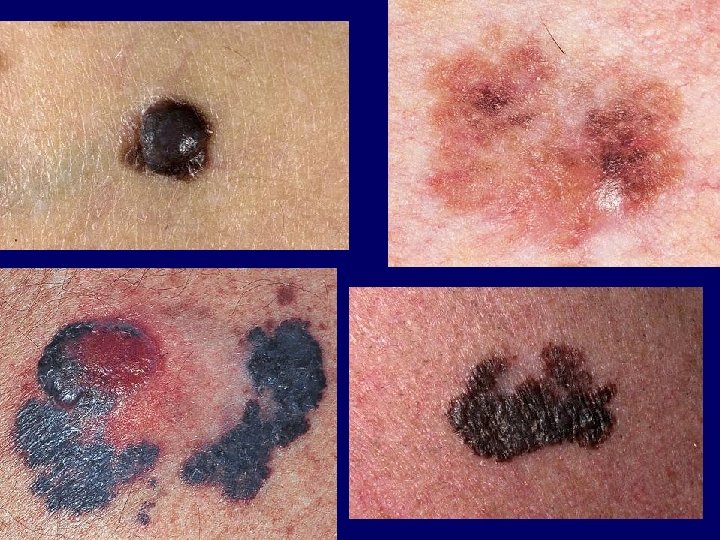
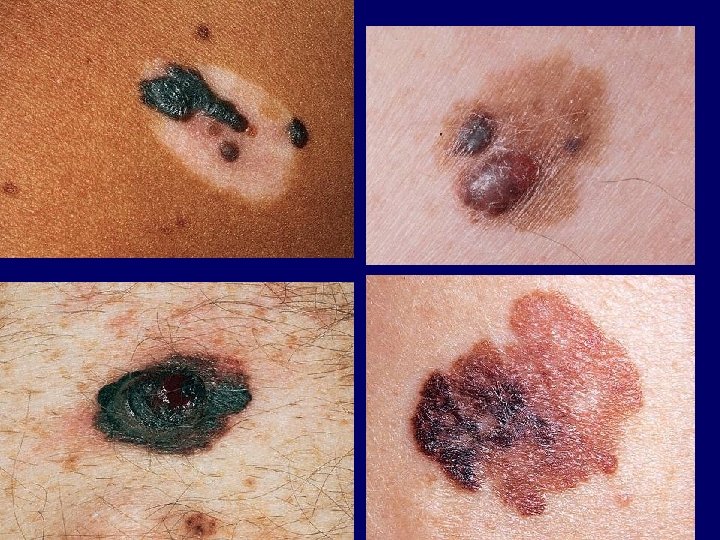
asszimmetria (Asymmetry) szabálytalan szél (Border irregularity) többféle szín (Colour variation) átmérő >6 mm (Diameter >6 mm) változás (Enlarging, changing)


Epidemiology • 4 % of all skin cancers • incidence rate (worlwide) 27. 9: 100000 men, 25: 100000 women in 2000, sum 105000 new cases, 33000 deaths (mostly men) • women are affected more frequently? • median age 53 ys • intermittent intense (blistering sunburn) sun exposure/ nearer the equator (!Queensland, Australia, Israel) • trunk in males, legs and back in females

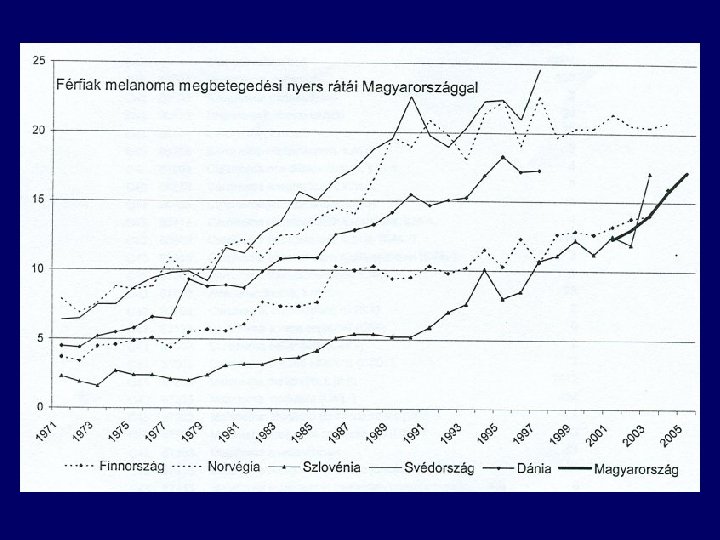
Incidence of malignant melanoma in the east part of Hungary
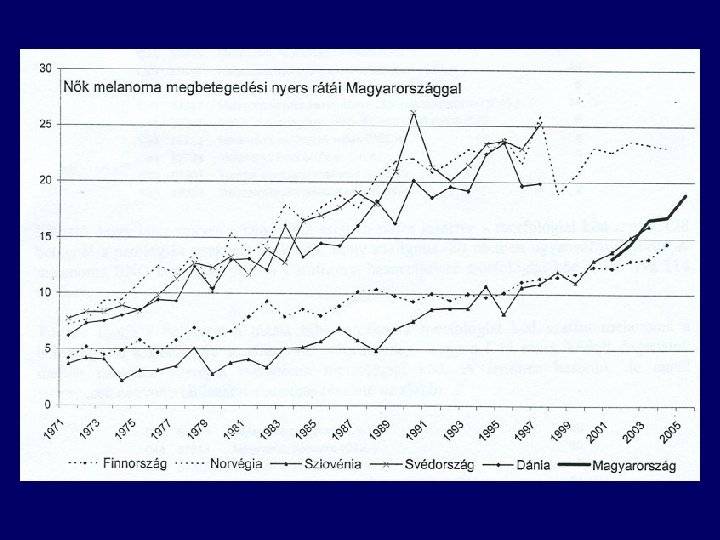
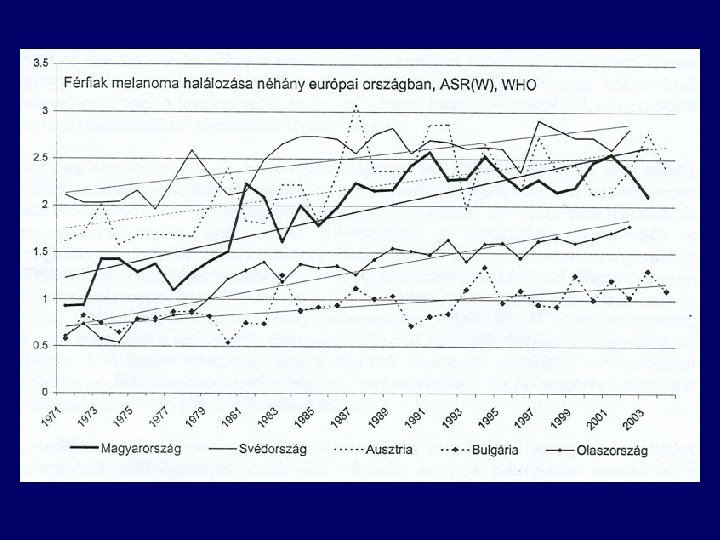
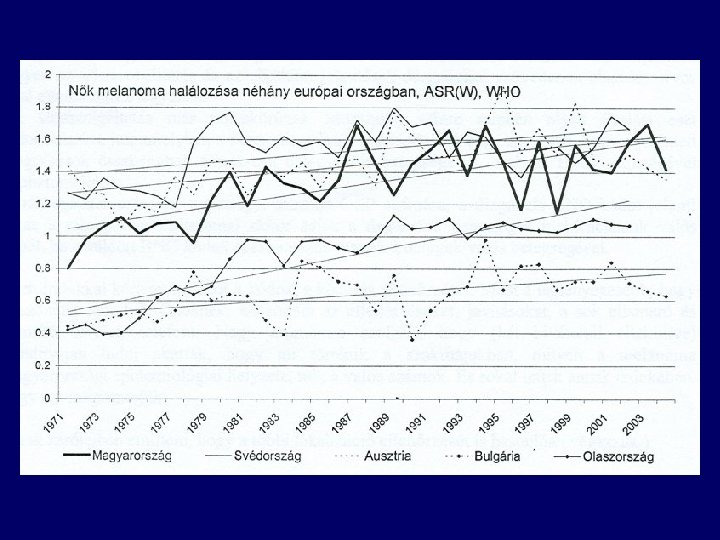

Pathophysiology • In precursor melanocytic nevi • de novo (>50 %) • multiple risk factors: – – – – – fair complexion excessive childhood sun exposure, sunburns increased number of moles, multiple atypical moles personal/family history of melanoma changing mole increased age geographic location XP, FAMM >500 x risk CDKN 2 A (p 16), CDK 4, RB 1, CDKN 2 A (p 19), PTEN/MMAC 1, ras • no risk factor: – OAC, estrogen replacement, pregnancy
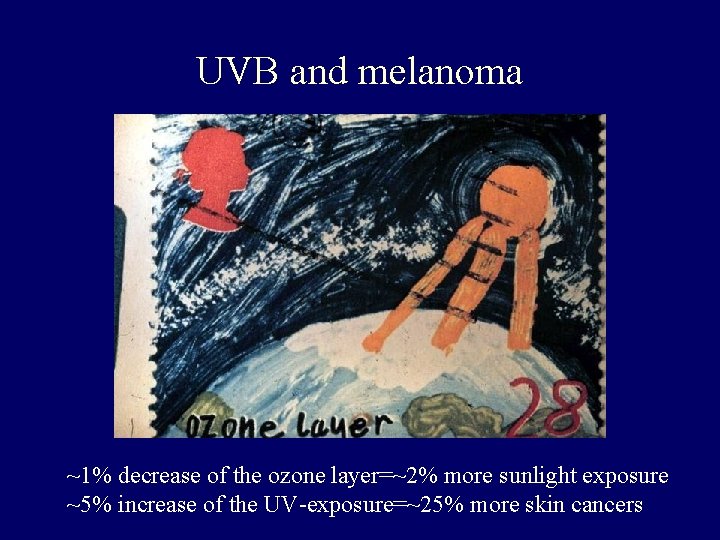
UVB and melanoma ~1% decrease of the ozone layer=~2% more sunlight exposure ~5% increase of the UV-exposure=~25% more skin cancers
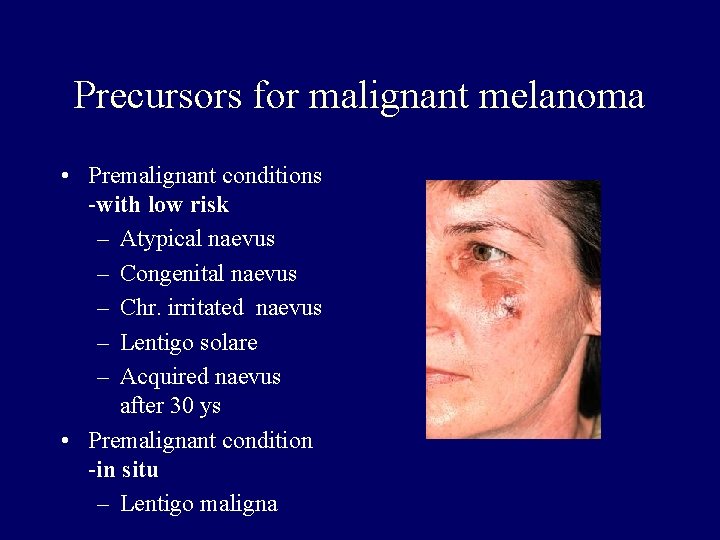
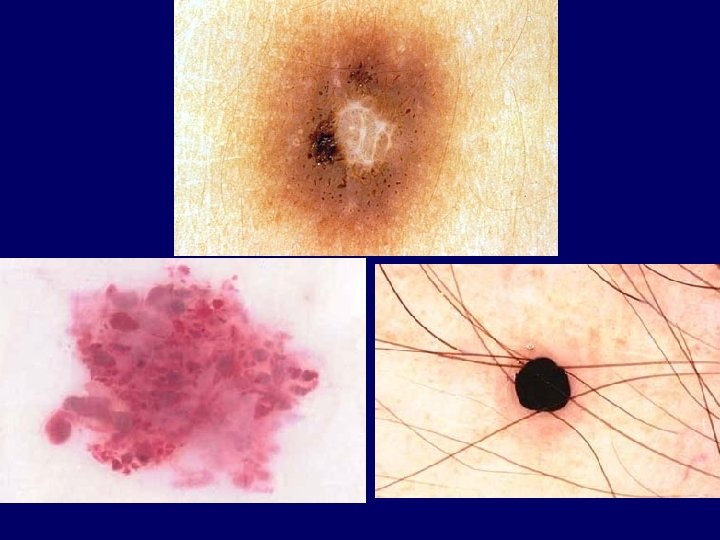
Precursors for malignant melanoma • Premalignant conditions -with low risk – Atypical naevus – Congenital naevus – Chr. irritated naevus – Lentigo solare – Acquired naevus after 30 ys • Premalignant condition -in situ – Lentigo maligna

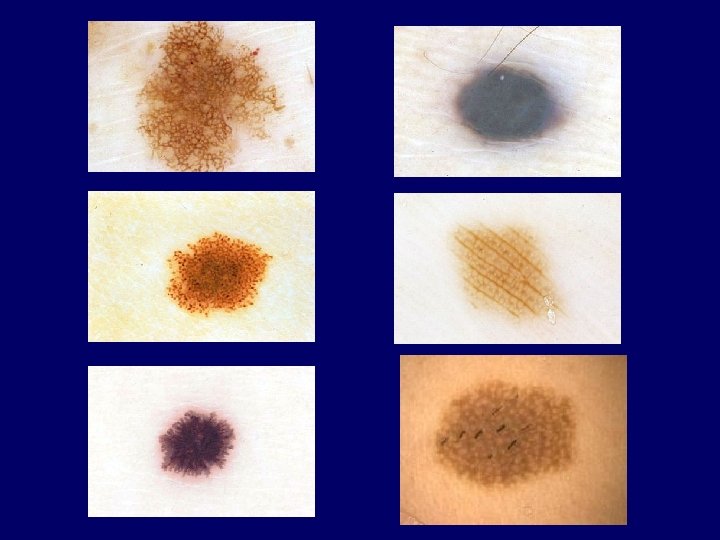
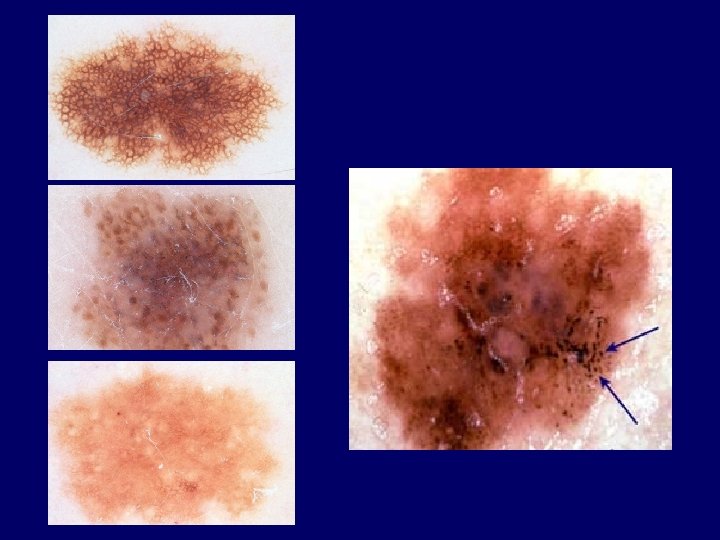
History • • • Asymmetry Border notching Color variegation Diameter > 6 mm Evolution • Color • Architecture • Symmetry • Homogenity Two growth phases: radial and vertical
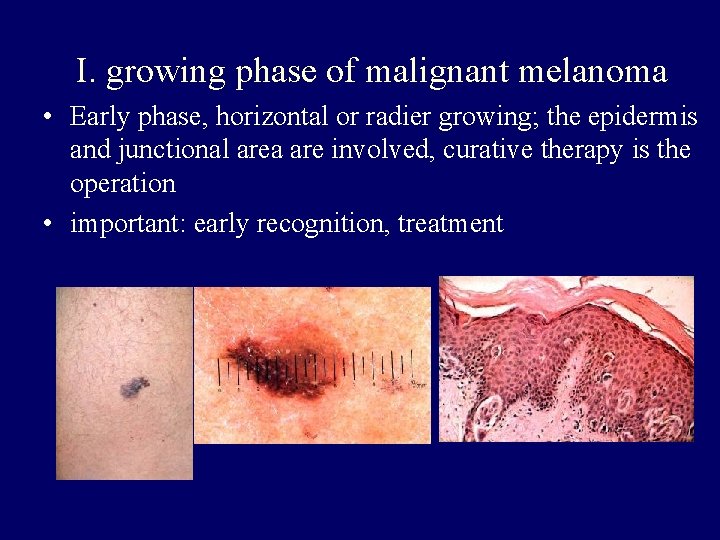
I. growing phase of malignant melanoma • Early phase, horizontal or radier growing; the epidermis and junctional area are involved, curative therapy is the operation • important: early recognition, treatment
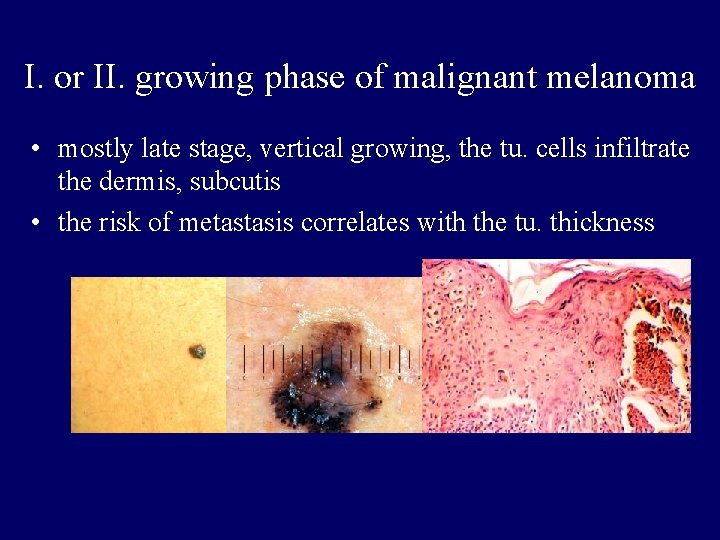
I. or II. growing phase of malignant melanoma • mostly late stage, vertical growing, the tu. cells infiltrate the dermis, subcutis • the risk of metastasis correlates with the tu. thickness

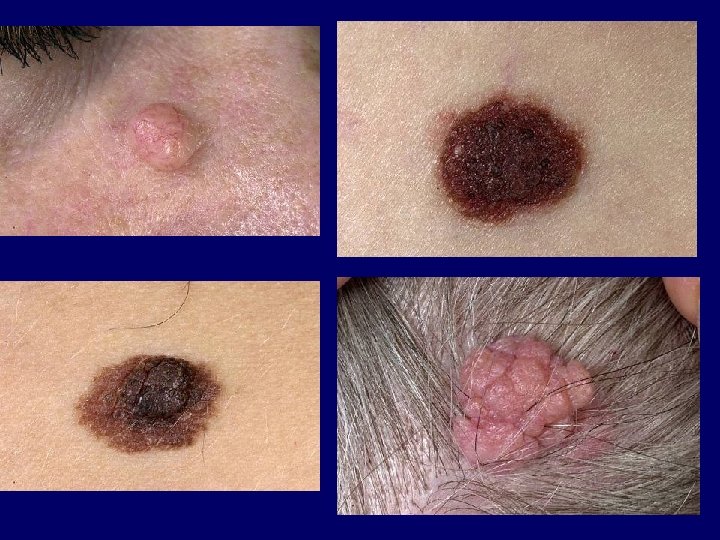
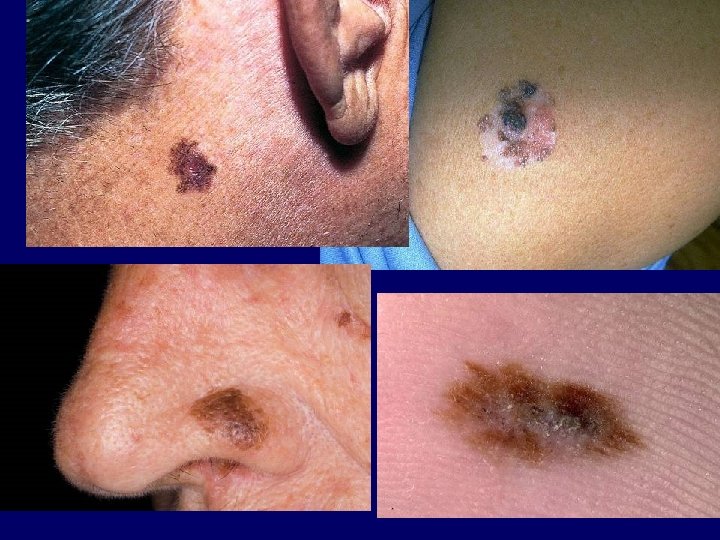
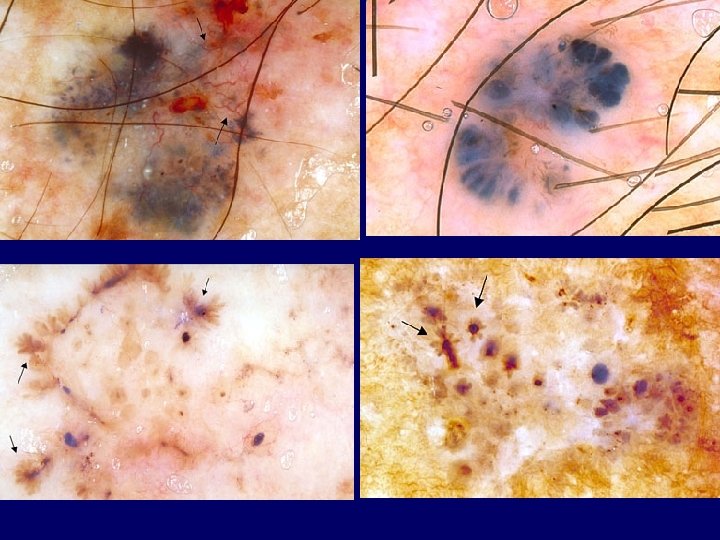
Clinical-histopathologic subtypes • Superficial spreading melanoma (70 %) – trunk, womens legs, head, neck, long-standing stable nevus changes – brown-black-blue-pink flat-slightly elevated – irregular-asymmetric border • nodular melanoma (10 -15 %) – legs, trunk – rapid growth – dark brown-to black papule-dome shaped nodule • lentigo maligna melanoma (4 -15 %) – head, neck, arms – fair-skinned older – slow growth – 5 -8 % lentigo maligna as precursor • acral lentiginous melanoma (2 -8 % ) – palms, soles, beneath the nail plate (Hutchinson sign)
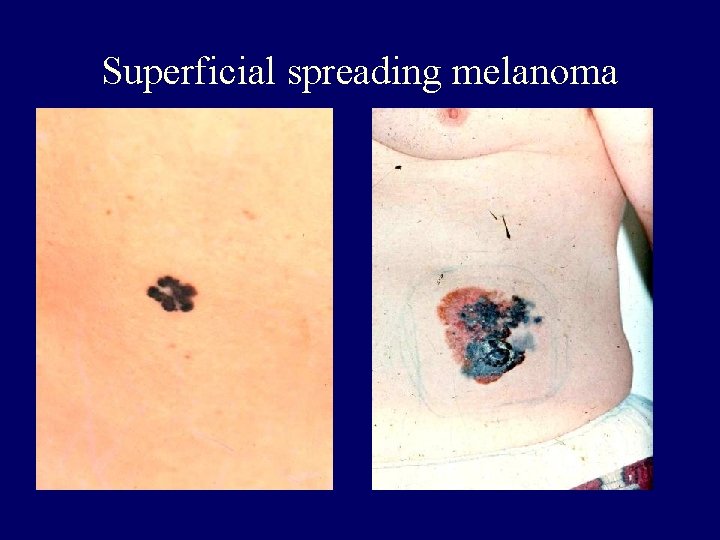
Superficial spreading melanoma
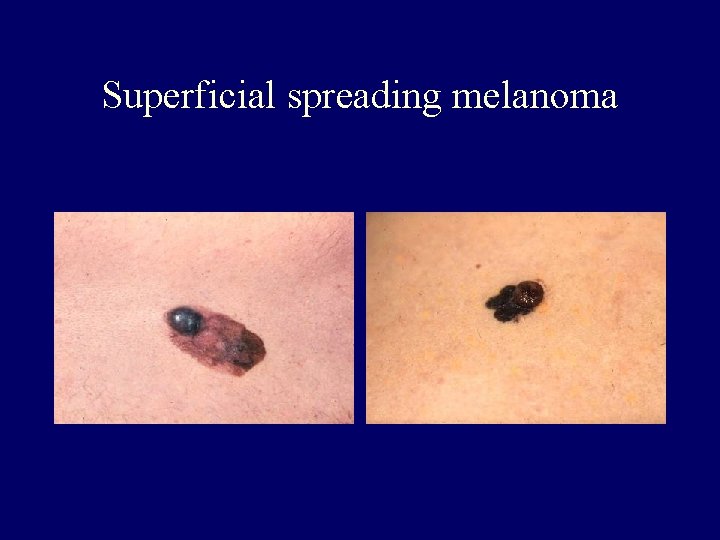
Superficial spreading melanoma
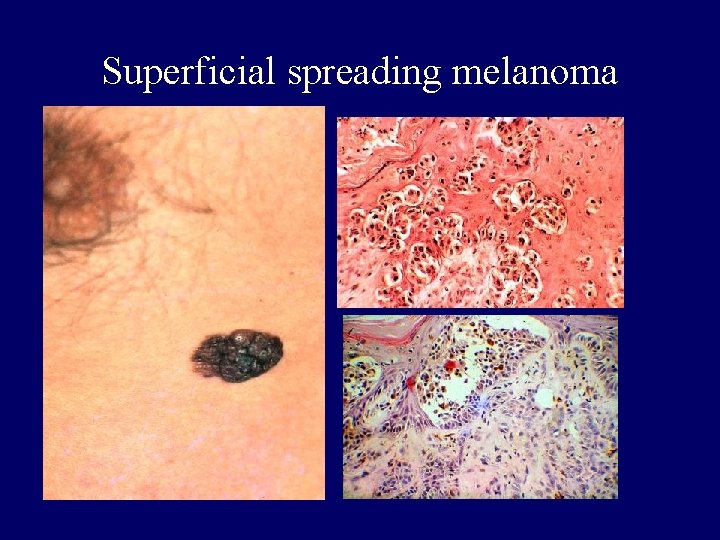
Superficial spreading melanoma
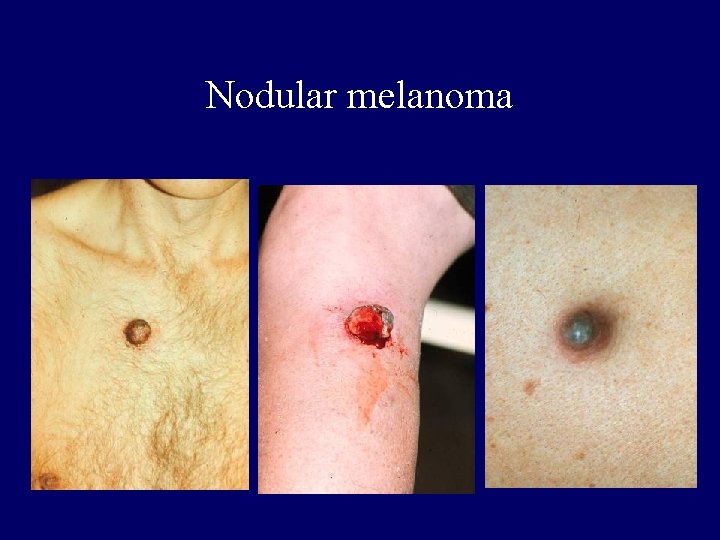
Nodular melanoma
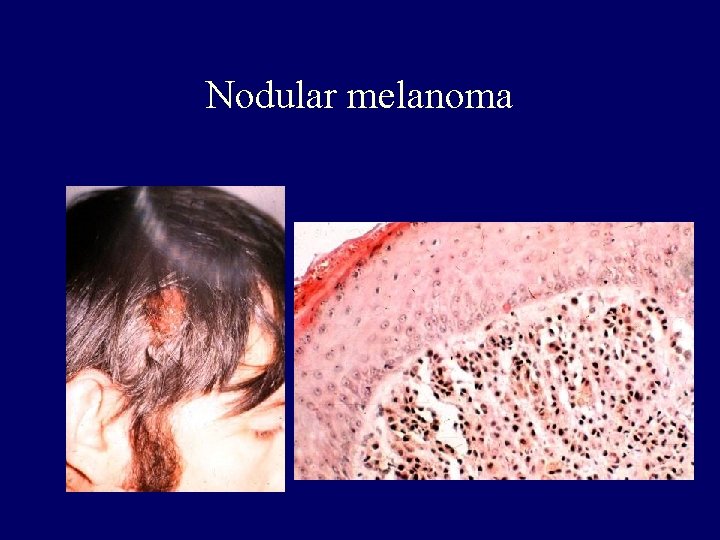
Nodular melanoma
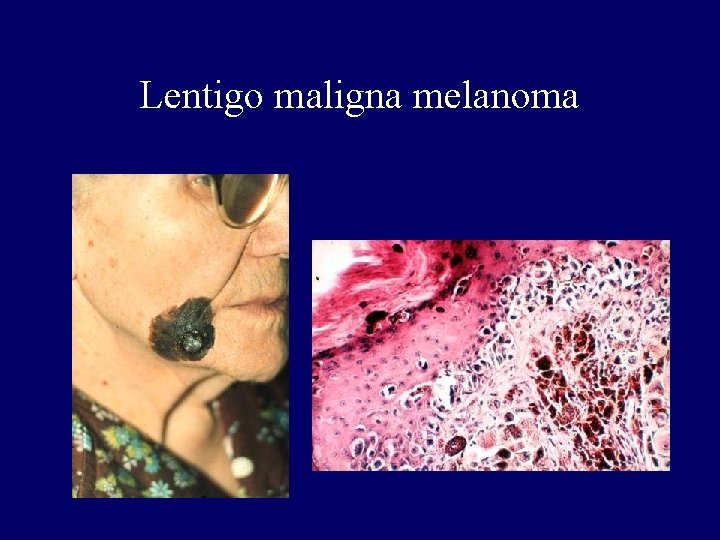
Lentigo maligna melanoma
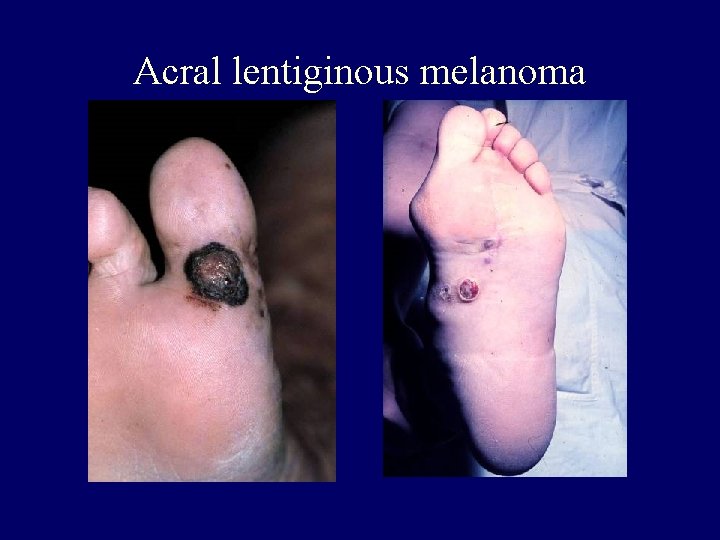
Acral lentiginous melanoma
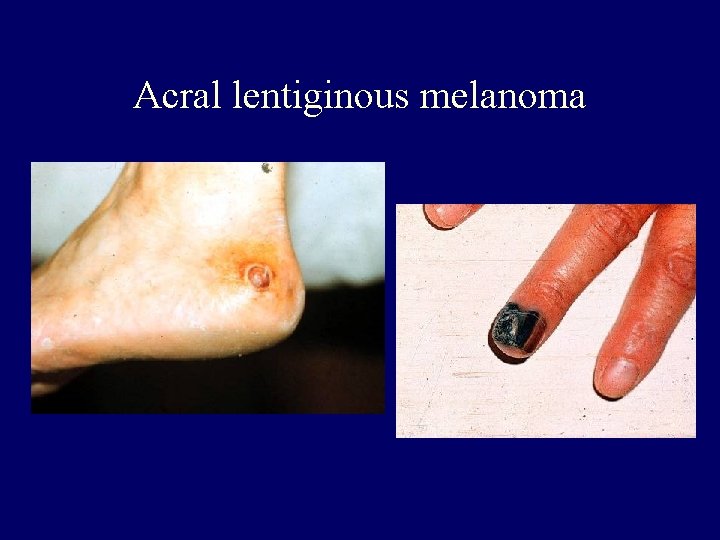
Acral lentiginous melanoma

Rare variants (<2 %) • Desmoplastic/neurotropic • mucosal (lentiginous, respiratory, gastrointestinal, genitourinary, 3 %, advanced age) • malignant blue nevus • melanoma arising in a giant congenital nevus • melanoma of soft parts (clear cell sarcoma) • amelanotic melanoma (5 % of NM) – pink-flesh

Differentials • melanocytic nevi, atypical mole, blue nevus, halo nevus, lentigo, Ota and Ito nevi, Spitz nevus, traumatized nevus • cherry hemangioma • dermatofibroma • keloid and hypertrophic scar • keratoacanthoma • metastatic carcinoma • seborrheic keratosis • squamous cell carcinoma • vitiligo • chronic paronychia, subungual hematoma, melanonychia striata

Differential diagnosis of melanoma • Pigmented tumours – epidermal : – seborrhoeic keratosis – pigmented basalcell ca. – pigment cell: naevi – connective tissue: histiocytoma • Nonpigm. tumours – – Keratosis solare, planocell. ca. Merkel cell ca. Soft tissue sarcoma Angioma, pyogen granuloma
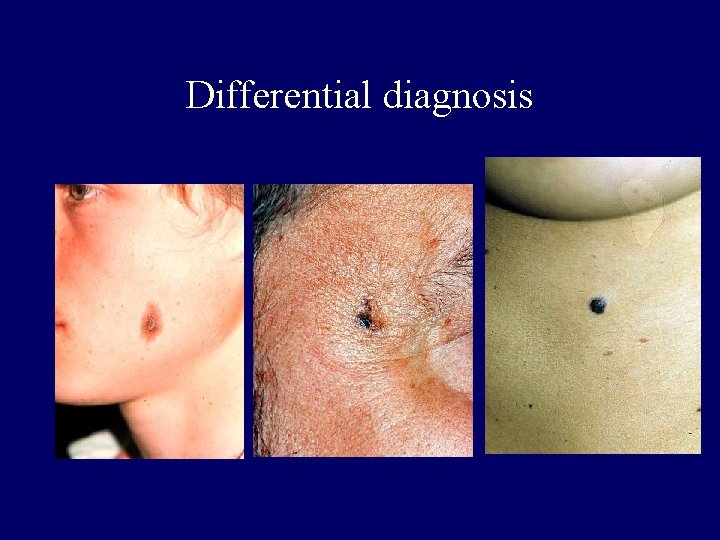
Differential diagnosis
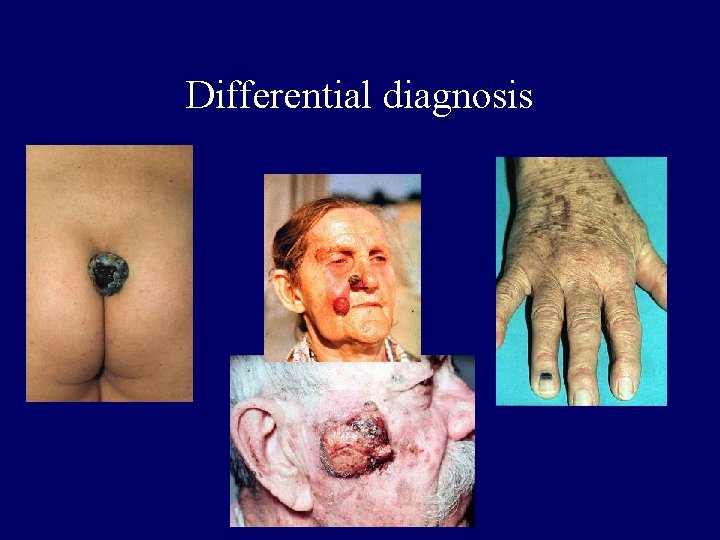
Differential diagnosis
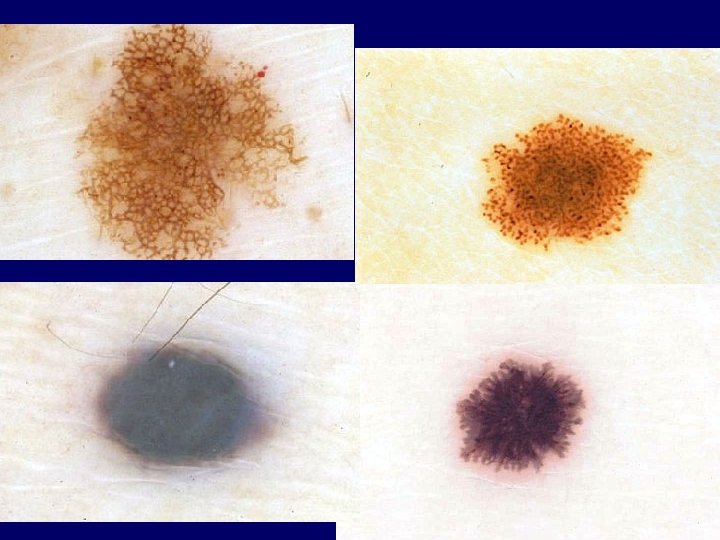
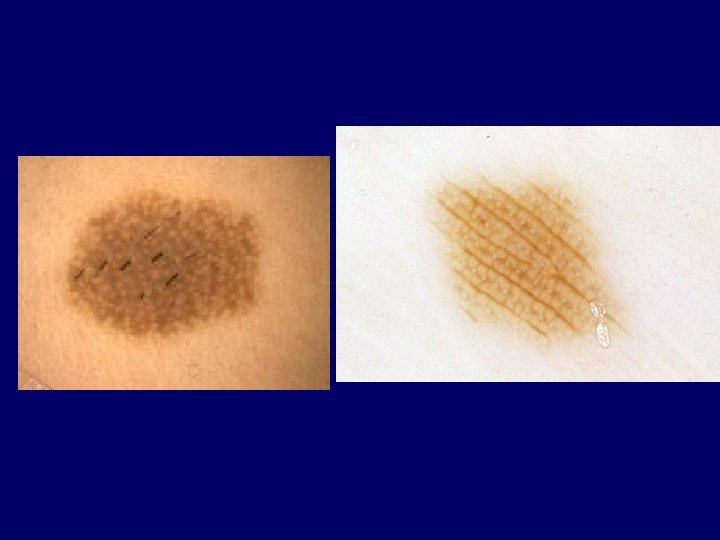
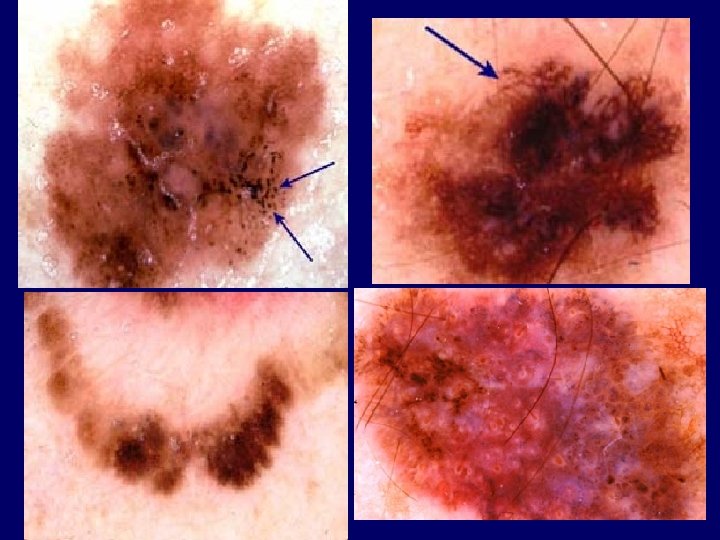

Lab studies • Histology: Breslow tumor depth, ulceration, Clark anatomic level of invasion, mitoses, regression, lymphatic/vessel invasion, vascular involvement, host response (tu. infiltrating Ly) • IHC: S-100 (sensitive), homatropine methylbromide 45 (specific), Melan A, PCNA, Ki 67, bcl-2) • X-ray, UH, CT, MRI, PET, bone scans, LDH, albumin
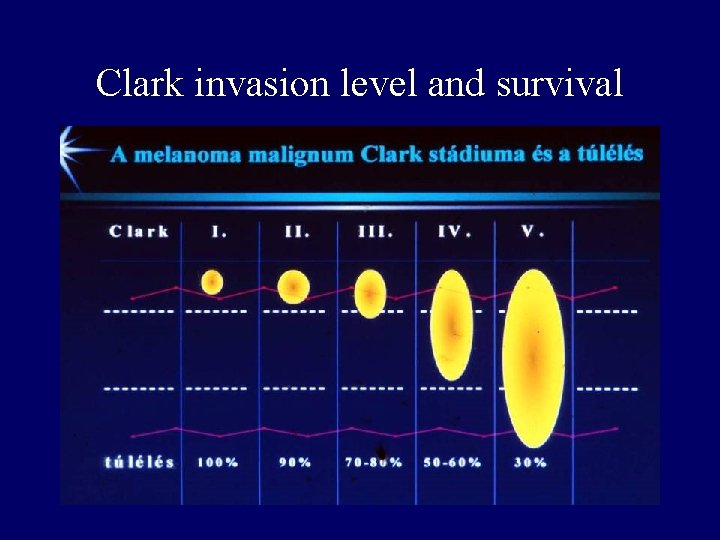
Clark invasion level and survival

AJCC 2002 Revised Melanoma Staging • T 1<1 mm 10 -year survival rate 85 -95 % – a w/o ulceration and Clark II/III – b w ulceration or Clark IV/V • T 2 a/b 1. 01 -2 mm 60 -80 % • T 3 a/b 2. 01 -4 mm 50 -60 % • T 4 a/b >4. 01 mm 30 -50 % • N 1 a/1 b 1 micro/macromet. node • N 2 a/2 b 2 -3 micro/macromet. node • N 2 c in-transit and/or satellite w/o met. node • N 3 >4 nodes, extracapsular, 2 c+met. node • M 1 a skin, subcutaneous, nodal, norm LDH • M 1 b lung, norm LDH • M 1 c other, elevated LDH

AJCC 2002 Revised Melanoma Staging • • 0 Tis. N 0 M 0 5 -year survival rate 100 % IA T 1 a. N 0 M 0 95 % IB T 1 b/2 a. N 0 M 0 89 -91 % IIA T 2 b/3 a. N 0 M 0 77 -79 % IIB T 3 b/4 a. N 0 M 0 63 -67 % IIC T 4 b. N 0 M 0 45 % IIIA T 1 -4 a. N 1 -2 a. M 0 63 -69 % IIIB T 1 -4 b. N 1 -2 a. M 0 or T 1 -4 a. N 1 -2 b. M 0 or T 1 -4 N 2 c. M 0 46 -53 % • IIIC T 1 -4 b. N 1 -2 b. M 0 or T 1 -4 N 3 M 0 24 -29 % • IV T 1 -4 N 1 -3 M 1 a/1 b/1 c 7 -19 %

Surgical treatment • 1 -2 mm margins, deep excisional biopsy + reexcision? • Margins for primary: • Tis 5 mm • <1 mm 1 cm • 1 -4 mm 2 cm (>4 mm at least 2 cm) • Elective LND: • 21 % increase in 5 -year survival, if occult met. in the nodes and immediate LND (not better OS) • 1. 01 -2 mm, <60 ys? !complications, recurrence • palpable, metastatic lgl. (w/o distant met. ) • Sentinel LND: • 1. 1 -4. 0 mm primary, Tc 99 colloid -lymphoscintigraphy and vital blue dye • prognostic factor for disease recurrence and survival • Soft tissue and/or in-transit recurrence treatment • Palliative surgery (cutaneous, visceral, CNS met. )

Adjuvant/palliativ treatment • • 0 Tis. N 0 M 0 IA T 1 a. N 0 M 0 IB T 1 b/2 a. N 0 M 0 IIA T 2 b/3 a. N 0 M 0 -/adj. irr. egyedi elb. IIB T 3 b/4 a. N 0 M 0 -/IFN-alfa/irr. egy. elb. IIC T 4 b. N 0 M 0 -/IFN-alfa/irr. egy. elb. IIIA T 1 -4 a. N 1 -2 a. M 0 -/IFN-alfa/irr. egy. elb. IIIB T 1 -4 b. N 1 -2 a. M 0 or T 1 -4 a. N 1 -2 b. M 0 or T 1 -4 N 2 c. M 0 kemot. ±IFN-alfa ± irr. • IIIC T 1 -4 b. N 1 -2 b. M 0 or T 1 -4 N 3 M 0 kemot. ±IFN-alfa ± irr. • IV T 1 -4 N 1 -3 M 1 a/1 b/1 c kemot. ±IFN-alfa ± irr.

• chemotherapy • nonspecific passive immunotherapy – BCG – cytokines: IFN alfa-2 b, IL-2, GMCSF, TNF-alfa • radiation therapy • imiquimod 5% qd 3 ms • melanoma vaccines • HLA, tu-associated Ag • whole cell preparations, cell lysates, gangliosides, peptide/proteins, dendritic cell, DNA vaccines • autologous, genetically engineered • polyvalent, univalent • GM-CSF, IL-2, IL-12, IFN-gamma

Interferon-alfa • High dose (Kirkwood): high toxicity! – 20 MU/m 2 iv. 5 x/week 4 ws, then 10 MU/m 2 sc. 3 x/week 48 ws • ECOG 1684: 11 % increase in RFS, 9 % in OS • ECOG 1690: 9 % in RFS (postrelapse salvage IFN therapy in OS) • ECOG 1694: 33 % in RFS and in OS compared to GM 2 ganglioside vaccine • Intermedier dose (EORTC): – 10 MU/m 2 sc. 5 x/week 4 ws, then 10 MU/m 2 3 x/week 11 ms – 10 MU/m 2 sc. 5 x/week 4 ws, then 5 MU/m 2 3 x/week 24 ms • EORTC Data Center: increase in RFS for 2 ys-treatment • Low dose (Cascinelli): – 3 MU/m 2 sc. 3 x/week 2 -3 ys • WHO 16: in stage II. increase in RFS • Cave: carditis, cardiomyopathy, epilepsy, autoimmune dis. , thyreoiditis, depression, hepatopathy, myelosuppression

Metastasis in melanoma • Early within 2 yrs • Intermedier 2 -8 yrs • Late after 8 yrs • • • Lymph node 80% Lung Liver Brain Bone Skin-local, satellite, intransit, distant
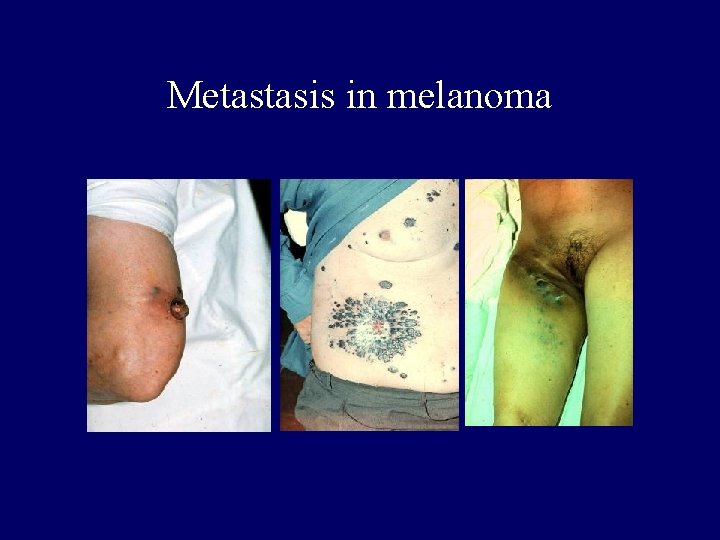
Metastasis in melanoma
Follow-up • • • physical examination (scar, lymph region, full-body skin) abdominal and soft tissue US chest X-ray: baseline chest CT: stage III (first met. ), stage IV brain CT or MRI: stage IV asymptomatic, earlier stage symptomatic abdominal CT: stage III (liver MRI) pelvic CT: symptomatic, primary tumor localisation PET, PET/CT: stage III bone scintigraphy: stage IV blood chemistries (LDH, S 100 B)

Palliative therapy I. • Surgery • Radiotherapy • Monochemotherapy – Dacarbazine (12 -20 % response rate) • visceral and cerebral metastases are not sensitive – Temozolomide (~21 %) • prodrug, in cerebral met. , per os – Fotemustine (~24 %) • in cerebral met.
Palliative therapy II. • Polychemotherapy (30 -45 %) – BOLD (bleomycin, vincristin, CCNU, dacarbazine)liver, bone, cerebr. met. – Dartmouth (cisplatin, BCNU, dacarbazine, tamoxifen) – CVD (cisplatin, vincristin, dacarbazine) – Cisplatin+dacarbazine • +immunotherapy • r. IFN-alfa-2 b (3 -18 MU/m 2 sc. 3 x/hét) (12 -18 %) • r. IL-2 (9 -18 MU/m 2 sc. vagy iv. ) (15 -25 %) • r. IFN-alfa-2 b+r. IL-2 (30 %) – CR<10 %, response duration av. 4 -6 months

Prevention, early recognition • sun protection – avoid the sun (11 am - 4 pm!), cloths, sunscreens • self examination, physician and expert examination • follow up
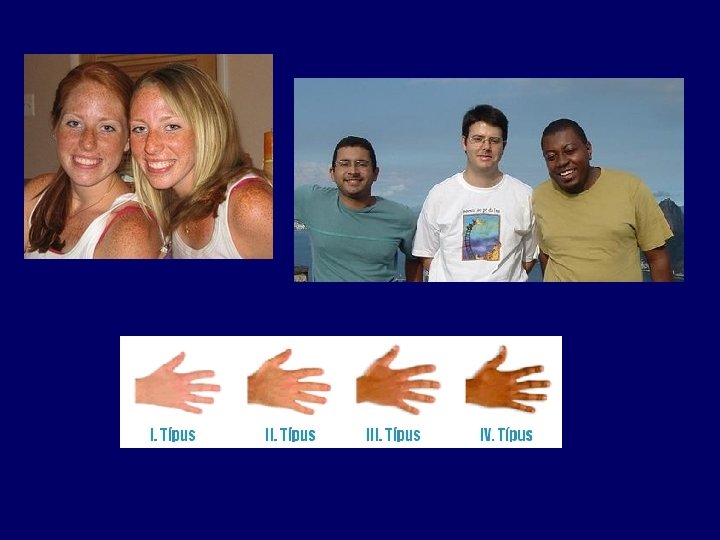
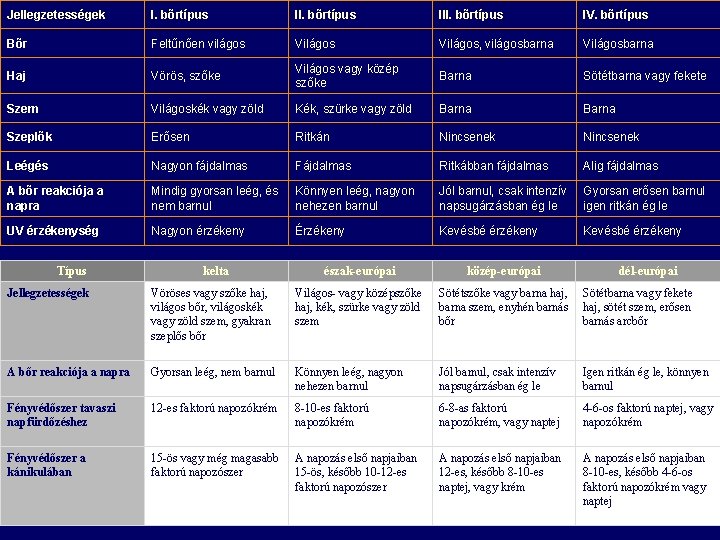
Jellegzetességek I. bõrtípus III. bõrtípus IV. bõrtípus Bõr Feltűnõen világos Világos, világosbarna Világosbarna Haj Vörös, szõke Világos vagy közép szõke Barna Sötétbarna vagy fekete Szem Világoskék vagy zöld Kék, szürke vagy zöld Barna Szeplõk Erõsen Ritkán Nincsenek Leégés Nagyon fájdalmas Fájdalmas Ritkábban fájdalmas Alig fájdalmas A bõr reakciója a napra Mindig gyorsan leég, és nem barnul Könnyen leég, nagyon nehezen barnul Jól barnul, csak intenzív napsugárzásban ég le Gyorsan erõsen barnul igen ritkán ég le UV érzékenység Nagyon érzékeny Érzékeny Kevésbé érzékeny Típus kelta észak-európai közép-európai dél-európai Jellegzetességek Vöröses vagy szőke haj, világos bőr, világoskék vagy zöld szem, gyakran szeplős bőr Világos- vagy középszőke haj, kék, szürke vagy zöld szem Sötétszőke vagy barna haj, barna szem, enyhén barnás bőr Sötétbarna vagy fekete haj, sötét szem, erősen barnás arcbőr A bőr reakciója a napra Gyorsan leég, nem barnul Könnyen leég, nagyon nehezen barnul Jól barnul, csak intenzív napsugárzásban ég le Igen ritkán ég le, könnyen barnul Fényvédőszer tavaszi napfürdőzéshez 12 -es faktorú napozókrém 8 -10 -es faktorú napozókrém 6 -8 -as faktorú napozókrém, vagy naptej 4 -6 -os faktorú naptej, vagy napozókrém Fényvédőszer a kánikulában 15 -ös vagy még magasabb faktorú napozószer A napozás első napjaiban 15 -ös, később 10 -12 -es faktorú napozószer A napozás első napjaiban 12 -es, később 8 -10 -es naptej, vagy krém A napozás első napjaiban 8 -10 -es, később 4 -6 -os faktorú napozókrém vagy naptej
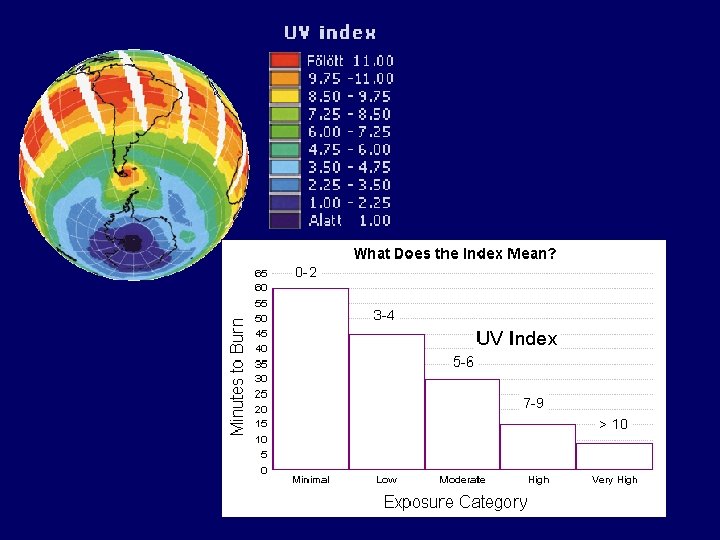
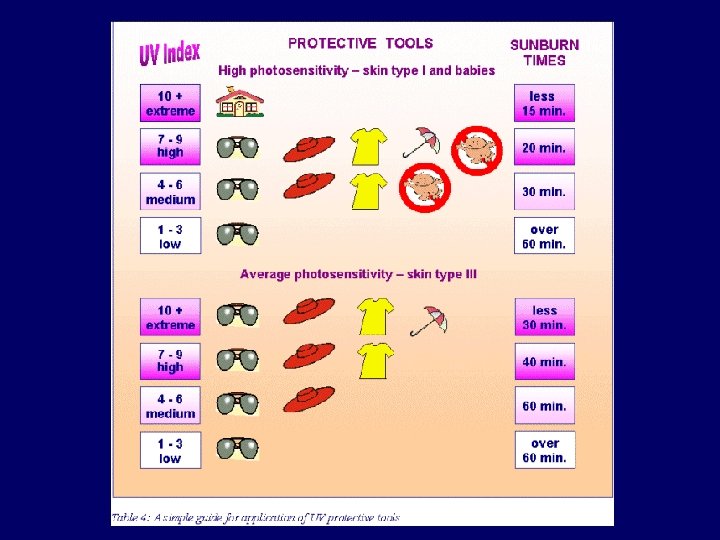
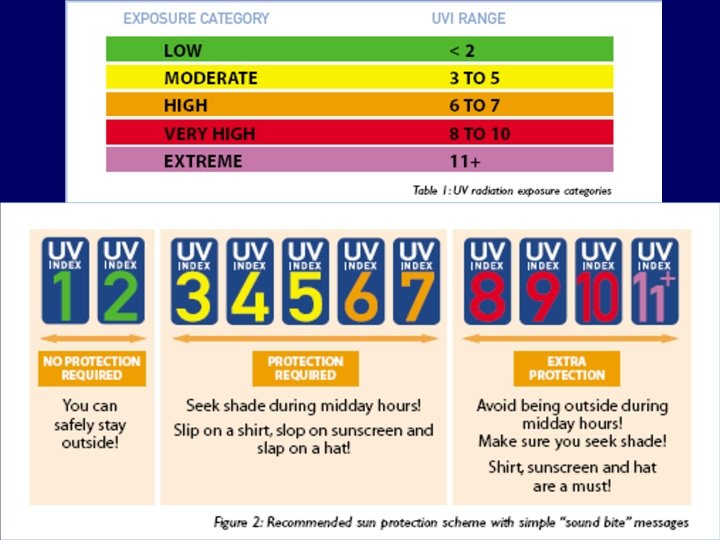
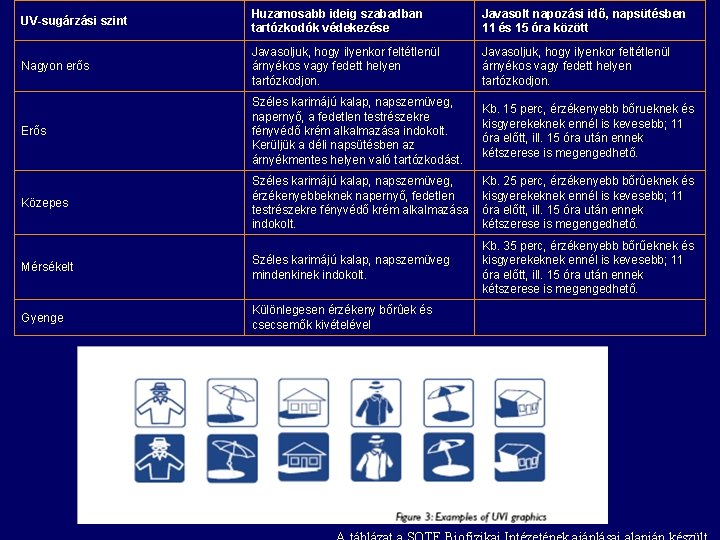
UV-sugárzási szint Huzamosabb ideig szabadban tartózkodók védekezése Javasolt napozási idõ, napsütésben 11 és 15 óra között Nagyon erõs Javasoljuk, hogy ilyenkor feltétlenül árnyékos vagy fedett helyen tartózkodjon. Erõs Széles karimájú kalap, napszemüveg, napernyõ, a fedetlen testrészekre fényvédõ krém alkalmazása indokolt. Kerüljük a déli napsütésben az árnyékmentes helyen való tartózkodást. Kb. 15 perc, érzékenyebb bõrueknek és kisgyerekeknek ennél is kevesebb; 11 óra elõtt, ill. 15 óra után ennek kétszerese is megengedhetõ. Közepes Széles karimájú kalap, napszemüveg, érzékenyebbeknek napernyõ, fedetlen testrészekre fényvédõ krém alkalmazása indokolt. Kb. 25 perc, érzékenyebb bõrûeknek és kisgyerekeknek ennél is kevesebb; 11 óra elõtt, ill. 15 óra után ennek kétszerese is megengedhetõ. Mérsékelt Széles karimájú kalap, napszemüveg mindenkinek indokolt. Kb. 35 perc, érzékenyebb bõrűeknek és kisgyerekeknek ennél is kevesebb; 11 óra elõtt, ill. 15 óra után ennek kétszerese is megengedhetõ. Gyenge Különlegesen érzékeny bõrûek és csecsemõk kivételével

FALS A bőr barnasága egészséget jelent. IGAZ A barnulás a bőr védekezése az UVsugarak okozta károsító hatás ellen. A barnaság véd a naptól. A barnaság a fehér bőrnek kb. 4 -es fényvédő faktort kölcsönöz mindössze. Felhős napon nem lehet leégni. A felhők az UV-sugarak kb. 80%-át átengedik. A vízben nem égünk le. A víz kevés védelmet jelent, ugyanakkor a visszaverődő sugarak növelik az UV-sugárzás mértékét. UV sugárzás télen nem veszélyes. Az UV-sugárzás általában alacsony télen, de a sugarak hóról való visszaverődése miatt több UV ér bennünket, főleg magasabb helyeken. Veszélyes a hűvös tavaszi idő is, amikor már sok az UV-sugár. A fényvédővel hosszabb ideig lehet napozni. A fényvédő nem arra való, hogy többet lehessen vele napozni, hanem növeli a védelmet az elkerülhetetlen károsító hatás ellen. Fontos a megfelelő fényvédő használat. Ha szüneteket tartunk, nem égünk le. Az UV-sugárzás hatása összeadódik a nap folyamán. Ha nem érezzük forrónak a napot, nem fogunk leégni. A melegérzést az infravörös sugarak adják, az UV-t nem lehet érezni.


- Slides: 191